Рак десны входит в группу злокачественных новообразований ротовой полости вместе с карциномами языка, дна, щёк и нёба. Злокачественные процессы разных анатомических структур полости рта протекают по-разному, схожи причины их развития и методы лечение.
- Причины рака десны
- Стадии
- Симптомы онкологии десен
- Группа риска
- Диагностика онкологии десен
- Лечение рака десны
- Профилактика
- Прогноз
- Возможные осложнения при раке десны
Причины рака десны
Статистика знает ежегодную заболеваемость раком полости рта — почти 9 300 россиян, но неведомо число заболевших раком десны или языка. Близкие по локализации процессы несхожи по прогнозу, к примеру, по агрессивности «две большие разницы» опухоль десны за зубом мудрости и под всем остальным зубным рядом, общее — причины, приводящие к злокачественной трансформации.
До 2000-х годов опухоли ротовой полости считались принадлежностью алкоголиков и заядлых курильщиков, а раковые процессы этой зоны именовали «маргинальными». Злоупотребление алкоголем и табаком всех видов — курение или жевание, и сегодня стоят первыми в ряду факторов риска.
В 2000-е годы резко возросла популяция молодых и никогда не куривших интеллигентных пациентов, ведущих трезвый и здоровый образ жизни. Было понятно, что у этой когорты не общепринятая первопричина рака, и её нашли — инфицирование вирусом папилломы человека 16 типа. В отличие от рака шейки матки, также ассоциированного с ВПЧ-инфицированием, карциномы ротовой полости не считаются маркерами неразборчивых связей, для инициации болезни довольно однократной встречи с ВПЧ-16.
К современным факторам риска относят также фоновые процессы в слизистой оболочке — лейкоплакию и эритроплакию, изначально доброкачественные, но с большим потенциалом к пролиферации, что способно в отдалённом будущем привести к карциноме.
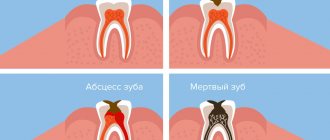
Третья причина рака десны — хроническая травма слизистой протезами, а также вяло текущий воспалительный процесс, поддерживаемый не удаленными своевременно разрушенными частями зуба.
Несоблюдение гигиены полости рта тоже входит в причинный список, правда современные иностранные учёные скептично относятся к этому фактору, предполагая, что все люди чистят зубы дважды в сутки. Как показывают целенаправленные опросы и осмотры стоматологов, в нашем государстве не во всех социальных группах однозначно с гигиеной, и для россиян эта причина пока актуальна.
В отличие от опухолей всех остальных зон полости рта, которыми мужчины болеют в несколько раз чаще, рак десны не имеет гендерной привязки — оба пола болеют одинаково. Рост заболеваемости начинается после 40 лет жизни, каждое последующее десятилетие жизни отмечая удвоением числа заболевших.
Стадии
В большинстве случаев рак десны выявляется не на ранней стадии, что типично для всех новообразований полости рта. Люди не привыкли заглядывать в собственный рот, пока для этого не появится веская причина — боль, которая возникает при вовлечении в процесс надкостницы.
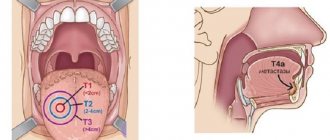
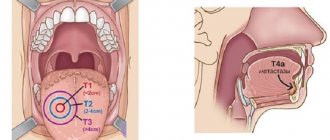
Высота десны взрослого человека невелика, тем не менее, при стадировании рака градуировка опухоли идёт с «шагом» в 2 сантиметра: меньше 2 см, с 2 см до 4 см, и больше 4 см, потому что злокачественные процессы ротовой полости чаще не узловой формы, а плоские инфильтраты и язвы.
По стадиям рак десны распределяется следующим образом:
- 0 стадия или карцинома in situ — раковые клетки не проникли в глубокие слои слизистой оболочки, как правило, заболевание визуально проявляется лейкоплакией, онкологический диагноз устанавливается только при микроскопии;
- 1 стадия — карцинома менее 2 см и больше нигде нет признаков поражения;
- 2 стадия — первичный очаг больше 2 см, но менее 4 см, вглубь прорастает не больше сантиметра, нет метастазов в лимфоузлах;
- 3 стадия предполагает вариабельность размеров первичного поражения десны, в том числе и больше 4 см, без метастазов или с раковыми клетками в одном лимфоузле не более 3 см в диаметре;
- 4 стадия делится на подгруппы:
- 4А — обширная опухоль без поражения лимфоузлов, либо меньшего размера с крупным лимфоузлом, но не больше 6 см;
- 4С — местное состояние не важно, потому что есть отдаленные метастазы.
4В — прорастающий в челюсть и окружающие ткани рак без метастазов, либо очаг меньшего размера с большими или множественными опухолевыми лимфоузлами с любой стороны шеи;
Опухоли слизистой оболочки полости рта
СПЕЦИАЛИЗИРОВАННАЯ ОНКОЛОГИЧЕСКАЯ ПОМОЩЬ www.OncoClinic.com
Предопухолевые заболевания
Развитию рака слизистой оболочки полости рта в 20-50% случаев предшествуют различные предопухолевые заболевания. Чаще всего предрак развивается на слизистой оболочке языка (50-70%) и щеки (11-20%). К процессам с высокой частотой озлокачествления (облигатный предрак) относят болезнь Боуэна. Факультативные предраки представлены веррукозной лейкоплакией, папилломатозом, кератоакантомой, эрозивно-язвенной и гиперкератотической формами красной волчанки и красного плоского лишая, постлучевым стоматитом.
Болезнь Боуэна возникает чаще у мужчин в возрасте 40-70 лет, в основном в области мягкого неба, язычка, на языке. Клинически характеризуется, как правило, появлением единичного очага поражения в виде ограниченного, медленно увеличивающегося пятнисто-узелкового поражения застойно-красного цвета размером более 1 см в диаметре. Поверхность его может быть эрозирована и покрыта мелкими сосочковыми разрастаниями. Диагноз заболевания должен быть подтвержден морфологически.
Веррукозная лейкоплакия отличается от плоской формы лейкоплакии большей степенью ороговения. Пораженнный участок слизистой оболочки выступает над окружающими тканями, окраска его серовато-белая, отмечается небольшое уплотнение при пальпации. Веррукозная лейкоплакия имеет бляшечную и бородавчатую клинические разновидности. Наибольшей вероятностью малигнизации обладает бородавчатая разновидность. При этой форме на фоне плоской лейкоплакии возникают плотновато-бугристые бородавчатые разрастания, которые образуются преимущественно на слизистой оболочке щеки, ближе к углам рта.
Папилломатоз характеризуется появлением на слизистой оболочке сосочковых разрастаний. При усиленном развитии лейкокератоза поверхность папилломатозных разрастаний приобретает белесоватую окраску. В очаге поражения слизистой оболочки часто развивается воспаление. Возможно поверхностное изъязвление образования.
Лечение локализованных форм предраковых заболеваний слизистой оболочки полости рта хирургическое — иссечение, крио-и лазеродеструкция, электроиссечение. Лечение хронических язв на слизистой оболочке полости рта включает устранение травмирующих факторов и консервативную терапию. При отсутствии положительного эффекта в течение 2-3 нед проводят цитологическое исследование отпечатков или эксцизионную биопсию.
Рак слизистой оболочки полости рта
В группу опухолей слизистой оболочки полости рта включаются злокачественные новообразования слизистой оболочки языка (исключая корень языка), дна полости рта, щек, твердого и мягкого неба, альвеолярного отростка нижней и верхней челюсти.
В структуре заболеваемости рак слизистой оболочки полости рта составляет 1,5% общего числа злокачественных новообразований. Наиболее высокие показатели отмечаются в южной и юго-восточной Азии, во Франции и некоторых странах Южной Америки. Заболеваемость злокачественными новообразованиями полости рта в России (1997) составляет 2,7 на 100000 населения. У мужчин рак слизистой оболочки полости рта развивается в 4-5 раз чаще, чем у женщин. Большинство больных — лица 5-7-го десятилетия жизни. Основным фактором, способствующим возникновению рака слизистой оболочки полости рта, является курение, при котором риск развития заболевания увеличивается в 2,5 раза. При сочетании курения и употребления крепких спиртных напитков риск увеличивается в 15 раз. Аналогичный канцерогенный эффект оказывает употребление «наса» и жевание листьев бетеля. Определенную роль играют профессиональные вредности (длительный контакт с сажей), недостаток витаминов группы В и А. Другими важными этиологическими факторами являются хронические травмы и воспалительные процессы слизистой оболочки полости рта.
Наиболее часто злокачественными опухолями поражается язык (50-60%) и слизистая оболочка дна полости рта (20-35%). Рак слизистой оболочки щеки наблюдается у 8-10% больных. Крайне редко опухоли развиваются на слизистой оболочке твердого неба (1,3%). Абсолютное большинство злокачественных новообразований слизистой оболочки полости рта представлены плоскоклеточным раком. Особенностью его течения является склонность к лимфогенному метастазированию в поверхностные и глубокие лимфатические узлы шеи (40-75%).
Международная гистологическая классификация злокачественных опухолей полости рта и ротоглотки
I. Опухоли, исходящие из многослойного плоского эпителия:
1.Интраэпителиальная карцинома (carcinoma in situ). 2.Плоскоклеточный рак. 3.Разновидности плоскоклеточного рака (веррукозная карцинома, веретеноклеточная карцинома, лимфоэпителиома). II. Опухоли, исходящие из мягких тканей:
1.Фибросаркома. 2.Липосаркома. 3.Лейомиосаркома. 4.Рабдомиосаркома. 5.Хондросаркома. 6.Злокачественная гемангиоэндотелиома (ангиосаркома). 7.Злокачественная гемангиоперицитома. 8.Злокачественная лимфангиоэндотелиома (лимфосаркома). 9.Злокачественная шваннома. III. Опухоли, исходящие из меланогенной системы:
1.Злокачественная меланома. IV. Опухоли спорного или неясного генеза:
1.Злокачественная зернисто-клеточная опухоль. 2.Альвеолярная мягкотканная саркома. 3.Саркома Капоши. Международная классификация по системе TNM
Т — первичная опухоль: Тх — недостаточно данных для оценки первичной опухоли, Т0 — первичная опухоль не определяется, Tis — преинвазивная карцинома (carcinoma in situ), T1 — опухоль до 2 см в наибольшем измерении, Т2 — опухоль до 4 см в наибольшем измерении, ТЗ — опухоль более 4 см в наибольшем измерении, Т4 — опухоль распространяется на соседние структуры — кость, глубокие (наружные) мышцы языка, гайморову пазуху, кожу.
Примечания:
1.К глубоким мышцам языка относятся подъязычно-язычная, подбородочно-язычная, небно-язычная. 2.Поверхностной эрозии костно-зубной впадины первичной опухолью десны недостаточно для обозначения процесса как Т4. 3.При сомнении в распространении опухоли на кость выбирают менее распространенную категорию. Если при сцинтиграфии определяется очаг патологического накопления радиофармпрепарата, то опухоль относят к категории Т4. N/pN — регионарные лимфатические узлы: N/pNx — недостаточно данных для оценки регионарных лимфатических узлов. N/pN0 — нет признаков метастатического поражения регионарных лимфатических узлов. pN0 — гистологическое исследование материала выборочного участка тканей шеи включает 6 и более лимфатических узлов; гистологическое исследование материала, полученного с помощью радикальной или модифицированной радикальной лимфаденэктомии, включает 10 и более лимфатических узлов, N/pN1 — метастазы в одном лимфатическом узле на стороне поражения, до 3 см и менее в наибольшем измерении, N/pN2 — метастазы в одном или нескольких лимфатических узлах на стороне поражения, до 6 см в наибольшем измерении либо метастазы в лимфатических узлах шеи с обеих сторон или противоположной стороны, до 6 см в наибольшем измерении: N/pN2a — метастазы в одном лимфатическом узле на стороне поражения, до 6 см в наибольшем измерении, N/pN2b — метастазы в нескольких лимфатических узлах на стороне поражения, до 6 см в наибольшем измерении, N/pN2c — метастазы в лимфатических узлах с обеих сторон или с противоположной стороны, до 6 см в наибольшем измерении, N/pN3 — метастаз в лимфатическом узле более 6 см в наибольшем измерении.
Примечание. К лимфатическим узлам на стороне поражения относятся и лимфатические узлы, расположенные по средней линии.
М — отдаленные метастазы: Мх — наличие отдаленных метастазов не может быть оценено, М0 — нет отдаленных метастазов, M1 — отдаленные метастазы.
Требования к определению категории рТ соответствуют требованиям к определению категории Т.
Группировка по стадиям
Стадия 0 TisN0М0 Стадия I Т1N0М0 Стадия II Т2N0М0 Стадия III Т3N0М0 Т1-3N1М0 Стадия IVA Т4N0-1М0 Любая ТN2М0 Стадия IVB Любая ТN3М0 Стадия IVC Любая ТЛюбая NM1
Клиника. Анатомические формы рака органов полости рта отличаются большим разнообразием и не имеют общепризнанной классификации. Чаще всего рак слизистой оболочки полости рта представляет собой плотное экзофитное, легко кровоточащее новообразование или язву с неровным бугристым дном, покрытым серым налетом, и возвышающимися краями, четко отграниченными от окружающих тканей (язвенная форма). Иногда в основании язвы определяется инфильтрат, уходящий в глубину тканей (язвенно-инфильтративная форма). Опухоли с эндофитным типом роста протекают более агрессивно. В клиническом течении рака органов полости рта выделяется три периода развития. Ранний период характеризуется незначительными субъективными непривычными ощущениями уплотнением слизистой оболочки, появлением белого пятна папиллярных новообразований или поверхностной язвы и др. мере развития опухоли происходит ее распад, инфицирование возникают локальные боли различной интенсивности, усиливается саливация, появляется зловонный запах изо рта (развитой период). Для периода запущенности характерно быстрое распространение опухоли на окружающие ткани, приводящее к значительному нарушению функции глотания и речи.
Диагностика включает осмотр и бимануальную пальпацию, ларингоскопию, фиброскопию рото- и носоглотки, рентгенографию лицевого скелета (по показаниям), морфологическую и цитологическую верификацию опухоли, цитологическое исследование пунктата увеличенных лимфатических узлов. В клинический минимум обследования входят рентгенография органов грудной клетки и фиброгастроскопия (высокая вероятность развития синхронного и метахронного поражения слизистой оболочки верхних отделов дыхательного и пищеварительного тракта).
При дифференциальном диагнозе необходимо иметь в виду неспецифические воспалительные процессы, актиномикоз, туберкулезное и сифилитическое поражение слизистой оболочки полости рта, зоб корня языка.
Профилактика рака полости рта заключается в своевременном лечении предраковых заболеваний, санации полости рта и рациональном протезировании, устранении вредных бытовых привычек.
Рак слизистой оболочки языка
Преимущественными локализациями опухоли являются боковые края языка (72-84,4%) и нижняя поверхность кончика языка (4-15%). Частота встречаемости основных клинико-анатомических форм рака языка (экзофитная, эндофитная, смешанная) примерно одинакова. Подавляющее большинство злокачественных опухолей языка представлены плоскоклеточным раком. В передних 2/3 языка чаще встречается рак I-II степени злокачественности, в задней трети преобладают карциномы III степени злокачественности. Около 40% больных на момент обращения имеют клинически определяемые метастазы в регионарных лимфатических узлах. Рак кончика языка чаще метастазирует в подподбородочные лимфатические узлы, а оттуда в подчелюстные и глубокие шейные, рак боковой поверхности языка — в подчелюстные и средние глубокие лимфатические узлы шеи. При расположении опухоли на кончике языка или по средней линии наблюдается билатеральное метастазирование (5-20%). Биологическая агрессивность злокачественных опухолей языка отражается и в высоких показателях скрытого метастазирования (30-40%).
Лечение. При I стадии рака подвижной части языка эффективен хирургический метод. При раке языка II-III стадий с глубиной инфильтрации не более 4 см без глубокого перехода опухоли на слизистую оболочку альвеолярного отростка нижней челюсти методом выбора является сочетанная лучевая терапия. Во время имплантации интрастатов должен решаться вопрос о наложении временной трахеостомы (высокий риск отека языка и асфиксии). В остальных случаях лечение комбинированное. Дистанционную гамма-терапию проводят в предоперационном периоде (СОД 40-45 Гр). В поле облучения включают первичный очаг и область регионарных лимфатических узлов I этапа (при отсутствии метастазов) или все лимфатические узлы шеи (при клинически определяемых метастазах). Интервал между окончанием лучевой терапии и операцией не должен превышать 2-3 нед. Гемиглоссэктомию осуществляют при диаметре опухоли не более 4 см электрохирургическим методом. Местно-распространенные опухоли языка служат показанием к комбинированным или расширенным операциям. Для выполнения комбинированных операций применяют доступы, осуществляемые через рот, с дополнительным рассечением тканей щеки или нижней губы по средней линии и различными видами остеотомии. При распространенном раке языка объем резекции увеличивают за счет частичного удаления корня и противоположной части языка (субтотальная и тотальная глоссэктомия), всех мышечных структур пораженной опухолью зоны, содержимого подчелюстного (обязательно) и подбородочного (по показаниям) треугольников. Распространение опухоли на нижнюю челюсть является показанием к ее сегментарной резекции. В этом случае необходимо наложить временную трахеостому и обеспечить энтеральное питание больного. Тотальная глоссэктомия или пересечение обоих подъязычных нервов приводит к необходимости длительного зондового питания больного или наложения гастростомы. Для улучшения функциональных и косметических результатов при сквозных резекциях нижней челюсти используют васкуляризированные сложные костно-мягкотканные свободные лоскуты, титановые имплантаты, кожно-мышечные регионарные лоскуты на питающей ножке, свободные костные трансплантаты.
Послеоперационное облучение проводят при наличии резидуальной опухоли (R1-2) до суммарной очаговой дозы 70 Гр (с учетом ранее проведенной лучевой терапии). В объем облучаемых тканей включают ложе удаленной опухоли и зоны ее местного распространения.
Поскольку частота скрытого регионарного лимфогенного метастазирования рака языка высока, через 2-3 нед после операции на первичном очаге или после завершения курса лучевой терапии выполняют профилактическую двустороннюю лимфаденэктомию. При наличии клинически определяемых метастазов шейную лимфодиссекцию на стороне поражения производят одномоментно с удалением первичного очага. Через 3-4 нед выполняют профилактическую лимфаденэктомию на противоположной стороне.
Основными видами оперативных вмешательств на шейном лимфатическом аппарате являются операция Крайла и фасциально-футлярное иссечение клетчатки шеи. Операция Крайла выполняется при наличии множественных или одиночных несмещаемых метастазов в регионарных лимфатических узлах. При этом типе вмешательства удаляют клетчатку и лимфатические узлы подбородочного, подчелюстного и бокового треугольников шеи. Границами иссечения являются средняя линия шеи, ключица, передний край трапециевидной мышцы, нижний край нижней челюсти. Клетчатку удаляют вместе с грудино-ключично-сосцевидной мышцей, внутренней яремной веной, добавочным нервом, подчелюстной и нижним полюсом околоушной слюнной железы. Фасциально-футлярное удаление клетчатки шеи выполняют при увеличенных и подозрительных на метастатическое поражение лимфатических узлах, а также при одиночных, не спаянных с соседними анатомическими образованиями метастазах. Принципиальной особенностью фасциально-футлярной лимфаденэктомии является сохранение внутренней яремной вены, грудино-ключично-сосцевидной мышцы и добавочного нерва.
Прогноз зависит от степени инфильтрации и наличия регионарных метастазов. Пятилетняя выживаемость при раке I-II стадий составляет 50-70% и III-IV стадий — 15-30%. Местно-регионарные рецидивы при раке языка в 60-70% случаев приводят к смертельному исходу. Смертность от отдаленных метастазов составляет 15%, от первично-множественных опухолей — 20-40%.
Рак слизистой оболочки дна полости рта
Клиника. Клиническое течение опухолей дна полости рта характеризуется ранним распространением процесса на окружающие ткани (десна, надкостница нижней челюсти). В свою очередь, ткани дна полости рта инфильтрируются вторично злокачественными опухолями языка, десны, нижней челюсти, подчелюстных слюнных желез, что необходимо учитывать в дифференциальной диагностике. Поражение опухолью нижней челюсти можно определить пальпаторно — фиксация опухоли к нижней челюсти служит одним из признаков вовлечения в процесс надкостницы или прорастания кости. Неподвижность языка свидетельствует о глубокой инвазии опухоли.
Первым лимфатическим барьером рака слизистой оболочки дна полости рта являются подчелюстные и яремно-двубрюшные лимфатические узлы (уровень I и II). Подподбородочные лимфатические узлы поражаются редко. Клинически распознаваемые метастазы в регионарных лимфатических узлах встречаются у 30-40% больных, в 20% случаев отмечаются скрытые метастазы. Отдаленные метастазы возникают у 10-15% больных.
Лечение опухолей небольших размеров (Т1) в основном может осуществляться путем трансоральной резекции с отступом на 2 см от макроскопически определяемых краев опухоли, криодеструкции или лучевой терапии. В ряде зарубежных клиник в настоящее время изучаются возможности электрохимиотерапевтического и электрохимического лечения. При экзофитных опухолях слизистой оболочки дна полости рта с глубиной инфильтации не более 3-4 мм методом выбора является аппликационная лучевая терапия. Внутритканевая лучевая терапия в качестве самостоятельного метода может быть применена при лечении четко отграниченных опухолей (Т1-2) с глубиной инфильтрации 2,5-3 см (СОД 60-70 Гр). В остальных случаях предпочтение отдают сочетанной лучевой терапии с проведением на первом этапе дистанционной гамма-терапии в дозе 30-40 Гр (Т1-2) или 40-50 Гр (ТЗ). При регрессии опухоли менее 50% лечение завершают операцией. Лечение радиочувствительных опухолей завершают внутритканевой лучевой терапией в суммарной очаговой дозе 30-50 Гр. При опухолях средних размеров (Т2) передней части дна полости рта и глубоко инвазирующих новообразованиях обязательно билатеральное облучение первого лимфатического барьера. Противопоказанием к сочетанной лучевой терапии является вовлечение в опухолевый процесс кости, крупных сосудов, тризм, наличие регионарных метастазов, недоступность опухоли для внедрения источников.
Лечение опухолей, соответствующих по местному распространению Т3-4, комбинированное: резекция в сочетании с пред-или послеоперационным облучением (40-50 Гр). При местно-распространенных опухолях слизистой оболочки дна полости рта выполняют комбинированные и расширенные операции. При этом предварительно перевязывают наружную сонную артерию и накладывают на 1-2 нед временную трахеостому. Объем иссекаемых тканей определяется распространенностью опухолевого процесса. Наиболее типичными операциями являются:
1.резекция дна полости рта с одновременной резекцией в едином блоке трети или половины языка; 2.резекция дна полости рта с одномоментной краевой резекцией альвеолярного края нижней челюсти или резекцией внутренней части нижней челюсти, к которой примыкает опухоль; 3.резекция дна полости рта с одновременной сквозной резекцией нижней челюсти; 4.аналогичные операции с одномоментным иссечением в едином блоке шейной клетчатки. Большие послеоперационные дефекты мягких тканей устраняют кожными аутотрансплантатами, местными лоскутами, кожно-мышечными регионарными лоскутами на питающей ножке. В ряде случаев требуется пересадка сложных тканевых комплексов (кожно-мышечных, мышечно-костных и др.) с использованием микрохирургической техники. При сквозных резекциях нижней челюсти показана первичная или отсроченная костная пластика или эндопротезирование титановыми конструкциями. Если непрерывность нижней челюсти не восстанавливается одномоментно с удалением опухоли, необходимо фиксировать костные фрагменты специальными шинами.
При раке I-II стадий, если нет клинически выявляемых метастазов и имеется возможность регулярно осматривать больного, от профилактической регионарной лимфаденэктомии можно воздержаться. При распространенных формах заболевания (III-IV стадии) показаны превентивное облучение регионарных лимфатических узлов, которое проводят одновременно с облучением первичного очага, или билатеральная шейная лимфодиссекция. Фасциально-футлярную лимфаденэктомию выполняют через 3-4 нед после завершения лечения первичного очага. Тактика лечения реализованных регионарных метастазов аналогична таковой при раке языка.
Лекарственное лечение рака слизистой оболочки полости рта применяют в качестве неоадъювантой химиотерапии либо с паллиативной целью в рамках химиолучевого лечения. Могут быть использованы следующие комбинации лекарственных средств:
1.цисплатин — 100 мг/м2 внутривенно в 1-й день, фторурацил — 1000 мг/м2 внутривенно в 1-4-й дни с проведением циклов каждые 3-4 нед; 2.метотрексат — 40 мг/м2 внутривенно в 1-й и 15-й дни, блеомицин — 10 мг/м2 внутривенно в 1, 8 и 15-й дни, цисплатин — 50 мг/м2 внутривенно капельно в 4-й день, с проведением циклов каждые 3-4 нед. При недостаточной эффективности химиотерапии можно проводить монотерапию таксанами или полихимиотерапию с использованием таксанов (с учетом перекрестной устойчивости к ранее применявшимся препаратам).
Результаты лечения зависят от размера первичной опухоли, наличия регионарных метастазов, степени поражения нижней челюсти и радикальности операции. По сводным данным литературы, пятилетняя выживаемость при локализованных опухолях I-II стадий дна полости рта составляет 60-80%. В случае пересечения опухолью средней линии дна или распространения на язык и нижнюю челюсть пятилетняя выживаемость в пределах 50-60%, при опухолях III-IV стадий — менее 50%. Наличие регионарных метастазов снижает показатели ее до 25%.
Рак слизистой оболочки десен и щек
Опухоли десен наиболее часто (80%) локализуются в области нижней десны позади малых коренных зубов. Экзофитные новообразования чаще бывают папиллярными или веррукозными и в начальном периоде развития могут быть сходны с доброкачественным гиперкератозом. Регионарное метастазирование наблюдается в 15-30% случаев при раке слизистой оболочки десен, реже встречается при опухолях щек. Скрытые метастазы выявляются у 10-20% больных.
Лечение. Небольшие поверхностные опухоли десен могут быть излечены хирургическим путем или контактной лучевой терапией. При вовлечении в процесс кости и больших опухолях (Т3-4) проводится комбинированное лечение (дистанционная гамма-терапия + операция). В объем облучаемых тканей включается первичный очаг и шейные лимфатические узлы на стороне поражения. Превентивное облучение лимфатических узлов шеи ограничивается уровнем первого регионарного барьера. Через 2-3 нед после завершения лучевой терапии выполняется сегментарная резекция верхней или нижней челюсти. При наличии метастазов в лимфатических узлах одномоментно с иссечением первичной опухоли выполняется шейная лимфодиссекция на стороне поражения.
Распространение опухоли на слизистую оболочку щеки и дна полости рта служит показанием к проведению комбинированных операций. Обязательным условием расширенных операций при локализации опухоли на альвеолярном отростке нижней челюсти является удаление в едином блоке с первичным очагом содержимого подчелюстного треугольника с одной стороны, при поражении передних отделов альвеолярной части нижней челюсти — подбородочного треугольника, при распространении опухоли на передние отделы дна полости рта — подчелюстных треугольников с двух сторон.
Злокачественные новообразования щеки I-II стадий могут быть излечены хирургическим путем или сочетанной лучевой терапией. На первом этапе проводят дистанционную лучевую терапию с целью снижения биологической активности опухоли и уменьшения ее объема, на втором этапе — контактную или внутритканевую лучевую терапию. При поверхностных опухолях контактная лучевая терапия может быть использована как самостоятельный метод лечения. В остальных случаях лечение комбинированное. Спустя 2-3 нед после завершения предоперационной лучевой терапии выполняют хирургическое вмешательство. Операционный доступ осуществляют путем пересечения нижней губы по средней линии с продолжением разреза в подчелюстную область. В блок удаляемых тканей включают опухоль с окружающими тканями, фрагмент нижней челюсти и жевательные мышцы (при вовлечении их в опухолевый процесс), содержимое подчелюстного треугольника. Прорастание опухоли в нижнечелюстной канал является показанием к удалению половины нижней челюсти. Образовавшийся дефект слизистой оболочки, кожи и кости устраняют одним из видов пластики. Шейную лимфодиссекцию выполняют при наличии клинически выявляемых регионарных метастазов. Превентивное облучение регионарного лимфатического аппарата не проводится.
Прогноз. Показатели выживаемости при опухолях десен и щек зависят от размера опухоли, поражения кости, наличия регионарных метастазов. Средняя пятилетняя выживаемость пациентов с опухолями десны находится в пределах от 78% (при I стадии) до 15% (при IV стадии). Результаты комбинированного лечения при вовлечении в процесс кости значительно лучше, чем при проведении лучевой терапии.
По сводным данным, пятилетняя выживаемость при раке щеки I-II стадий составляет 65-74%, III-IV стадий варьирует в пределах от 20 до 30%.
Рак слизистой оболочки ретромолярного треугольника
Опухоли, возникающие в ретромолярном треугольнике, редко ограничиваются слизистой оболочкой десны; в процесс могут вовлекаться близлежащая слизистая оболочка щеки, передние небные дужки, дно полости рта, задняя часть десны. Опухоль ретромолярного треугольника, распространяющаяся на передние небные дужки, может быть внешне больше похожа на рак носоглотки.
Риск возникновения клинически позитивных и скрытых метастазов в лимфоузлах при этих опухолях значительно выше, чем при опухолях десны другой локализации.
Лечение поверхностных опухолей, в том числе распространяющихся на мягкое небо и слизистую оболочки щеки, лучевое. При поражении надкостницы производят частичную (краевую) резекцию нижней челюсти даже при опухолях небольших размеров. Умеренно распространенные и инфильтративные опухоли лечат комбинированно. На первом этапе выполняют хирургическое вмешательство (резекция нижней челюсти и шейная лимфодиссекция), затем проводят дистанционную лучевую терапию. При местно-распространенных процессах лечение начинают с предоперационной лучевой терапии, которая в ряде случаев позволяет перевести опухоль в резектабельное состояние.
Рак слизистой оболочки твердого неба
На твердом небе чаще развиваются злокачественные опухоли из малых слюнных желез (аденокистозная карцинома, аденокарцинома). Аденокарциномы длительное время имеют тенденцию к инкапсулированному росту. Редко развивающийся плоскоклеточный рак склонен к быстрому изъязвлению.
Лечение. Методом выбора лечения плоскоклеточного рака без поражения надкостницы является внутри полостная контактная терапия (при технической возможности подведения стомастата к очагу поражения). В остальных случаях лечение комбинированное. На первом этапе проводят предоперационную лучевую терапию, выполняют электрохирургическое удаление опухоли, отступая от видимого поражения слизистой оболочки на 3-4 см. Послеоперационные дефекты закрывают обтурирующими протезами или устраняют с помощью пластических операций.
ЗАПИСЬ НА КОНСУЛЬТАЦИЮ по телефону +7 (812) 951 — 7 — 951
Поделиться ссылкой:
Симптомы онкологии десен
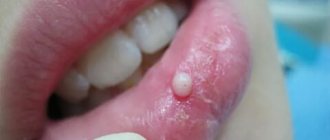
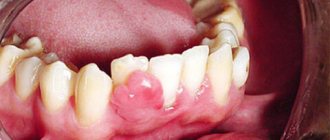
Опухоли десны по форме разделяют на:
- экзофитные — растущие наружу и образующие узел;
- эндофитные — распространяющиеся вглубь десны, в виде плоского инфильтрата или язвы;
- смешанные — сочетание двух вариантов роста, как правило, это далеко зашедший или рецидивный процесс.
Узел на поверхности десны обнаруживаю на ранней стадии, потому что он мешает, его «нащупывает» язык, он травмируется при чистке зубов или во время еды. Инфильтраты растут быстрее и находят их позже, когда появляются жалобы на боль или кровоточивость.
Рак в начальной стадии не болит, тем более, что слизистая рта привычна к раздражающим, острым продуктам и горячему. Временный дискомфорт во время еды далеко не у всех вызывает тревогу с желанием посмотреть, что там происходит. Рак десны может маскироваться под зубную боль, вынуждая обратиться к стоматологу. Чаще всего именно стоматолог обнаруживает злокачественный процесс.
В 3-4 стадии, когда рак прорастает в челюсть, разрушая кость, боль становится постоянной, резко усиливаясь во время еды, из-за элементарного недоедания приводя к значительной потере массы тела.
Большая раковая язва сопровождается воспалением окружающих тканей и распадом, вызывая интенсивный болевой синдром, отдающий в ухо и висок. Вторичное инфицирование ракового инфильтрата неизбежно, оно проявляется «тяжёлым» гнилостным запахом. Больной не может раскрыть рта из-за болезненного спазма жевательной мускулатуры — тризма. Общее состояние ухудшается, повышается температура, нарастает слабость.
Злоупотребляющие алкоголем граждане боль заглушают увеличением дозы спиртного, и обращаются с жалобами на появление болезненного и нередко воспаленного метастатического лимфоузла под челюстью или на шее. Присутствие во рту разнообразной микрофлоры осложняет вторичной инфекцией метастатические конгломераты в лимфатических узлах, при размере больше 3-4 см в центре лимфоузла формируется зона распада, часто с образованием свища. В этот период присоединяются симптомы интоксикации с высокой температурой.
Характерно рефлекторное повышение слюноотделения с нарушением глотания. Слюнотечение очень обильное, поэтому возможно ночное забрасывание слюны в дыхательные пути с развитием аспирационной пневмонии. Все злокачественные опухоли приводят к повышенному тромбообразованию и легкости развития в ослабленном организме бактериальной инфекции. Дополнительный негативный фактор — нарушение питания вплоть до полного голодания с истощением и развитием смертельного синдрома анорексии-кахексии.
Отдаленные метастазы нетипичны для карциномы десны, но после лечения часто возникают рецидивы. К тяжелому состоянию и смерти приводит раковая деструкция тканей полости рта с частыми кровотечениями из разрушенных опухолью сосудов на фоне хронического воспаления в метастатических лимфоузлах.
Группа риска
Знание факторов риска позволяет рассчитать вероятного «кандидата» на развитие рака ротовой полости и вовремя модифицировать поведение в сторону здорового образа жизни, исключив опасные для здоровья действия.
Группа высокого риска в отношении злокачественных процессов в области десен:
- Курящие люди, отметившие сорокалетие жизни, потому что частота новообразований увеличивается с возрастом и «контрольная точка», после которой с каждым десятилетием последующей жизни заболеваемость удваивается — именно 40 лет.
- Молодые люди с полным набором факторов риска. До 40-летия карциномы этой локализации редки, но существенно повышает шансы на рак раннее приобщение к табаку одновременно с жеванием бетеля или наса, при персистенции в клетках слизистой оболочки вируса папилломы человека 16 типа.
Группа крайне высокого риска, когда перспектива со временем стать онкологическим пациентом очень высока:
- Страдающие предраковыми процессами — лейкоплакией и эритроплакией;
- Курящие люди пожилого возраста, использующие зубные протезы, и чем старше — тем вероятнее злокачественная трансформация;
- Взрослые с наследственной предрасположенностью, которую выявляют по наличию в семье больных карциномами ротовой полости.
Все пациенты группы риска должны посещать стоматолога не реже двух раз в год и пройти лечение предраковых процессов.
Диагностика онкологии десен
Онкопатология ротовой полости относится к визуальной, то есть диагностируемой при обычном осмотре без использования какого-либо оборудования.
Во время первичного осмотра из ранки соскабливаются клетки для цитологического анализа, либо при отсутствии язвы опухоль пунктируют тонкой иглой. При возможности специальным инструментом «откусывается» часть опухоли — это биопсия для гистологического анализа. Диагноз рака устанавливается исключительно по результату биопсии, цитология позволяет только заподозрить заболевание.
После морфологического подтверждения проводится УЗИ полости рта, разъясняющее взаимоотношения новообразования с окружающими тканями, в первую очередь, с костью и сосудами, по КТ уточняется состояние всей анатомической области.
Дальше — поиск метастазов: УЗИ шеи, КТ легких или МРТ.
Анатомическое строение
Полость рта – это начальный отдел пищеварительного тракта, в котором пережевывается пища, вырабатывается слюна для переваривания пищи. Он задействован в процессе дыхания, глотания, артикуляции и речи.
В состав ротовой полости входит:
- преддверие (губы, передняя сторона зубов, внутренняя поверхность щек);
- десны;
- дно, на котором лежит язык;
- две трети языка;
- зубы;
- позадимолярный треугольник – пространство на нижней челюсти позади третьего моляра;
- твердое и мягкое небо.
Лечение рака десны
Оптимально выполнение операции на первом этапе, если технически возможно. Радикальность хирургического вмешательства обеспечивает отступ не менее 2 сантиметров от границы опухоли, понятно, что такое возможно при небольшом поражении 1 стадии.
При 2-3 стадии возможность операции ограничивается глубиной проникновения раковых клеток вглубь тканей челюсти, при большой глубине инфильтрации процесс считается сомнительно операбельным, но очень многое определяется опытом и талантом хирурга-онколога. Разработаны методики, позволяющие замещать большие хирургические дефекта челюсти лоскутами кожи, ребрами, металлоконструкциями или искусственными тканями. Пластические операции могут откладываться до полного завершения противоопухолевого лечения.
При толщине опухоли больше 4 миллиметров в план операции включается удаление лимфоузлов шеи, при локализации раковой инфильтрации посередине ротовой полости узлы удаляются с обеих сторон. Лимфаденэктомия позитивно отражается на продолжительности жизни, но снижает её качество. Отказаться от лимфаденэктомии можно, если нет метастазов, что доказывает или отвергает морфологическое исследование биоптата, полученного из «сторожевого» лимфоузла.
Хирургия рака выше 1 стадии дополняется профилактическим облучением, его следует начать через полтора месяца после операции.
Первоначально неоперабельные опухолевые конгломераты 3 стадии стараются уменьшить облучением в сочетании с химиотерапией платиновыми производными, откладывая хирургию на второй этап.
Противопоказания для операции: 4 стадия, прорастание метастазов из лимфоузла в кожу или ткани шеи, тяжелые заболевания в стадии декомпенсации.
При невозможности хирургии проводится 7-недельная лучевая терапия на первичный очаг и лимфоузлы шеи, с введением каждые 3 недели платиновой химиотерапии. При противопоказаниях к облучению прибегают к химиотерапии, также поступают при рецидиве после химиолучевой терапии.
Выписка после операции
Ваш хирург скажет вам, когда вы сможете вернуться к работе и привычной активности. Это зависит от перенесенной операции и от скорости восстановления.
В большинстве случаев пациенты могут справляться с повседневными делами дома без дополнительной помощи, но перед выпиской из больницы медсестра/медбрат обсудит это с вами. Если вам нужна помощь, медсестра/медбрат или куратор поможет организовать посещения патронажной медсестрой/патронажным медбратом или специалистом по оказанию медицинской помощи на дому.
Позвоните вашему медицинскому сотруднику, если у вас появились какие-либо из этих признаков или симптомов инфекции:
- температура 101 °F (38,3 °C) или выше;
- усилилось покраснение вокруг разрезов;
- усилились выделения из разрезов;
- выделения, которые имеют неприятный запах;
- усиление боли, которая не проходит после приема назначенного болеутоляющего или acetaminophen (Tylenol®).
Вернуться к началу
Прогноз
Индивидуальный прогноз течения заболевания строится на основании размера новообразования и глубине проникновения его вглубь челюсти, вовлечении в конгломерат сосудов и нервов.
На продолжительности жизни отражается степень поражения лимфатических узлов, метастазы почти вдвое уменьшают вероятность излечения. Многое определяет агрессивность раковых клеток, низкая дифференцировка не в пользу пациента.
Конкретные проценты по годам дожития неизвестны, потому что заболеваемость невысокая и статистически рак десны не выделяется из группы карцином полости рта.
Возможные осложнения при раке десны
В первую очередь пациентов беспокоят косметические последствия лечения, в этом отношении химиолучевое лечение предпочтительнее, но чревато большей частотой рецидивов и проигрывает хирургии по выживаемости.
В списке опасных осложнений карциномы — ухудшение питания с истощением и развитием фатального синдрома анорексии-кахексии. Длительная терапия, спасающая от рака, ухудшает питательный статус и усугубляет недостаток веса. В обязательном порядке с первых дней лечения пациенту необходима коррекция питания и нутритивная поддержка специальными белковыми смесями. В некоторые периоды больному может потребоваться зондовое и парентеральное питание, поскольку серьезно нарушается глотание и развивается спазм мышц лица вплоть до невозможности открыть рот из-за тризма.
Недостаточность питания и выпадение зубов после облучения ухудшают течение сопутствующих заболеваний, способствуют развитию инфекций на фоне закономерного снижения иммунитета. Изменение глотательного рефлекса при слишком интенсивной выработке слюны, буквально текущей ручьем, приводит к ночному забросу слюны с остатками пищи и бактериальной флорой в дыхательные пути и возникновению тяжелой аспирационной пневмонии.
Блокада оттока лимфы и прорастание метастатическими лимфоузлами сосудов шеи осложняется постоянными головными болями и потерями сознания.
Распад раковой язвы чреват кровотечениями, остановить которые может только перевязка артерии. Прорастающие в кости опухолевые массы вызывают интенсивный болевой синдром, усугубляемый вторичной инфекцией. Самые тяжкие страдания семьи больного вызывает распад раковой язвы с присоединением вторичной инфекции и зловонным запахом. Совершенно невозможно самостоятельно очистить от некроза прогрессирующую опухоль, это очень сложная задача даже для специалистов.
Лечение таких пациентов — большое онкологическое искусство, которое доступно специалистам нашей клиники. Мы готовы помочь любому пациенту, с осложнениями и без, долго лечившемуся и только начинающему борьбу за жизнь.
Запись на консультацию круглосуточно
+7+7+78
Список литературы:
- Алиева С.Б., Алымов Ю.В., Кропотов М.А. и др. /Рак слизистой оболочки полости рта. Онкология. Клинические рекомендации// Под ред. Давыдова М.И.; М.: Изд.группа РОНЦ, 2015.
- Гельфанд И.М., Романов И.С., Удинцов Д.Б. /Тактика лечения локализованных форм рака слизистой оболочки полости рта// Опухоли головы и шеи; 2016; 6.
- Романов И.С., Яковлева Л.П. /Вопросы лечения рака полости рта// Фарматека; 2013; 8.
- Kurokawa H., Yamashita Y., Takeda S. et al. /Risk factors for late cervical lymph node metastases in patients with stage I or II carcinoma of the tongue// Head Neck; 2002; 24.
- Little M., Schipper M., Feng F.Y. et al. /Reducing xerostomia after chemo-IMRT for head-and-neck cancer: beyond sparing the parotid glands// Int J Radiat Oncol Biol Phys; 2012; 83.
- Midgley A.W., Lowe D., Levy A.R. et al. /Exercise program design considerations for head and neck cancer survivors// Eur Arch Otorhinolaryngol; 2018; 275(1).
Восстановление
Рак горла
В восстановительный период активно используют витаминные комплексы с микроэлементами. Важная роль в восстановлении поврежденных тканей отводится витаминам А, В, С и Д.
Физиотерапевтические процедуры применяются в период реабилитации и регенерации и могут включать лазеротерапию, электромиостимуляцию, ингаляции и электрофорез лекарственных веществ, магнитотерапию, ЛФК, терапию ультразвуковую.