Общие сведения
Под опухолями челюстей подразумеваются новообразования в котной ткани. Данная патология составляет от 13 до 29% от общего числа стоматологических хирургических заболеваний.
Из-за близкого расположения к зубам, мозгу и глазам патология характеризуется особым клиническим течением. Опухолевые образования в указанной области приводят к функциональным нарушениям, эстетическим дефектам и даже, летальному исходу.
В зависимости от ткани, из которой состоит опухоль, она бывает остеогенной или неостеогенной. По клиническому развитию патологии бывают злокачественные, доброкачественные или местно-деструирующие.
Лечение опухолей челюстей – сложная и длительная задача, требующая от врача высокой компетенции и профессионализма.
Остеобластокластома — микроскопическая картина
Микроскопически в остеобластокластоме различают большое количество мелких, слегка вытянутых клеток с округлым ядром (типа остеобластов), среди которых определяются массивные скопления гигантских многоядерных клеток (остеокластов). В одноядерных клетках отмечаются митозы, в многоядерных они отсутствуют. Форменные элементы опухоли представлены также фибробластами и ксантомными клетками. Участки кровоизлияний подвергаются макрофагальной реакции соответствующими фагоцитарными клетками. В некоторых участках опухоли обнаруживаются островки остеоидной ткани. Опухоль насыщена распавшимися эритроцитами и имбибирована кровяным пигментом — гемосидерином, который придаёт ей бурую окраску. Наличие последнего и множественных кровоизлияний, часто в виде кровяных кист, обусловлено особенностью кровотока в опухоли.
Кровь в остеобластокластоме циркулирует вне сосудистого русла по межтканевым щелям. Отсутствие эндотелия позволяет ей проникать в ткань опухоли и скапливаться там. При этом форменные элементы крови разрушаются, образуя скопление гемосидерина. Иногда в опухоли может обнаруживаться обилие фиброзной ткани.
Причины развития
Точный механизм развития опухолей неизвестен. Принято считать, что одонтогенные опухоли развиваются под действием пороков развития тканей челюсти.
Провоцирующие факторы:
- хронический воспалительный процесс тканей челюстей и прилегающих органов;
- воздействие пломбировочного состава и других инородных объектов на верхнечелюстную пазуху;
- повреждения челюстных костей и мягких тканей из-за ушиба и другого механического воздействия;
- влияние на ротовую полость никотина, алкоголя и других химических веществ.
Злокачественные опухоли развиваются из-за распространения метастаз от онкологических образований в других органах.
Остеобластокластома — рентгенологическая картина
Рентгенологически при ячеистой форме опухоли на месте очага поражения отмечается тень от множества мелких и более крупных полостей или ячеистых образований, отделённых друг от друга костными перегородками различной толщины. Реакции со стороны надкостницы не наблюдается. Картина во многом сходна с рентгенологической картиной амелобластомы.
Кистозная форма на рентгенограмме напоминает одонтогенную кисту челюсти и амелобластому. Отличие кистозной формы амелобластомы в том, что её граница с костью нередко имеет мелкофестончатые очертания в виде чрезвычайно маленьких бухточек.
При литической форме остеобластокластомы опухоль даёт бесструктурный очаг просветления.
Классификация и клиническое течение
Из-за многообразия форм и стадий затруднена разработка единой классификации опухолей челюсти. Классификация ВОЗ предусматривает подразделение по клиническим проявлениям, гистологии и анатомической локализации.
Клинические симптомы, течение и прогнозы обусловлены видом, расположением и стадией заболевания.
- Одонтогенные доброкачественные
Амелобластома – новообразование, которое развивается из эпителиальных клеток с включениями, по строению напоминающими эмаль. Патологии подвержены люди в возрасте от 20 до 40 лет. При росте опухоли больной испытывает боль в области челюсти и зубов. При внешнем осмотре выявляют плотной структуры, веретенообразное и безболезненное утолщение челюстной кости, вызывающее асимметрию лица. Из-за подвижности происходит смещение зубов. Есть риск развития нагноения в случае инфицирования.
Одонтомы – патологии, характерные для детей до 15 лет. Опухоль состоит из твердой ткани, включая пульпу и пародонт. Отличается небольшими размерами и бессимптомным течением. При вырастании до больших габаритов деформирует челюсть, провоцирует свищи и боль.
Фиброма одонтогенная – детская патология, которая формируется из соединительной ткани фолликула, располагается на обеих челюстях. Отличается медленным, бессимптомным ростом. Редко проявляется ноющими болевыми ощущениями и воспалительным процессом в пораженной зоне. Подвид – цементирующая фиброма.
Цементома – образование из соединительной ткани, врастающей в цемент зубного корня. Локализована опухоль на нижней челюсти в зоне коренных зубов. Бессимптомное течение.
- Недоонтогенные доброкачественные
Выделяют косте- и хрящеобразующие виды и остеобластокластому. В перечень костеобразующих входят: остеома, экзостоз, остеофит и т. д.
Остеома – плотное образование из зрелой костной ткани. Может протекать бессимптомно или с выраженными проявлениями: боль во время жевания, асимметрия лица, подвижность единиц.
Хондрома – хрящеобразующий вид опухоли. Локализуется в ВЧ. Отличается медленным ростом и безболезненностью.
Остеобластокластома – диагностируется у людей до 20 лет. Пациенты отмечают постепенное нарастание боли в челюсти, асимметрию черт лица, гипертермию, возникновение свищей. Есть риск развития переломов НЧ.
- Злокачественные новообразования
Встречаются в 4 раза реже доброкачественных патологий. Бывают одонтогенными и неодонтогенными. Отличаются выраженными симптомами, агрессивным течением и опасностью для жизни.
Остеогенная саркома. Агрессивная опухоль с быстрым ростом, ярко выраженной болью, иррадиирущей в соседние органы. Нарушается симметрия лица, наблюдается инфильтрация мягких тканей и метастазы в другие органы.
Карцинома. Развивается на ВЧ, прорастая носовую полость. Развивается гнойный ринит, носовые кровотечения. При прорастании в глазницу отмечается слезотечение, экзофальтм и другие осложнения.
Диагностика
Поздняя диагностика новообразований обусловлена бессимптомным течением и низкой онкологической настороженностью больных и врачей.
Применяемые диагностические методики:
- опрос больного и сбор анамнеза;
- клинический осмотр;
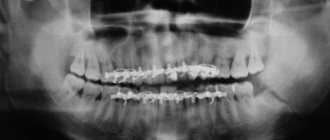
- рентген-диагностика;
- КТ;
- сцинтография;
- инфракрасная термография;
- биопсия.
При необходимости врач назначает проведение узкоспециализированных обследований.
Алгоритм лечения
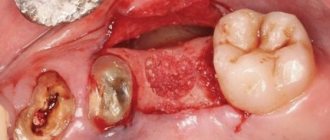
При выявлении новообразований челюсти требуется проведение хирургического лечения. Проводится иссечение опухоли вместе с частью прилегающих к ней здоровых тканей. Это позволяет снизить риск рецидива и малигнизации.
В отдельных случаях допускается применение метода кюретажа. Зубы, расположенные в проблемной зоне подлежат экстракции.
Злокачественные опухоли нижней челюсти
Перед лечением злокачественных опухолей нижней челюсти необходимо провести санацию полости рта. Если больному предстоит облучение, то металлические протезы должны быть сняты, а лучше изолированы пластмассовой каппой.
Выбор метода лечения зависит от вида, локализации, распространенности опухоли, возраста и общего состояния больного.
Рак нижней челюсти лечат в основном комбинированным методом, который показан и при саркомах Юинга, ретикулосаркоме и гемангиоэндотелиоме. Но следует иметь в виду, что при саркоме Юинга даже после комбинированного лечения прогноз плохой. Лечение остеогенных и хондросарком, являющихся радиорезистентными, хирургическое.
При комбинированной схеме лечения злокачественных опухолей нижней челюсти вначале проводят предоперационный курс дистанционной гамма-терапии. Сеансы ежедневные, количество полей облучения зависит от размеров очага поражения и наличия регионарных метастазов. Суммарная очаговая доза на курс — 40-50 Гр (4000-5000 рад).
Хирургический этап выполняется спустя 3 недели после завершения лучевой терапии. За это время проходят лучевые реакции на коже и слизистой оболочке полости рта.
До операции следует с учетом клинических, рентгенологических и морфологических данных продумать ее объем, способ фиксации остающегося фрагмента челюсти, возможность выполнения первичной костной пластики дефекта челюсти. Необходимо учесть также наличие или отсутствие регионарных метастазов. Надо помнить, что первейшей задачей хирурга является радикальное удаление новообразования. Поэтому, если одномоментная пластика без ущерба для радикальности операции невозможна, ее следует отложить. Пачес А.И. вообще считает, что костная пластика дефекта после резекции нижней челюсти по поводу злокачественной опухоли должна выполняться не раньше, чем через 2 года после лечения при отсутствии рецидива и метастазов.
Операции по поводу злокачественных опухолей нижней челюсти (резекции) могут быть нескольких разновидностей:
- резекции с нарушением непрерывности нижней челюсти (сегментарные);
- резекции без нарушения непрерывности нижней челюсти (сегментарные);
- сегментарная резекция нижней челюсти с экзартикуляцией;
- половинная резекция нижней челюсти с экзартикуляцией;
- резекция нижней челюсти (один из вариантов) с мягкими j тканями.
При выборе типа оперативного вмешательства следует помнить о возможности прорастания злокачественной опухоли в окружающие органы и ткани: дно полости рта, язык, небные дужки и миндалины, нижнюю губу, кожу подбородка, подчелюстную слюнную, околоушную слюнную железы. В этом случае объем операции необходимо расширять за счет включения блок удаляемых тканей, пораженных опухолью органов. Кроме того, первичные злокачественные опухоли нижней челюсти способны распространяться вдоль сосудисто-нервного пучка в нижнечелюстном канале. Опыт показывает, что даже при поверхностном поражении альвеолярного отростка или нижнего края нижней челюсти (при распространении регионарного метастаза на кость) не стоит выполнять резекцию с сохранением непрерывности органа, т.к. это чревато рецидивом.
При вовлечении в опухолевый процесс сосудисто-нервного пучка показана резекция с экзартикуляцией.
При локализации опухоли в области подбородка резекция выполняется от угла до угла челюсти.
При локализации опухоли в области тела резекцию выполняют от середины подбородка до нижнечелюстного отверстия.
При поражении угла нижней челюсти показана половинная резекция с экзартикуляцией.
По мнению Кабакова Б.Д. с соавт., 1978, резекция нижней челюсти с сохранением непрерывности очень спорна и может быть показана при вторичном раке, когда поражена слизистая оболочка и имеются лишь начальные поражения кости. Нужно помнить, что стремление одновременно сохранить функцию и внешний вид больных с любой локализацией злокачественной опухоли чревато ее рецидивом.
Резекция нижней челюсти выполняется под эндотрахеаль-ным наркозом. Технически проще выполняется резекция челюсти без экзартикуляции.
Техника половинной резекции нижней челюсти
Больной лежит на операционном столе с головой, повернутой в сторону, противоположную пораженной. Проводят разрез кожи и подкожной клетчатки от середины подбородка до сосцевидного отростка на 1,5-2,0 см ниже уровня нижнего края нижней челюсти. Для лучшего обзора можно дополнительно сделать срединный разрез нижней губы. Затем рассекают слизистую оболочку преддверия полости рта до ветви, отступя от опухолевого инфильтрата на 2 см. Скальпелем и ножницами отсепаровывают щечный лоскут в пределах разреза. Делают разрез слизистой оболочки вдоль альвеолярного отростка с язычной стороны от уздечки языка (в месте прикрепления к нижней челюсти) до угла. Мягкие ткани осторожно, чтобы не повредить опухоль, отсепаровывают. Центральный резец на пораженной стороне удаляют. На уровне лунки этого зуба проводят пилу Джиг-ли и, защищая мягкие ткани крючками Фарабефа, распиливают нижнюю челюсть во фронтальном отделе. Ассистент крючком смещает челюсть вниз.
Следующий этап операции — отделение мягких тканей в области ветви челюсти. Для этого жевательную и внутреннюю крыловидную мышцы отсекают от челюсти, пересекают между двумя лигатурами сосудисто-нервный пучок выше нижнечелюстного отверстия. Пилой Джигли выполняют остеотомию ветви. Производя остеотомию нижней челюсти, врач должен руководствоваться рентгенограммой и отступать от границ поражения, видимых на снимке, на 3-4 см.
Удаленную опухоль следует отправить на гистологическое исследование. Рану тщательно осматривают, промывают антисептиками и после гемостаза ушивают в несколько рядов кетгутом и лесой.
На этом этапе важно учесть надежное разобщение раны с полостью рта, иначе рана может инфицироваться содержимым полости рта, что приводит к несостоятельности швов и образованию большого дефекта. Для профилактики прорезывания швов во рту сразу после остеотомии нижней челюсти ее культи необходимо сгладить фрезой, а во время ушивания тщательно укрыть мягкими тканями.
Резекция нижней челюсти с экзартикуляцией
Все этапы операции выполняются, как описано выше. После низведения нижней челюсти и отсечения сосудисто-нервного пучка отсекают от венечного отростка сухожилие височной мышцы, наружной крыловидной мышцы в области мыщелко-вого отростка. После этого приступают к осторожным вывихивающим движениям, избегая перелома челюсти и повреждения опухоли, т. к. это ведет к загрязнению раны опухолевыми клетками. Ушивание раны начинают со слизистой оболочки полости рта.
Если показана операция на регионарном лимфатическом аппарате, то сначала выполняют лимфаденэктомию, а на заключительном этапе в блок удаляемых тканей включают нижнюю челюсть. Это гарантирует абластичность вмешательства.
Очень важно в послеоперационном периоде удержать фрагменты челюсти в правильном положении. Для этого используют шины Тигерштедта, Вебера с одной или двумя наклонными плоскостями, реже — шины Ванкевич или Степанова, аппарат Рудько.
При резекции фронтального фрагмента нижней челюсти с тканями дна полости рта нередко операция начинается с наложения трахеостомы. При включении в блок удаляемых тканей части языка показано зондовое питание
Реабилитация больных
Восстановление анатомической целостности нижней челюсти, а тем самым функции и внешнего вида — сложный и спорный вопрос. Пластика костного дефекта — сложная операция, которая у онкологического больного, ослабленного предшествующим лечением, может закончиться неудачей, т. к. регенераторные способности тканей резко снижаются. При злокачественных опухолях даже после радикально проведённого лечения возможны рецидивы.
Некоторые хирурги прибегают к первичной костной пластике только после резекции небольших опухолей, не выходящих за пределы кости, ибо в противном случае невозможно создать хорошее воспринимающее ложе для трансплантата.
В качестве удерживающих отломки челюсти в правильном положении имплантатов рекомендуются различные конструкции, приближающиеся к форме отсутствующего участка челюсти. При этом применяют индифферентные для тканей организма материалы: пластмассу, нержавеющую сталь, тантал, Виталий. Следует учитывать, что эти приспособления не всегда обеспечивают жесткую фиксацию фрагментов челюсти, могут прорезываться через мягкие ткани. Тогда их необходимо удалить и заменить шиной.
Вторичная пластика дефекта после резекции нижней челюсти, по рекомендации Пачеса А.И., должна выполняться не ранее, чем через 2 года при отсутствии рецидива и метастазов. Ее осуществляют как с помощью консервированного трансплантата (что предпочтительнее , т. к. исключает операцию по забору аутотрансплантата у ослабленного больного), так и у аутотрансплантата.
Планируя восстановительные операции у этой группы больных, врач должен тщательно продумать способ фиксации нижней челюсти.
Прогноз при злокачественной опухоли нижней челюсти
Результаты лечения злокачественных опухолей нижней челюсти неудовлетворительны. 5-летнее излечение после комбинированного и изолированного хирургического лечения наблюдается лишь у 20-30% больных. Результаты, полученные после удаления сарком, еще хуже, и 5-летнее излечение имеет место менее, чем у 20% больных.
Рецидивы злокачественных опухолей нижней челюсти возникают обычно в первые 1 — 2 года после лечения. К химиотерапии опухоли этой локализации нечувствительны. Основной причиной высокой летальности больных с данной локализацией опухоли является поздняя диагностика и несвоевременное начало лечения.
В случае же излечения больных трудоспособность их, как правило, снижается, но некоторые пациенты получают возможность вернуться к прежней профессии. Такие больные уже через несколько месяцев после выписки из стационара сами ставят вопрос о пластике.
Остеобластокластома — дифференциальная диагностика
Остеобластокластому (кистозная и ячеистая формы) необходимо дифференцировать с амелобластомой и радикулярной кистой, литическую форму — с остеогенной саркомой (в отличие от остеолитической саркомы в остеобластокластоме отмечаются истончение и вздутие коркового слоя челюсти) и фиброзной остеодисплазией (характерен медленный рост и сохранение на рентгенограмме непрерывности коркового слоя челюсти), фибромиксомой, центральными фибромами челюстей.
Клинико-рентгенологическое обследование без гистологического сопоставления бывает недостаточным для установления точного диагноза остеобластокластомы. Частота расхождения клинического диагноза с патогистологическим составляет 30%; наиболее частые расхождения возникают при дифференцировании остеобластокластомы с амелобластомой — 16 %
Лечение
Новообразования челюстей, вне зависимости от типа, лечатся путем полного удаления. В случае злокачественной опухоли параллельно с оперативным вмешательством назначается химиотерапия и облучение.
При ранней диагностике опухоли, ее удаление сопровождается небольшими потерями здоровых тканей, в то время как на поздних стадиях может потребоваться массивная резекция челюсти вплоть до полного ее удаления с последующим протезированием. Кроме того, осложнением опухолей часто становится выпадение зубов или потеря функциональности всего зубного ряда.
Своевременное обнаружение патологии снижает риск осложнений и имеет благоприятный исход даже в случае злокачественного новообразования, поэтому регулярные профилактические осмотры являются главным способом профилактики развития онкологических процессов.
Симптомы остеобластокластомы челюсти
Данная опухоль долгое время может развиваться бессимптомно – особенно при центральной локализации. Рост новообразования приводит к появлению таких симптомов, как:
- нарушение симметрии лица;
- появление болевых ощущений в пораженной области;
- появление признаков воспаления мягких тканей, прилегающих к опухоли;
- при длительном развитии – образование язв и свищей с гнойными выделениями в ротовой полости, а в некоторых случаях и на коже лица.
Обычно бессимптомное развитие остеобластокластомы продолжается от трех до десяти лет. У больного отсутствуют какие-либо жалобы, и опухоль обнаруживают случайно – например, в ходе общего обследования. Быстрый и агрессивный рост данного новообразования имеет место весьма нечасто.