Симптомы Классификация пародонтита Причины Возможные осложнения Как диагностируется? Варианты лечения Домашнее лечение Заразен ли пародонтит? Восстановление при тяжелом пародонтите Отличия от пародонтоза Профилактика
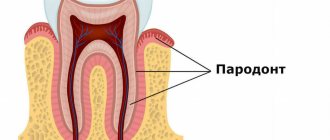
Пародонтит – заболевание пародонта воспалительного характера, приводящее без соответствующего лечения к разрушению зубодесневого соединения и выпадению зубов. Начинается с воспаления десны, протекающего как хронический гингивит. В дальнейшем патологический процесс затрагивает более глубокие ткани, приводя к разрушению периодонта, зубной альвеолы (лунки), прилегающую к ней челюстную кость.
Зуб и пародонт – это единая функционально и морфологически связанная система. Поражение ее отдельных элементов нарушает функциональность зубной единицы, ведет к нарушению зубодесневого прикрепления, формированию глубоких зубодесневых карманов, образованию абсцессов, свищей на десне, расшатыванию, выпадению зубов.
Симптомы
- Воспаление десны;
- гиперемия (покраснение) слизистой, отек, реакция температурные раздражители;
- болезненность десны;
- дискомфорт, кровоточивость десен при жевании, гигиене рта;
- отслойка десны от стенки зуба;
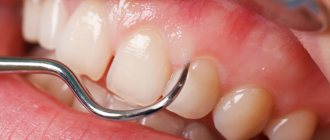
- формирование зубодесневых карманов;
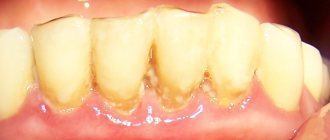
- обильный налет и камень вокруг зуба;
- гной из десен;
- разрыхление края десны;
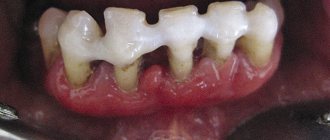
- обнажение зубных корней;
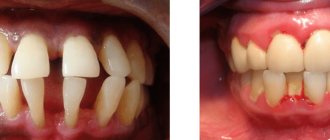
- подвижность зубов;
- воспаление подчелюстных лимфоузлов
Симптомы пародонтита различаются от степени распространения воспалительного процесса. Чем тяжелей стадия болезни, тем более выражена симптоматика. Заболевание не возникает внезапно, ранней стадией пародонтита является катаральный гингивит – воспаление десны, не сопровождающееся нарушением целостности слизистой.
Что такое пародонтоз десен
Диагностировать данное заболевание самостоятельно можно только уже на значительной стадии развития, явных признаков начальный пародонтоз не проявляет. При начальном стадии начинается оголение зубных шеек и наблюдается повышенная чувствительность при приеме горячей и холодной пищи. Но для ранней диагностики заболевания следует провести рентгенологические исследования, при этом на снимках можно увидеть размеры обнажения корней зуба, от которого зависит тяжесть заболевания.
В связи с тем, что явные признаки пародонтоза проявляются не сразу, то его прогрессирование происходит незаметно для пациента и приводит к разрушению костной ткани, а затем к нарушению функционированию пищеварительной системы. В самой крайней стадии возможно полное разрушение вплоть до выпадения зубов.
Классификация
Пародонтит классифицируют по локализации, характеру течения, тяжести.
По характеру течения
Выделяют острую и хроническую форму. В первой ситуации признаки пародонтита ярко выражены, десна рыхлые, кровоточат, болят. Если пациент не обращается в врачу или было назначено неэффективное лечение, болезнь принимает хроническое течение. При хронической форме симптоматика сглажена, острых явлений воспаления нет, но последствия тяжелей. Для хронической патологии характерны периодические обострения, когда симптоматика становится резко выраженной.
По локализованности
По распространению патологического процесса, пародонтит делят на:
- Локализованный
(очаговый) – возникает на небольшом участке, в области 1 или нескольких зубов. - Генерализованный
пародонтит – воспаление в области всех или большинства зубов в ряду.
Симптоматика локализованной и генерализованной формы болезни не отличается, разница лишь в количестве зубов, вокруг которых распространился патологический процесс.
Степени пародонтита
- Легкая
– разволокнение компактной пластины, снижение межальвеолярной перегородки до 1\3 длины зубного корня, признаки остеопороза, незначительная подвижность зубов, пародонтальные карманы 2,5-3,5 мм. - Средняя
– глубина пародонтальных карманов увеличивается до 5 мм, наблюдается умеренная подвижность зубов (I-II степени), атрофия кости вокруг зубов достигает 1\2 корней. Происходит обнажение шеек и корней зубов или воспалительное разрастание десны, могут формироваться абсцессы (гнойники в деснах). Зубы начинают «расходиться» под жевательным давлением, десневой край деформируется. Это особенно заметно в области передних резцов. Десны кровоточат при жевании, чистке зубов, шейки зубов обнажены, болезненно реагируют на температурные раздражители. - Тяжелая
– симптоматика нарастает, обострения хронического пародонтита у взрослых сопровождаются формированием абсцессов, резким опуханием десны, болью. Глубина пародонтальных карманов достигает 6 мм, вплоть до верхушки корня. Увеличиваются межзубные промежутки, наблюдается сильная подвижность зубов (II- III степени), резорбция костной ткани, вплоть до полного рассасывания альвеолярной перегородки.
В зависимости от индивидуальных особенностей организма, болезнь протекает по-разному. Агрессивные формы пародонтита характеризуются быстрым, практически стремительным разрушением тканей пародонта, расшатыванием зубов, их безболезненным выпадением. У другой части пациентов заболевание протекает медленно, с эпизодическими обострениями, долгой ремиссией.
Самая тяжелая форма – некротизирующий пародонтит
, при котором ткани десны перестают получать питание, в них прекращается кровообращение, возникает некроз пародонта, периодонтальных связок, кости альвеолы. Такая форма болезни встречается у пациентов с тяжелыми иммунодефицитными состояниями (СПИД, синдром ДиДжоржи, ТКИН и т.д.).
Антибиотики и антисептики
Болезнетворные микроорганизмы не являются основной причиной пародонтоза, однако их жизнедеятельность косвенным образом способствует его развитию — не случайно у значительной части пациентов, страдающих от этого заболевания, выявляется та или иная степень снижения иммунитета. Скапливаясь в увеличенных пародонтальных карманах и межзубных промежутках, бактериальная масса может вызывать воспаление, которое в обычных случаях не характерно для этого заболевания. Именно поэтому при пародонтозе зачастую рекомендуется использование различных средств, способных уничтожать патогенную микрофлору и снижать риск присоединения вторичной инфекции.
В наиболее тяжелых случаях с этой целью применяют антибиотики в форме капсул или таблеток — такие, например, как доксициклин и метронидазол, трихопол, линкомицин. Антибиотики широкого спектра действия эффективно подавляют активность микрофлоры и способствуют быстрому устранению воспалительных и инфекционных проявлений, осложняющих течение болезни. Однако длительное применение антибиотиков нежелательно из-за побочных эффектов и подавляющего воздействия на естественную микрофлору организма. Применять их можно лишь по назначению врача.
Для более щадящего обеззараживающего воздействия рекомендуется применять ополаскиватели, гели, спреи и другие наружные средства, содержащие антисептики. В частности, антибактериальный ополаскиватель АСЕПТА, который содержит бензидамин и хлоргексидин. Адгезивный бальзам АСЕПТА, который содержит метронидазол и хлоргексидин, благодаря своей липкой основе удерживается на деснах в течение долгого времени и оказывает длительное целебное воздействие. Мягкое антисептическое и противовоспалительное действие оказывают и экстракты шалфея, гамамелиса, ромашки, а также ксилит, входящие в состав ополаскивателя АСЕПТА Fresh.
Причины пародонтита
Решающая роль в развитии болезни отводится патогенным микроорганизмам зубного налета, способствующим воспалению десны. Накапливающийся бактериальный налет отвердевает. Зубной камень нарастает, проникает вглубь десны, из-за чего слизистая начинает отслаиваться от зуба, формируется свободное пространство, которое постепенно заполняется болезнетворными бактериями. Развивается гингивит, который без должного лечения быстро преобразовывается в острый пародонтит.
К факторам, провоцирующим развитие пародонтита также относят:
- регулярное травмирование десны из-за некорректно установленных протезов, ортодонтических систем;
- неправильная окклюзия;
- скопление частичек пищи, налета под протезными, ортодонтическими конструкциями;
- злоупотребление курением, алкоголем;
- снижение иммунитета;
- физическая травма зубов (удар);
- бруксизм.
На развитие хронического пародонтита могут влиять проблемы с ЖКТ, эндокринные нарушения, заболевания крови, дефицит витаминов, нарушения обмена веществ, недостаточная жевательная нагрузка (преобладание в рационе мягкой пищи), аутоиммунные патологии, аллергия на некоторые лекарства.
Возможные осложнения
Если слишком долго игнорировать симптомы пародонтоза и не предпринимать мер по решению данной проблемы, заболевание может привести к весьма плачевным последствиям. Патология приводит не только к эстетическим проблемам, но и полной невозможности проведения гигиенических процедур, проблемам с питанием (из-за боли, которая возникает при механическом воздействии на оголенные корни).
Запущенная форма заболевания способна и вовсе привести к выпадению зубов. Атрофические процессы и разрушение связочного аппарата лишают зубы естественной поддержки. В результате они сильно расшатываются и выпадают. Чтобы не допустить такого исхода, важно своевременно обратиться за профессиональной помощью к специалисту.
Диагностика
- Сбор анамнеза;
- стоматологический осмотр с измерением глубины зубодесневых карманов (пародонтограмма);
- ортопантомограмма (ОПТГ), КТ;
- реопародонтография (оценивают тонус кровеносных сосудов);
- проба Шиллера-Писарева;
- микробиологические исследования (ПЦР);
- анализы крови (общий, на сахар).
Дифференциальная диагностика пародонтита проводится с гингивитом, эозинофильной гранулемой челюсти, изменениями пародонта при синдроме Лефевра-Папийона. Какие методы обследования потребуются зависит от формы, степени тяжести заболевания.
Лечение и профилактика пародонтоза
Лечение пародонтоза является длительным процессом, требующим от пациента строгого соблюдения рекомендаций и назначений врача. Меры для избавления от пародонтоза могут быть различными, все зависит от стадии и того, насколько далеко зашло поражение десен и зубных тканей.
При лечении используются следующие методы:
- физиотерапия;
- хирургическое лечение (кюретаж пародонтальных карманов);
- шинирование (при расшатанности зубов)
- противовоспалительное лечение;
- меры профилактики (направлены на предотвращение развития пародонтоза и более сложной его стадии, также используются для нормализации состояния зубной ткани).
Основной комплекс мер направлен на восстановление и улучшение кровотока десны, снижение болевых ощущений, воспаления тканей пародонта. Правильное и своевременное лечение возвращает нормальное снабжение тканей кислородом и питательными веществами, позволяет простимулировать процессы образования новых клеток.
Физиотерапия
Физиотерапевтическое лечение включает в себя:
- ультразвуковую обработку ротовой полости;
- электрофорез;
- КУФ-терапию.
Такие методы лечения помогают улучшить кровоснабжение тканей десны, общее состояние пародонта.
Методы лечения
Лечение включает комплекс местных и общих мероприятий, назначается индивидуально, по результатам обследования, соответственно степени тяжести болезни, особенностей ее течения, общего состояния здоровья. Эффективное комплексное лечение пародонтита направлено на ликвидацию пародонтальных карманов, укрепление зубов, десен, предотвращение разрушения мягких и твердых тканей.
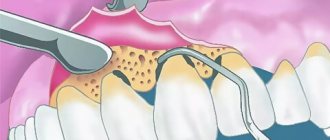
Гигиеническая чистка
Независимо от стадии болезни, первый этап лечения – устранение всех зубных отложений. Для этого используют специальное ультразвуковое оборудование, позволяющее бережно удалить налет и камень даже в самых труднодоступных местах. После выполненного с помощью ручных инструментов кюретажа (выскабливания) или ультразвуковой чистки, десны обрабатывают антисептиком, накладывают лечебные повязки с противовоспалительным, антимикробным средством.
Медикаментозная терапия
При легкой степени заболевания назначают местные лекарства от пародонтита (гели, мази, растворы для полоскания) обладающие противовоспалительным, антимикробным, заживляющим действием. В сложных случаях назначается системная антибиотикотерапия, прием гормональных, антигистаминных препаратов, витаминно-минеральных комплексов. Консервативное лечение эффективно на ранней стадии болезни.
Препараты для лечения пародонтита десен имеют противовоспалительное, обезболивающее, антисептическое действие. Терапевтическое действие обеспечивается с применением лекарственного средства в качестве растворов для полоскания, аппликаций на десна, таблеток для приема внутрь, уколов в десна (витамины, ФиБС, препараты алоэ и т.д.). Курс лечения – от 2 до 4 недель
с интервалом в несколько дней.
Физиотерапия
Для скорейшей ликвидации инфекционного очага, активной регенерации тканей, дополнительно назначают физиотерапевтические процедуры – ультрафонофорез, дарсонвализацию, озонотерапию, электрофорез, массаж десен, лазерную терапию. Вылечить локализованный пародонтит на ранней стадии можно полностью, не прибегая к кардинальным мерам. Поэтому так важно обращаться к стоматологу при первых тревожных признаках болезни.
Ортопедическое лечение
В ходе лечения проводят коррекцию ортопедических конструкций, удаляют части пломб из межзубных промежутков, проводят перепротезирование коронок, глубоко просевших под десну или неправильно установленных. Шинирование при пародонтите показано при подвижности зубов II степени. Временное шинирование проводится перед кюретажем или сразу после него, постоянное – через месяц после лечения.
Хирургические методы
При тяжелой форме пародонтита, с глубокими зубодесневыми карманами, дефектами десневого края, кроме консервативного лечения, требуется хирургическое лечение. Радикальное вмешательство предусматривает очистку зубодесневых карманов с рассечением десны и без, гингивэктомию – операцию по удалению воспаленных, разросшихся участков десны. Вмешательство предусматривает уменьшение объема десневых карманов, формирование эстетического десневого края. После процедуры запускается естественный процесс регенерации тканей. При полном рассасывании альвеолярных перегородок, чрезмерно подвижные, нежизнеспособные зубы удаляют.
При значительном разрушении челюстной кости, когда она не может прочно удерживать зуб на месте, проводят остеопластическую операцию – направленную костную регенерацию. Для этого участок между зубом и костью заполняют биосовместимым остеопластическим материалом, который служит платформой для формирования новых остеобластов и восстановления костного объема.
Современные методы лечения пародонтита, такие как лазерная и вектор-терапия, демонстрируют впечатляющие результаты. Уже за одну процедуру десневые карманы уменьшаются, исчезает отек, боль, кровоточивость. Бесконтактные методы оказывают биостимулирующее действие, значительно ускоряют заживление тканей. Независимо от тяжести пародонтита, всем пациентам определяют правильность окклюзии, по показаниям проводят избирательную пришлифовку зубов.
Медицинские интернет-конференции
Актуальность. В последние годы благодаря развитию биофизики и электроники значительно расширился арсенал применяемых в челюстно-лицевой хирургии физиотерапевтических методов лечения. Применение физиотерапии в сочетании с другими методами лечения позволяет уменьшить тяжесть клинических проявлений и снизить частоту осложнений заболеваний [1,2].
Цель: изучить действие физиотерапевтических аппаратов на заживление послеоперационных ран челюстно-лицевой области.
Задачи:
1) изучить действие:
· портативного аппарата для магнитотерапии – «МАГ-30»;
· лазерных аппаратов – «Оптодан», «Матрикс», «Милта»;
· аппаратов ультразвуковой терапии – «УЗТ-1.3.01Ф», «Sonopuls»;
· аппарата микроволновой терапии – «Акватон»;
· аппаратов ультравысокочастотной терапии – «УВЧ60», УВЧ со специальной приставкой – электрод вихревых токов (ЭВТ);
· аппарата биоптронтерапии– «Биоптрон».
2) сравнить физиотерапевтические аппараты по продолжительности процедур и курсу лечения.
Материалы и методы. Изучена эффективность действия физиотерапевтических аппаратов при лечении пациентов с послеоперационными ранами челюстно-лицевой области. А также проведен анализ литературы и научных статей.
Результаты и обсуждение. Физиотерапия (physis-природа; therapia-лечение)-наука, изучающая воздействие на организм человека естественных и искусственных физических факторов с лечебной и профилактической целью.
Особенности физиотерапевтических методов:
· универсальность их действия, один и тот же фактор может применяться при различных заболеваниях;
· физические факторы в терапевтических дозировках, как правило, не обладают токсичностью, не вызывают побочных эффектов и аллергизации организма;
· длительное последействие- может колебаться от нескольких недель до 4-6 месяцев;
· хорошая совместимость с другими лечебными средствами, возможно комбинирование методов физиотерапии [3].
Магнитотерапия — совокупность методов применения постоянного и переменного магнитного поля низкой частоты с лечебной целью.
Под действием переменного магнитного поля в тканях наводятся низкочастотные вихревые токи вследствие перемещения заряженных частиц.
Внешнее магнитное поле способствует:
· улучшению кровообращения и обмена веществ;
· ускорению репаративных процессов.
Переменное магнитное поле оказывает обезболивающее, противовоспалительное и спазмолитическое действие. При лечении заболеваний пародонта уменьшается отек, гиперемия, кровоточивость десен, выделение экссудата из пародонтальных карманов [3,4].
Лазеротерапия – это использование с лечебно-профилактической целью низкоинтенсивного лазерного излучения. Лазерное излучение — электромагнитное излучение оптического диапазона, не имеющее аналогов в природе. Луч лазера имеет очень малые расхождения в стороны, что позволяет концентрировать большую энергию и переносить ее на значительные расстояния. В оптических квантовых генераторах и лазерах используется усиление электромагнитных световых колебаний на принципе индуцированного излучения, что позволяет получить мощныеэлектромагнитные колебания с той же частотой, фазой и поляризацией, что и внешнее излучение. Излучение атомов активной среды происходит одновременно. Сущность лазерного воздействия заключается во взаимодействии мощного монохроматического лазерного луча с внутриклеточными образованиями. В результате чего изменяется течение биохимических реакций структуры молекул [5, 6].
Низкоинтенсивное лазерное излучение вызывает следующие эффекты: активацию метаболизма и функциональной активности клеток; стимуляцию репаративных и регенеративных процессов; противовоспалительное действие; активизацию микроциркуляции крови и трофического обеспечения тканей; анальгезирующее и десенсибилизирующее действие; иммуностимулирующее и адаптационное действие; рефлексогенное действие на функциональную активность различных органов и систем [5, 8, 9].
Ультразвуковая терапия-применение с лечебно-профилактической целью механических колебаний ультразвуковой частоты. В основе физиологического действия ультразвука лежат механический и тепловой факторы, которые обусловливают физико-химические изменения в организме. Энергия ультразвука при колебательных движениях передается от частицы к частице, что способствует глубокому воздействию. Ультразвуковая волна на границе раздела сред и тканей может отражаться, что создает условия для интерференции. При этом образуются участки повышенного звукового давления из-за большой разности акустического сопротивления в области пограничных слоев.
Под его воздействием происходит:
· слабое нагревание тканей;
· расширение сосудов и ускорение кровотока;
· ускорение обмена веществ;
· повышение фагоцитоза, проницаемости тканевых мембран, усвоения тканями кислорода из крови;
· улучшение процессов регенерации;
· изменение функции эндокринных желез;
· нормализация нервно-мышечной возбудимости и сосудистого тонуса;
· активизация деятельности ферментов.
Ультразвук оказывает противовоспалительное и обезболивающее, рассасывающее десенсибилизирующее, а также тонизирующее действие. С помощью ультразвука в ткани можно вводить лекарственные вещества. Этот метод получил название «ультрафонофореза». Для него используют водные масляные растворы. Чаще всего применяют ультрафонофорез с йодом, кальцием, фосфором, анальгином, гидрокортизоном, галаскорбином. Ультразвук находит применение в диагностике заболеваний, используется для снятия зубных отложений, изучается его применение при пломбировании корневых каналов [3, 10, 11].
Микроволновая терапия (СВЧ-терапия)- это применение с лечебной целью переменных электромагнитных колебаний сверх высокой частоты (2,38 ГГц) сантиметрового (СМВ-12,4 см) и дециметрового (ДМВ-65 см) диапазонов. Поглощаясь тканями, электромагнитные колебания равномерно распространяются в них, вызывая образование эндогенного тепла. ДМВ являются более мягким раздражителем тканей по сравнению с СМВ. Ткани организма поглощают микроволны неодинаково. Кожа и подкожная жировая клетчатка слабо поглощают микроволны, поэтому слабо нагреваются. Более интенсивно прогреваются ткани и среды, богатые водой (кровь, лимфа, слизистые оболочки), что связано с ориентационным вращением дипольных молекул воды. При микроволновой терапии отмечается тепловое и нетепловое (осцилляторное) действие.
Микроволновая терапия вызывает:
· ускорение крово- и лимфообращения;
· повышение проницаемости сосудистой стенки, обмена веществ и защитных реакций организма;
· снижение чувствительности нервных окончаний, т.е. обезболивающее действие.
Микроволновая терапия оказывает противовоспалительное действие. Данные проявления отмечаются в зоне воздействия и симметричных участках. Раздражение нервных рецепторов вызывает формирование положительных рефлекторных реакций и вторичное гуморальное действие [3,12].
УВЧ-терапия — это применение переменного электрического поля ультравысокой частоты (40 МГц) с лечебной целью. Под воздействием электрического поля в тканях происходит колебание ионов и ориентация заряженных частиц по силовым линиям. Это вызывает переход электрической энергии в тепловую. В тканях с большим сопротивлением (нервы, кости, сухожилия) теплообразование наиболее интенсивно. Колебательный эффект приводит к изменению естественных ритмов биофизических и химических процессов. При этом создаются новые условия для протекания физиологических реакций.
Электрическое поле УВЧ:
· вызывает расширение сосудов, особенно в глубоких тканях, активизирует крово- и лимфообращение (при этом питание тканей улучшается, они могут лучше противостоять различным влияниям);
· повышает проницаемость стенок сосудов, образование лейкоцитов, фагоцитоз, что способствует более быстрому рассасыванию экссудатов и уменьшению отечности тканей;
· вызывает активизацию обмена веществ и ферментативной деятельности;
· активизирует клеточные, тканевые и защитные механизмы.
Физиологическая реакция в большей степени зависит от интенсивности применяемого электрического поля. Так, поле слабой интенсивности оказывает выраженный противовоспалительный эффект, поле средней интенсивности хорошо стимулирует обменные процессы, а большой — способствует усилению воспаления вследствие распада крупных белковых молекул с образованием аминокислот. Поэтому при назначении электрического поля УВЧ необходимо учитывать тяжесть и стадию патологического процесса.
Электрическое поле УВЧ оказывает противовоспалительный и антиспастический эффект, стимулирует регенерацию поврежденных тканей [3,4,13].
В настоящее время для переносных аппаратов УВЧ-терапии создан индуктор с настроенным контуром или резонансный индуктор ЭВТ-1 (электрод вихревых токов), который применяется в стоматологии. В тканях под воздействием наведенных вихревых токов или индукционных (токов Фуко) происходит образование тепла, причем в большей степени нагреваются ткани, богатые жидкостью (кровь, лимфа, слизистые оболочки, мышцы).Нагрев тканей равномерный, тепло проникает на глубину до 6-8 см, при этом сосуды расширяются, ускоряется крово- и лимфообращение, возникает глубокая гиперемия, что способствует улучшению трофики тканей, обмену веществ. Под воздействием УВЧ усиливается фагоцитарная активность лейкоцитов, угнетается жизнедеятельность микроорганизмов, активизируются иммунобиологические процессы [3].
Светолечение (фототерапия) – совокупность методов лечебного и профилактического воздействия энергии электромагнитных колебаний оптического диапазона: инфракрасное, видимое, ультрафиолетовое. Лечение видимым спектром света (хромотерапия, биоптронтерапия, солнечные ванны и т.п.) – метод лечебного воздействия естественными и искусственными источниками света, длиной световой волны от 400 до 760 нм. С лечебно-профилактической целью применяется полихроматический поляризованный свет-биоптронтерапия. Аппарат «Биоптрон» является источником лучей с длиной волны от 400-2000 нм, т.е. генерирует видимое и коротковолновое инфракрасное излучение. Линейно поляризованный полихромный свет проникает на глубину 2-3 см. Биологические эффекты определяются как прямым влиянием поляризованного полихромного света на светочувствительные структуры тканей (кожу), так и рефлекторно формирующимися реакциями. При этом наблюдаемся иммуностимулирующее, противовоспалительное, трофическое, противоотечное и болеутоляющее действие [3,10,12].
Выводы:
1) В результате исследования мы изучили действие различных физиотерапевтических аппаратов, применяемых в челюстно-лицевой хирургии. На основе этого можно судить об эффективности лечебных мероприятий, включающих магнитотерапию, лазерную и ультразвуковую терапию, СВЧ- и УВЧ-терапию, а также биоптронтерапию. Проведение всех вышеуказанных процедур позволяет значительно снизить количество осложнений (боль, выраженные отека, невропатию, гематомы, расхождение швов, осложнения воспалительного характера) в раннем послеоперационном периоде, уменьшить вероятность поздних осложнений по сравнению с традиционными методами лечения в 1,5 раза.
2) в результате проведенной сравнительной характеристики физиотерапевтических аппаратов было установлено, что наиболее оптимальным для выбора при лечении послеоперационных ран является лазерный аппарат «Оптодан», т.к. продолжительность процедуры занимает всего 2-5 минуты, а курс лечения составляет 5-7 процедур.
Можно ли лечиться домашними способами
Отвары лекарственных трав (фиалки трехцветной, календулы, листа брусники, аира болотного, коры дуба) помогут снять симптомы острого воспаления. Но никакое полоскание не избавит от наддесневых, а особенно поддесневых зубных отложений. С этим может справиться только профессиональная гигиеническая чистка в кабинете стоматолога. Народные средства в виде составов из перекиси водорода, соды и лимона, лишь усугубят ситуацию. А вот поддержать состояние десен после лечения в домашних условиях не только можно, но и нужно. Все необходимые рекомендации как лечить пародонтит дома, даст стоматолог
Как восстановить зубы при тяжелой степени пародонтита
При тяжелой форме заболевания риск потерять зуб или целый зубной ряд очень велик. Удаление зуба при пародонтите показано при чрезмерной подвижности, когда единица еле удерживается в кости, сдвигается во всех направлениях, вокруг оси. При невозможности сохранить зуб, проводят ортопедическое лечение – протезирование с опорой на собственные зубы или импланты.
При одиночных дефектах или восстановлении сегмента зубов используют двухэтапную имплантацию с отсроченной нагрузкой. Импланты вживляют после курса лечения десен, восстановления костного объема. Параметры кости восстанавливают путем костнопластической операции. После того, как сформируется новая костная ткань (через 6 месяцев), вживляют импланты, протезную систему фиксируют после их сращения с челюстной костью (через 3-6 месяцев
). Лечение может занять около года.
При полной адентии высокую эффективность демонстрируют одноэтапные методы имплантации с немедленной нагрузкой. Возможность установить импланты в глубокие костные слои неподверженные воспалению, позволяют избежать остеопластики, синус-лифтинга. Лечение займет не больше недели.
Уколы в десны при пародонтозе
Помимо лечения лекарствами применяются также уколы от пародонтоза. Это инъекции экстракта алоэ, который является эффективным биогенным стимулятором. Обычно курс лечения состоит из 20 – 25 инъекций с перерывом в день. Какие уколы от пародонтоза назначаются в случае, если заболевание перешло в тяжелую форму? При наличии воспалительного процесса на поздних стадиях заболевания можно лечить зубной пародонтоз уколами с синтетическим стимуляторами регенерации тканей по той же схеме.
Отличия пародонтита от пародонтоза
| Пародонтоз | Пародонтит | |
| Патогенез | Системное дистрофическое поражение пародонта | Инфекционно-воспалительное поражение пародонта |
| Характер протекания | Развивается медленно, бессимптомно | Быстро развивается, часто рецидивирует, симптомы ярко проявляются в остром периоде |
| Причины | Преимущественно – системные патологии организма, наследственная предрасположенность | Плохая гигиена, обильный бактериальный налет, зубной камень неправильная окклюзия, травмы челюсти |
| Распространенность | Поражается сегмент зубов или весь зубной ряд | Воспаление локализуется в области одного, нескольких зубов или затрагивает всю челюсть |
| Воспаление и кровоточивость десен | Отсутствует | Основные признаки |
| Подвижность зубов | Возникает при рецессии десны больше чем на 1\2 длины корня зуба | Наблюдается в остром периоде болезни, на фоне рыхлости, отека, кровоточивости десен. После лечения исчезает |
| Прогноз | Требует постоянной, поддерживающей терапии. При средней, тяжелой форме процесс лишь подлежит стабилизации. Общий прогноз неблагоприятный (потеря зубов) | При своевременном лечении полное восстановление |
Прогнозирование. Можно ли вылечить пародонтоз?
Да, если Вам оказана квалифицированная и неотложная помощь на начальной стадии заболевания. И нет, если диагностирована средняя или тяжелая формы пародонтоза. На этих стадиях возможна лишь стабилизация разрушительных процессов и замедление прогрессирования пародонтоза.
Невозможно обойти вниманием и такой важный аспект как профилактика. Очень важна гигиена зубов и полости рта. При малейших признаках проблем с деснами необходимо обратиться к специалистам – раннее выявление заболевания – залог успеха. Самостоятельно для профилактики можно делать гигиенический массаж десен, применять травяные настои и отвары для ополаскивания полости рта, употреблять в пищу твердые овощи и фрукты (дополнительный массаж десен), а для укрепления костей (в том числе и костей челюсти) есть продукты, содержащие кальций и витамины.