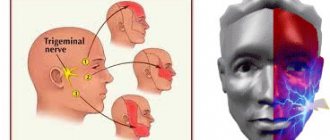
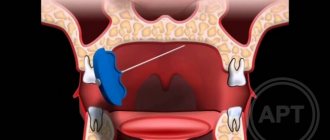
Нейропатия тройничного нерва — это поражение тригеминальной систе мы, которое характеризуется изменениями интерстициальной ткани, мие-линовой оболочки, осевых цилиндров и проявляется болью, парестезиями и расстройствами чувствительности в зонах иннервации его основных ветвей. Если в патологический процесс вовлекается нижнечелюстной нерв, наблюдается нарушение функции жевания.
Среди этиологических факторов нейропатии тройничного нерва выделяют следующие:
- инфекционные (при малярии, вирусном гепатите, сифи лисе, тонзиллите, синуситах);
- ятрогенные (как следствие деструктивной терапии);
- травматические;
- ишемические;
- интоксикационные.
Чаще всего определяется нейропатия отдельных ветвей тройничного нерва.
Нейропатия нижнего альвеолярного нерва возникает при инфекционных заболеваниях, диффузном остеомиелите, стоматологических манипуляциях (введение избыточной массы пломбировочного материала за верхушку зуба при лечении премоляров и моляров нижней челюсти, травматическое уда ление зубов, в особенности третьих нижних моляров, выполнение мандибу-лярной анестезии), токсического периодонтита.
Клиника.
Ведущими симптомами являются боль и онемение в обла сти нижней челюсти, подбородка, десны и нижней губы. При объективном исследовании наблюдается выпадение или снижение всех видов чувстви тельности в области десны нижней челюсти, нижней губы и подбородка на стороне поражения. В острой стадии может наблюдаться мучительное све дение челюстей (тризм) в сочетании с парезом жевательных мышц.
В стоматологической практике иногда бывает острая токсико-травматическая нейропатия нижнего альвеолярного нерва, подбородочного, возникающая в случае попадания пломбировочного материала в нижнече люстной канал во время лечения пульпита I и II премоляра на нижней че люсти. Во время пломбирования каналов у больного остро возникает очень интенсивная боль в обасти нижней челюсти с онемением нижней губы и подбородка. В случае возникновения такой ситуации проводят неотложные мероприятия — декомпрессию канала: дексаметазон 8 мг + 5 мл 2,0 % раство ра эуфиллина + 20 мл 40 % раствора глюкозы внутривенно струйно. Одно временно назначают димедрол по 1 мл внутримышечно, фуросемид по 40 мг внутримышечно. В дальнейшем используют средства, которые улучшают микрогемоциркуляцию (никотиновая кислота, пентоксифиллин), а также нейропротекторы (ноотропил, церебролизин, актовегин), десенсибилизи рующие препараты (димедрол, супрастин, диазолин).
Что такое повреждение нижнечелюстного нерва
Под этим понятием стоматологи подразумевают травму одного из нервов:
- подбородочного;
- язычного;
- альвеолярного.
Среди видов травм различают растяжение, компрессию, размозжение и разрыв — частичный или полный. Причиной растяжения становится длительная ретракция слизистонадкостничного лоскута, которую создаёт имплант большей, чем нужно, длины. Причиной размозжения и компрессии являются травмы иглой во время введения анестезии. Разрыв происходит в двух случаях: при разрезании слизистой или во время подготовки отверстия для импланта.
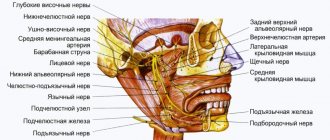
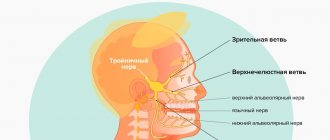
Анатомия тройничного нерва
Тройничный нерв (5 пара) — крупный смешанный (чувствительно-двигательный), состоящий из трех ветвей:
- Глазничной (n. оphthalmicus).
- Верхнечелюстной (n. maxillaris).
- Нижнечелюстной (n. mandibularis).
Нижнечелюстная (НЧ) — третья ветвь тройничного, иннерующая кожу, слизистые оболочки органов нижней челюсти, мускулы нижней части лица. Расположение и параметры его в человеческом организме индивидуальны, обусловлены анатомическими особенностями. Нервный ствол состоит из 30-80 волокон, толщина находится в пределах 3,5-7,5 мм, длина — 0,5-2,0 см.
Корешки нижнечелюстного нерва передают информацию с нижней части лица и ротовой полости: зубов, десен, языка, наружной части уха. Двигательные — иннервируют жевательные и часть мимических мускул.
На выходе из черепа НЧ разделяется на две ветви:
1. Чувствительную (переднюю) — иннервирующую слизистые и кожные покровы:
- щеки, подбородка;
- дна ротовой полости;
- нижних зубов, челюсти;
- нижней губы, спинки языка;
- слюнных желез (подъязычных и поднижнечелюстных);
- части наружного уха.
2. Двигательную (заднюю) — обеспечивающую согласованную работу мышц:
- жевательных;
- челюстно-подъязычной;
- надподъязычной;
- небно-занавесочной;
- барабанной перепонки.
Причины и профилактика травм нижнечелюстного нерва
Единственной причиной такого повреждения считаются врачебные ошибки. Поскольку при подготовке к имплантации производятся рентгеновские снимки челюсти, которые врач должен тщательно изучить, чтобы при выборе импланта и места для него — не травмировать нерв, то травмы вызваны его непрофессионализмом или халатностью.
Повреждение нижнечелюстного нерва чаще всего возникает при:
- неправильном введении анестезии — травма иглой;
- выборе слишком длинного имплантата;
- повреждении инструментом — при подготовке места для имплантата.
Единственный способ избежать такой травмы для врача — ответственно подойти к этапу подготовки к операции, тщательно изучив состояние и устройство челюсти своего пациента. Единственный способ профилактики для пациента — выбирать проверенную клинику и высококвалифицированного врача. Специалисты клиники Имплантмастер сумели уменьшить количество травм такого рода до 2%, поскольку внимательно изучают трёхмерные снимки челюсти человека перед началом имплантации, и могут правильно оценить состояние костной ткани, местонахождения нервов и сосудов, и подобрать оптимальный размер импланта.
Клинический алгоритм определения посттравматической нейропатии
Анкета оценки нейропатии тройничного нерва
Важно! Сильная боль, испытываемая во время лечебных манипуляций — может быть подтверждением вероятной травмы нерва.
- История первичного возникновения боли.
- Развитие боли.
- Продолжительность боли.
- История регулярной боли SOCRATES (Site, Onset, Character, Radiation, Associated signs, Timing, Exacerbating and relieving factors, Severity) — Локализация, Возникновение (частота возникновения приступов), Характер, Иррадиация, Связанные симптомы, Продолжительность, Факторы обострения и облегчения (что усиливает и купирует боль), Тяжесть боли.
- Психологический скрининг.
- Функциональный скрининг (влияние на повседневную жизнь).
Механосенсорные тесты (картирование области поражения)
Протокол обследования дерматомы с целью оценки экстра-оральной механосенсорной функции альвеолярной ветки тройничного нерва.
Дерматомы — сегменты кожи, на которые подразделяется вся поверхность человеческого тела в связи с иннервацией ее различными корешками спинного мозга, в данном случае — тройничного нерва.
Рис 7. Дерматомы веток тройничного нерва
1. Протоколирование области поражения.
Используя хирургический пинцет, пройти от нормальной к невропатической (измененной) области, предупреждая пациента, что может быть повышенная чувствительность и/или пониженная чувствительность. Выделите область на лице пациента маркерными метками и сделайте фотографию. Оцените % или область экстра-оральный дерматомы, на который влияет нейропатия.
2. Протоколирование оценки субъективного ощущения.
Плотно (но не больно) прижмите хирургический пинцет или зонд к руке пациента несколько раз с интервалами (5 раз в минуту) объясняя, что это «нормальная» субъективная оценка функций по шкале 10 из 10. Нажмите с тем же давлением на не пораженную сторону лица или языка и повторите стимуляцию, объясняя, что это должно быть 10 из 10. Затем уберите пинцет или зонд и объясните, что отсутствующая стимуляция равна 0 из 10. Только после этого повторите такие же действия в области нейропатии, которую вы уже подтвердили и отметили маркерными метками, и попросите пациента сообщить уровень раздражителя из возможных 10 (если > 10 = гиперестезия и <10 = гипостезия). Этот тест нужно повторить в разных областях нейропатии (кайма губ, кожа губ, подбородок, язык и т. д.)
3. Протоколирование оценки легкого прикосновения
Для оценки порогов легкого прикосновения рекомендуется использовать разлохмаченный ватный тампон, повторяя прикосновения с интервалом 5 раз в мин. Сначала с здоровой стороны, а затем повторяя на пораженной стороне попросите пациента сообщить о различиях. Если пациент испытывает онемение, то при стимуляции будет снижен порог обнаружения легкого касания, однако, если пациент страдает от гиперестезии и возможной аллодинии (боль при прикосновении), то этот тест может быть очень не комфортным и раздражающим.
Интерпретация карты вовлечения дерматомы и оценка нейропатии— Соответствует ли область нейропатии области дерматомы, в котором была проведена операция? — Динамика площади вовлеченной внеротовой и внутриротовой области при картировании невропатических участков (надежность критерия низкая)
Важно! Локальная сенсорная нейропатия не всегда присутствует у пациентов, однако почти всегда есть область аномального ощущения, а максимальная боль у пациента связана с областью сенсорного дефицита, то есть страдает от сочетания боли, онемения и измененного ощущения. Это важное диагностическое отличие сенсорной нейропатии.
Субъективная функция
- Нейропатия является гиперестезией или гипостезией?
- Тест на термическую аллодинию — возникновение боли при воздействии тепла или холода. Термическая аллодиния, особенно холодовая аллодиния — особенность для пациентов с повреждением тройничного нерва.
- Тест на термическую гипералгезию. Повышенная боль, возникающая на слабое воздействие раздражителя.
- Тест «Направление движения». Пациент закрывает глаза, доктор при помощи мягкой кисточки определяет способность пациента обнаруживать как ощущение, так и направление движения кисточки.
- Тест на чувствительность к температурным раздражителям. ватный тампон со спрей для холодового теста и нагретая ручка стоматологического зеркала до 43 — 45 ° C — используются для определения способности пациента чувствовать холод и тепло. Альтернативно, можно заполнить пробирки горячей (43 -45 ° C) водой и холодной водой.
Существуют рекомендации ВОЗ относительно того, какие параметры периферических сенсорных последствий нужно учитывать для прогноза результатов микрохирургического восстановления поврежденного сенсорного нерва. Zuniga JR и Yates DM адаптировали рекомендации к поражениям тройничного нерва. Подробнее здесь: Zuniga JR и Yates DM Factors Determining Outcome After Trigeminal Nerve Surgery for Neuropathic Pain. J Oral Maxillofac Surg 2016 Jul;74(7):1323-9.
Сегодня уже принят гайдлайн обязательного рентгенконтроля после эндодонтического лечения и операции дентальной имплантации с целью индикации соотношения корня и корневой пломбы, а также близости ложе имплантата и/или самого имплантата к каналу нижнеальвеолярного нерва. Считается, что достаточно интраоральной дентальной рентгенографии для выявления ятрогении, хотя посттравматическая нейропатия является прежде всего клиническим диагнозом.
Renton T, Yilmaz Z. Managing iatrogenic trigeminal nerve injury: a case series and review of the literature. Int J Oral Maxillofac Surg 2012 May;41(5):629-637.
Наша команда врачей
Челюстно-лицевой хирург, Имплантолог
Бочаров Максим Викторович
Стаж: 11 лет
Стоматолог-хирург, Имплантолог
Чернов Дмитрий Анатольевич
Стаж: 29 лет
Ортопед, Нейромышечный стоматолог
Степанов Андрей Васильевич
Стаж: 22 года
Эндодонтист, Терапевт
Скалет Яна Александровна
Стаж: 22 года
Стоматолог-ортопед
Цой Сергей Константинович
Стаж: 19 лет
Стоматолог-ортодонт
Еникеева Анна Станиславовна
Стаж: 3 года
Какие методики используют при лечении
Метод лечения зависит от степени поражения, проводится после оценки дефицита чувствительности. При невропраксии восстановление проходит самостоятельно в течение 4-6 недель. Врачебная помощь не требуется, поскольку структура нерва не нарушена.
При частичной дегенерации, симптомы ослабляются спустя два месяца после травмы. Для полного выздоровления понадобятся медицинские мероприятия. Онемение в течение 9-12 месяцев опасно необратимой дегенерацией нервных клеток. Микрохирургическое лечение бывает срочным (при открытой травме) и плановым (при закрытом повреждении).
Тактика лечения закрытой травмы
- При онемении, не проходящем три месяца — ушивание, трансплантация;
- При дизестезии (извращение чувствительности) более 3-х месяцев — ревизия, декомпрессия, невролиз, ушивание и пересадка нерва;
- При гипестезии (снижение чувствительности) более 3-х месяцев — показано частичное вывинчивание или удаление конструкции, ревизия, пересадка, ушивание.
Медикаментозное лечение
Показано при синдроме продолжительного воспаления нерва. Важным моментом является купирование болевого синдрома. Могут применяться:
- Антиневралгические препараты:
- Карбамазепин;
- Фенитоин;
- Баклофен.
- Антидепрессанты:
- Амитриптилин;
- Имипрамин.
- Средства местного назначения:
- мази с капсаицином;
- акупунктура;
- электростимуляция;
- физиотерапия.
Симптомы и стадии повреждения
Симптоматика, по которой можно узнать это осложнение, следующая:
- онемение частей головы — языка, губ, подбородка, щек и др.;
- прикусывание губ и языка;
- поперхивание во время приёма пищи или питья;
- обильное слюноотделение.
Всё это создаёт пациенту ряд неудобств: затрудняет приём пищи и разговор, нарушает мимику, а также мешает бриться мужчинам, а женщинам — накладывать макияж. Степень серьёзности данной травмы определяется её степенью: незначительная проходит сама по себе или при помощи медикаментозного лечения, сильная — приводит к необратимым процессам дистрофии нерва и является не излечимой. Повреждение нижнечелюстного нерва, симптомы которого наблюдает у себя пациент, требуют немедленного обращения к врачу — только специалист сможет определить его степень и оказать своевременную помощь.
Стоматологи различают следующие стадии данного осложнения имплантации:
- незначительное — невропраксия;
- более сильное, но частичное повреждение — аксонотмезис;
- серьёзна травма, которая приводит к полной потере чувствительности — невротмезис.
При проведении дентальной имплантации в области нижней челюсти существует потенциальный риск повреждения нижнего альвеолярного нерва (НАН) и вследствие этого нарушение его функции [6, 8]. По данным ряда авторов [1, 3, 5], встречаемость такого рода осложнений при дентальной имплантации составляет от 8,5 до 33% от общего их количества.
Перфорация нижнечелюстного канала и травма нерва во время формирования имплантационного ложа, а также компрессия нерва непосредственно дентальным имплантатом или вследствие послеоперационного отека приводят к периферической невропатии. Это осложнение проявляется в виде отсутствия и/или длительного изменения чувствительности тканей в зоне иннервации, развития болевого синдрома различной интенсивности, а также сопровождается эмоционально-стрессовыми нарушениями и значительно ухудшает качество жизни пациента [6, 8, 10].
После травмы полная регенерация нерва возможна при условии отсутствия продолжительного влияния травмирующего агента, а также препятствия на пути роста аксона и восстановления кровотока в зоне повреждения. В противном случае уже через 2 мес после травмы начинаются атрофия и склероз нерва дистальнее поврежденного участка [4]. Это может явиться причиной длительных сенсорных нарушений в зоне иннервации. Следовательно, возникает необходимость максимально ранней диагностики осложнений и проведения лечения, которое направлено на восстановление анатомической целостности и функциональной состоятельности НАН.
Цель исследования — клинико-физиологическое изучение нарушений функции НАН как осложнения дентальной имплантации, определение тактики и стратегии лечения.
Материал и методы
Основным критерием включения пациентов в настоящее исследование являлось наличие признаков нарушения функции НАН после дентальной имплантации, проведенной в боковых участках нижней челюсти. В профильном отделении кафедры факультетской хирургической стоматологии и имплантологии Московского государственного медико-стоматологического университета под наблюдением находились 32 пациента (24 женщины и 8 мужчин) в возрасте от 26 до 60 лет с установленными винтовыми имплантатами различных систем в количестве от 1 до 4 на стороне повреждения нерва. После тщательного опроса и сбора анамнеза всем пациентам проводились общие методы обследования, а также оценка местного неврологического статуса. Интенсивность боли оценивалась по 10-балльной визуально-аналоговой шкале (ВАШ). Исследование чувствительности тканей подбородочной области, нижней губы на стороне повреждения и симметричной стороне проводилось с помощью сенсорных тестов. Оценивался ответ на тактильный (прикосновение к коже ватным шариком), болевой (покалывание иглой) и температурный (металлическая поверхность, пробирка с горячей водой) раздражители. Площадь нарушения чувствительности высчитывали в сантиметрах по формуле расчета площади трапеции или прямоугольника и обязательно фотографировали для сравнения в динамике (рис. 1).
Рисунок 1. Площадь нарушения чувствительности по результатам сенсорных тестов.
Степень сенсорных нарушений после дентальной имплантации оценивали методом измерения порогов чувствительности в зоне иннервации нижнего альвеолярного нерва. В качестве раздражителя использовали одиночные импульсы электрического тока длительностью 0,1 мс и частотой 0,5 имп/с с постепенно увеличивающейся амплитудой от 0,5 до 99 мА. Электрод устанавливали на коже в проекции нижней губы и подбородочной области как на стороне повреждения нерва, так и на симметричной стороне, сравнивая результаты со среднестатистическими значениями [2]. При проведении исследований использовали следующие критерии: порог ощущений, порог боли, уровень выносливости боли. Выбранные критерии соответствуют определению этих понятий, которое было принято Международной ассоциацией по изучению боли [9].
Во многих научных исследованиях установлена высокая погрешность данных при ортопантомографии, поэтому для определения анатомических особенностей нижнечелюстного канала и уточнения локализации дентального имплантата всем пациентам проводили компьютерную томографию нижней челюсти [7, 10]. По результатам компьютерной томографии, пациенты были разделены на две группы. В 1-ю группу вошли 10 (31%) пациентов, у которых дентальный имплантат прилежит к нижнечелюстному каналу без нарушения целостности его кортикальной пластинки (рис. 2, а).
Рисунок 2. Фрагменты компьютерной томограммы в поперечном (слева) и панорамном (справа) срезах. а — пациентка С. из 1-й группы.
Во 2-ю группу вошли 22 (69%) пациента с локализацией дентального имплантата непосредственно в просвете нижнечелюстного канала (рис. 2, б).
Рисунок 2. Фрагменты компьютерной томограммы в поперечном (слева) и панорамном (справа) срезах. б — пациентка М. из 2-й группы.
Результаты
При анализе результатов проведенного исследования выявлена тенденция увеличения количества осложнений в зависимости от возраста и пола: 26 (81%) человек находились в возрасте от 40 до 60 лет. Вероятно, этот факт связан с явлениями атрофии альвеолярной части нижней челюсти, а также особенностью соотношения губчатого и компактного вещества в указанном возрасте, что увеличивает риск повреждения НАН. Работа продемонстрировала преобладание данного осложнения у лиц женского пола в соотношении женщины/мужчины 3:1, что согласуется с данными литературы [5]. Указанные особенности, безусловно, могут являться дополнительным фактором риска при формировании имплантационного ложа у женщин после 50 лет.
Ключевым дифференциально-диагностическим признаком являлось отсутствие спонтанных и вызванных болевых ощущений у 100% пациентов 1-й группы. Все пациенты предъявляли жалобы на снижение чувствительности тканей (гипестезия), иннервируемых НАН, а 70% дополнительно испытывали различного вида парестезии в виде чувства «ползания мурашек» в этой области. Определялось незначительное снижение тактильной и температурной чувствительности тканей, а восприятие болевого раздражителя практически не отличалось от симметричной зоны. Площадь нарушения чувствительности в зоне иннервации НАН в среднем составила 11,4±2,96 см2.
Характерной особенностью пациентов 2-й группы являлось отсутствие у 82% пациентов или значительное и стойкое снижение у 18% пациентов чувствительности тканей к тактильным, температурным и болевым воздействиям в зоне иннервации НАН.
Во 2-й группе 18% пациентов основные жалобы предъявляли на боль в области нижней губы на стороне повреждения нерва. Боль имела спонтанный характер умеренной интенсивности по ВАШ (3-5 баллов). Также характерными жалобами являлись необычные ощущения постоянного характера в виде «ползания мурашек», «покалывания» и неприятных ощущений (дизестезия) при прикосновении к нижней губе, подбородочной области, при разговоре, приеме пищи. При проведении сенсорных тестов было выявлено выраженное снижение тактильной, болевой и температурной чувствительности тканей, иннервируемых НАН. Площадь нарушения чувствительности в зоне иннервации НАН составила в среднем 13,6±0,86 см2.
У пациентов обеих групп показатели порога ощущений (ПО) в зоне, иннервируемой НАН на стороне повреждения, статистически достоверно превышают предельные значения нормы. При клиническом обследовании это выражается снижением тактильной чувствительности. Явным межгрупповым отличием явился показатель порога боли (ПБ), статистически достоверно превышающий пределы нормы у всех пациентов 2-й группы, из них у 8 пациентов с болевым синдромом ПБ не определялся даже при максимально возможной интенсивности тестирующего раздражения, что свидетельствует о значительной степени повреждения нерва на стороне имплантации. Такого рода нарушение функции НАН соответствовало локализации дентального имплантата непосредственно в просвете нижнечелюстного канала и диагностировано у 69% от общего количества обследованных пациентов. В 1-й группе у всех пациентов изменений показателей ПБ и уровня выносливости боли (УВБ) не выявлено (рис. 3).
Рисунок 3. Результаты оценки порогов чувствительности (ПЧ) в зоне иннервации НАН на стороне повреждения.
Всем пациентам 1-й группы проводилось консервативное лечение, направленное на снижение отека и стимуляцию функции НАН, а также динамическое наблюдение у невролога. В течение 1-2 мес определялось полное восстановление чувствительности в зоне иннервации НАН.
Пациентам 2-й группы проводили удаление дентального имплантата из просвета нижнечелюстного канала по срокам обращения с последующим лечением у невролога. Благоприятный исход лечения при его своевременном проведении в максимально ранние сроки получен у пациентов 2-й группы без болевого синдрома, несмотря на локализацию дентального имплантата в просвете канала. У 10 пациентов 2-й группы, которым удаление имплантата было проведено в срок от 14 дней до 2 мес после повреждения НАН, восстановление функции нерва начиналось в ближайшем послеоперационном периоде и заканчивалось к 6-8 мес. При более позднем удалении дентального имплантата (у 2 пациентов через 6 мес после травмы) восстановление функции НАН в полном объеме наблюдалось только через 1 год.
Две пациентки без болевого синдрома отказались от лечения и дальнейшего наблюдения. У 4 пациенток с наличием болевого синдрома через 1 год сохранялись дизестезии с неприятным оттенком в области нижней губы. К этому сроку отмечалось восстановление болевой и температурной чувствительности, но не в полном объеме, с уменьшением площади гипестезии нижней губы до 5 см.
Проведенное исследование позволило определить тактику врача при нарушении функции НАН после дентальной имплантации (см. схему).
Схема 1. Схема. Тактика врача при нарушении функции нижнего альвеолярного нерва (НАН) после дентальной имплантации (ДИ).
Выводы
1. Появление после дентальной имплантации болевого синдрома и отсутствие всех видов чувствительности тканей в зоне иннервации НАН является показанием к удалению дентального имплантата.
2. Обязательным методом исследования у всех пациентов с нарушением функции НАН является компьютерная томография или дентальная объемная томография нижней челюсти для определения локализации дентального имплантата относительно нижнечелюстного канала.
3. При локализации дентального имплантата в просвете нижнечелюстного канала и наличии сенсорных нарушений показано удаление дентального имплантата из просвета канала в максимально ранний срок.
4. Обнаружение признаков нарушения функции НАН после дентальной имплантации является однозначным показанием для консультации и лечения у невролога.
5. При локализации дентального имплантата вне просвета нижнечелюстного канала, но при наличии клинических симптомов нарушения функции НАН, необходимо проведение консервативной терапии и динамическое наблюдение совместно с неврологом в течение 8 нед с обязательной фиксацией динамики осложнения.
Восстановление и лечение
В первом случае на самостоятельное восстановление уходит примерно 1 месяц, помощь врачей не нужна, поскольку нет анатомического повреждения. Симптомы второго проявляются спустя время — обычно 6-8 недель, поэтому восстановление может быть болезненным и неполным: на него потребуется более 2 месяцев. При третьей стадии повреждения нижнечелюстного нерва — лечение даёт результат только в начале и производится хирургическим путём, поскольку речь идёт о дегенерации с нарушении целостности. Потеря чувствительности, которая наблюдается у пациента более 3 месяцев — говорит о высокой вероятности ей потери навсегда. Повреждение нижнечелюстного нерва, последствия которого — отсутствие чувствительности нерва в течение года, приводят к необратимым изменениям. Уберечь от таких неприятных травм пациента сможет только профессионализм и ответственность врача, которые гарантируют специалисты нашей клиники Имплантмастер.
Автор:
Вероятность возникновения
Нижнечелюстной нервный пучок является фрагментом тройничного нерва. Он обеспечивает чувствительность внутриротовых и лицевых тканей, отвечает за сокращение мышц лица и зубочелюстного аппарата. Пучок состоит из двигательных и чувствительных волокон и ядер.
Нижний альвеолярный нерв (НАН) расположен в нижней челюсти и является одним из трех окончаний тройничного нерва. НАН граничит с корневой системой нижнечелюстной дуги. В связи с этим имеется высокий риск его повреждения при проведении стоматологического лечения.
Статистика повреждений нервов особенно высока в тот период, когда стоматологические операции проводились без применения современных технологий.
По последним данным частота случаев повреждения нерва при дентальной имплантации не превышает 3%. Из этого числа только 1,7% заканчиваются постоянной невропатией.
По мнению некоторых дантистов, указанные данные занижены, и процент повреждения НАН достигает 30%. В любом случае этому вопросу следует уделять достаточно внимания.
Результаты терапии
На прогноз микрохирургического и терапевтического лечения влияют:
- возраст, состояние здоровья пациента;
- мастерство, опыт хирурга;
- продолжительность периода между повреждением и операцией.
В 80% случаев невротмезиса, прооперированного в первые 5 месяцев после травмы, наблюдалось частичное восстановление функции нижнечелюстного нерва. Промедление с оперативным вмешательством планомерно снижает шанс выздоровления. Обращение к нейромикрохирургу через год и более после травмы, имеет шанс на успех всего 10%.
Диагностика
Диагноз невропатии тройничного нерва основывается, прежде всего, на истории болезни пациента, симптомах и результатах физического и неврологического обследования. Для постановки диагноза НТН необходимо исключить другие заболевания, которые могут проявляться болями в области лица. Некоторые заболевания, которые вызывают боль в области лица, включают в себя: пост-герпетическую невралгию, головные боли и заболевания височно-нижнечелюстного сустава.
Из-за общности симптомов и большого количества состояний, которые могут привести к лицевой боли, постановка правильного диагноза представляет нередко трудности, но выяснение точной причины боли очень важно, так как тактика лечения для различных типов болей могут отличаться.
Большинству пациентов НТН в конечном итоге необходимо будет пройти магнитно-резонансную томографию (МРТ), чтобы исключить опухоль или рассеянный склероз, как причину боли. Это метод исследования может четко показать компрессию нерва кровеносным сосудом. Специальные методики МРТ могут выявить наличие и степень сжатия нерва кровеносным сосудом.
Диагноз классической невропатии тройничного нерва может быть также подтвержден положительным эффектом приема в течение короткого промежутка времени противосудорожных лекарств. Диагностика T2 является более сложной и трудной, но, как правило, подтверждается положительным ответом на низкие дозы трициклических антидепрессантов так же, как и другие боли нейропатического характера.
Причины
Основными причинами повреждения НАН выступают:
- имплантация (ошибки врача, отсутствие предварительного полноценного предварительного обследования);
- удаление дистопированных «восьмерок» на нижней челюсти;
- ошибки при выполнении проводниковой анестезии;
- выход пломбировочного материала за верхушку корня в нервный канал;
- инфекционное поражение периапикальной области нижнего ряда.
Но наиболее часто наблюдается именно первая причина – поражение в результате установки импланта, обычно – жевательной зоны.