Лечение некариозных поражений зуба — это устранение врожденных и приобретенных патологий развития эмали и дентина, которые относятся к неинфекционным заболеваниям зубов. прогрессирующая с возрастом деструкция эмали и дентина ухудшает внешний вид зубов и создает проблемы с пережевыванием пищи, поэтому так важно своевременно посещать стоматолога, т.е. не реже 2 раз в год, чтобы начать лечение на ранней стадии. К даненой группе заболеваний относятся гипоплазия и гиперплазия эмали, а также эрозия, клиновидный дефект, пигментация, травмы зубов, гиперестезия, некроз твердых тканей.
- Гипоплазия
- Гиперплазия
- Гиперестезия
- Клиновидный дефект
- Некроз твердых тканей
- Пигментация
- Эрозия
- Флюороз
- Травмы
- Преимущества лечения в «ГрандМед»
- На заметку
Некариозные поражения зубов – это большая группа заболеваний неинфекционной природы, приводящих к разрушению твердых тканей зубов. Быстро прогрессирующая с возрастом деструкция эмали и дентина ухудшает внешний вид зубов и создает проблемы с пережевыванием пищи. Диагностируются некариозные поражения во время осмотра полости рта, а лечение, эффективность которого напрямую зависит от своевременности обращения к специалисту, направлено на восстановление минерального состава тканей и устранение эстетического дефекта зубного ряда.
Поражения зубов делятся на две группы:
- Врожденные или возникающие до прорезывания зубов (гипоплазия и гиперплазия эмали).
- Приобретенные или возникающие после прорезывания зубов (эрозия, клиновидный дефект, пигментация, травмы зубов, гиперестезия, некроз твердых тканей).
Приобретенными заболеванием страдает около половины людей старшей возрастной группы (45 – 65 лет).
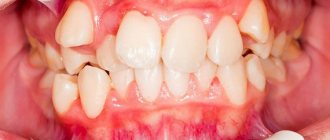
Гипоплазия зубов
Патология проявляется недоразвитием или отсутствием (аплазия) эмали зубов; бывает врожденной, но также развивается после рождения ребенка вследствие недостаточного поступления в организм минеральных веществ. Сама гипоплазия относится к некариозным поражениям зубов, однако благодаря ей в полости рта создаются отличные условия для развития микробов, в том числе вызывающих кариес.
Причины гипоплазии:
- нарушение обмена веществ;
- механические повреждения кости челюсти;
- дистрофия;
- заболевания желудочно-кишечного тракта;
- патологии развития;
- у женщины во время беременности были: сильный токсикоз, краснуха, ОРВИ, токсоплазмоз, конфликт резус-факторов, а также преждевременные роды и родовая травма.
Симптомы гипоплазии
Патология бывает системной (поражает все зубы) и местной (поражает несколько зубов). На ранних стадиях отмечаются недоразвитие эмали (слишком тонкий слой или полное отсутствие), деформация зубов и появление на их поверхности бороздок, желтых и белых пятен. Отмечаются болезненные ощущения во время приема пищи, а в дальнейшем, при отсутствии лечения, ткани разрушаются (стираются) и формируется неправильный прикус.
Лечение гипоплазии
Поскольку недоразвитие твердых тканей и разрушение зубов связано с недостатком минеральных веществ, при лечении гипоплазии обязательно проводят реминерализацию эмали специальными препаратами. Для улучшения внешнего вида зубы, сохранившие нормальную форму, отбеливают, а если этого недостаточно, то дефекты пломбируют или проводят протезирование. Врожденную гипоплазию зубов у детей, в большинстве случаев, можно предупредить, для этого во время беременности питание женщины должно быть сбалансированным и содержать достаточное количество витаминов D, A, C, группы B, а также кальция и фтора. Кроме того, будущей маме, чтобы избежать некариесных поражений зубов у ребенка, следует уделять должное внимание гигиене полости рта.
Явления, возникшие после прорезывания зубов
- налет различного происхождения, пигментация зуба;
- повышенное стирание твердых тканей;
- дефекты, называемые клиновидными;
- эрозия;
- травматические поражения;
- гиперестезия.
Изменения окраса зуба и появление на нем пигментных пятен может зависеть от нескольких факторов:
- приема особого рода медикаментозных средств и пищевых красителей;
- резорцин-формалинового способа терапии пульпита;
- применение серебрения каналов корня;
- некачественном пломбировании;
- окисления оставленных при лечении инструментов;
- кровоизлияниях в пульпу (эмалью при этом приобретается розовый цвет);
- желтухе (окрас желтого оттенка);
- некрозе пульпы (тусклая эмаль). Лечение зависит от того, какими причинами было вызвано изменение цвета зуба.
Повышенное стирание твердых тканей
Повышенное стирание зубов – это убыль твердых тканей зубов, которая может быть вызвана как внутренними (генетической склонностью, болезнями эндокринной системы и проч.) и внешними факторами (функциональная нагрузка на зубы при отсутствии некоторых из них, патологии прикуса, необоснованное протезирование). Эта патология сопровождается как функциональными изменениями, так и эстетическими дефектами.
Данное заболевание достаточно распространено и поражает около 12% людей среднего возраста. Ему больше подвержены мужчины, нежели женщины.
Первым признаком болезни является повышение чувствительности зубов, которое в процессе прогрессирования патологии может снижаться по причине формирования заместительного дентина. Стирание может происходить вплоть до шейки зуба, и вызывает уменьшение высоты нижнего отдела лица и изменения прикуса, что в свою очередь провоцирует изменение соотношения компонентов височно-нижнечелюстного сустава и нарушение его функции.
Лечение при этом требует ортопедического завершения в большинстве случаев. Сначала происходит устранение болезней и причин, вызвавших патологию. Если стиранию способствуют еще другие болезни, например, флюороз, проводится лечение и их в том числе. Острые края зубов сошлифовывают во избежание травмирования слизистой оболочки полости рта. Коронковую часть зуба восстанавливают при помощи вкладок или металлокерамических коронок.
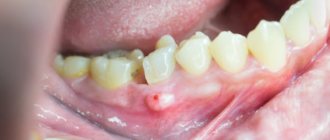
Клиновидные дефекты зубов
Если форма стирания локализованная, врач изготавливает специальные колпачки с напаянными на них литыми поверхностями для жевания. При снижении высоты нижнего отдела лица используется установка протезов, как съемных так и несъемных. Клиновидный дефект зубов зачастую провоцируется эндокринными болезнями, а также некоторыми патологиями ЦНС и желудочно-кишечного тракта.
Дефекты при этом локализуются на вестибулярных поверхностях в области коронок одних и тех же зубов с разных сторон. Сначала это выглядит как появление щели или своеобразной трещины, но в ходе развития патологии такие щели расширяются и принимают форму клина, отсюда и название патологии. Такой клин имеет ровные края, стенки без шероховатостей и твердое дно. Формирование так называемого вторичного дентина позволяет избежать вскрытия полости зуба. Далее в ходе прогрессирования патологии образуется ретракция десневого края, затем обнажаются шейки зубов и возникает повышенная чувствительность тканей к влиянию раздражителя.
Лечение клиновидного дефекта может быть осуществлено различное, и заключается оно чаще всего в аппликации лекарственных препаратов, пломбировании образованных полостей, изготовления коронок из различных материалов, однако проще предотвратить возникновение патологии с помощью ортопедического лечения – своевременного исправления прикуса путем установкой брекетов, коронок и сошлифовывания зубов.
Эрозия твердых тканей зубов
Эрозия твердых тканей зубов является в сущности прогрессирующим убыванием твердой ткани, и причины этому до конца не выяснены. Болезнь начинается с образования овальной формы или округлого дефекта эмали с твердым блестящим дном, не имеющим шероховатостей, сформированным на наиболее выдающейся области вестибулярной поверхности зубной коронки. Далее эрозия углубляется и расширяется, это сопровождается изменением окраса эмали, зачастую также и стиранием твердых тканей.
Лечение эрозии включает в себя перечень мер по устранению пигментов, реминерализирующую терапию, пломбирование композиционными и стеклоиономерными материалами, а для профилактики рекомендовано глубокое фторирование зубов. Гиперестезия является повышенной чувствительностью дентина, что характеризует болевые ощущения при контакте зуба с раздражителями. Основное лечение заключается в закрытии эмалевых микропор и дентинных канальцев специальными препаратами, и реминерализационная терапия зубов, а также рекомендации по дальнейшему уходу за зубами для профилактики, основная из них – использование ежедневно специальных зубных паст.
Гиперплазия зубов
При гиперплазии зубы приобретают неэстетичный вид, покрываясь наростами вследствие избыточного образования твердых тканей. Так называемые «жемчужные капли» в диаметре достигают 5 мм и состоят из зубной эмали, дентина, а также соединительной ткани. В зависимости от места расположения, различают корневые, коронковые и пришеечные (основная область локализации) образования.
Причины гиперплазии зубов:
- нарушение обмена веществ;
- врожденные патологии развития;
- механические травмы зубов и костей челюсти;
- заболевания желудочно-кишечного тракта;
- нарушения внутриутробного развития плода.
Симптомы гиперплазии зубов
Избыточное образование и отложение на поверхности зубов твердых тканей является косметическим дефектом, хорошо заметным при поражении фронтальной группы зубов, боль или неприятные ощущения для патологии не характерны. Иногда «капли», состоящие из эмали, образуются внутри дентина коронковой или корневой частей зуба и ничем себя не проявляют.
Лечение гиперплазии зубов
Если «капли» ухудшают внешний вид зубов, то их шлифуют, таким образом, выравнивая поверхность и придавая ей эстетичный вид. Какого-то специального лечения патология не требует, но поскольку пришеечные наросты часто становятся причиной воспаления десен, их убирают алмазным бором и проводят терапию препаратами, содержащими фтор.
Гиперестезия зубов
В большинстве случаев гиперестезия или повышенная чувствительность зубов – это не самостоятельное заболевания, а симптом других некариозных поражений, связанных с изменением структуры и истончением эмали. Патология характеризуется кратковременной острой или ноющей болью одного или нескольких зубов, возникающей при воздействии внешних раздражителей. Повышенной чувствительностью обладают зубы с целой пульпой, причем как утратившие часть собственных тканей в результате лечения кариеса, так и сохраняющие целостность.
Причины гиперестезии зубов:
- врожденные особенности строения эмали;
- истончение эмали с возрастом;
- обнажение пришеечной части зуба из-за опущения мягких тканей десен;
- нарушения целостности зубной эмали бактериями, скапливающимися в пришеечной области вследствие плохой гигиены полости рта;
- механическое повреждение эмали, в том числе жесткими зубными щетками и пастами, содержащими грубые абразивы;
- повреждение эмали связанные с воздействием химически активных веществ, нарушающих кислотно-щелочной баланс (потребление сладкой и кислой пищи, а также газированных напитков);
- растрескивание эмали при употреблении слишком горячей или холодной пищи;
- скрежетание и сильное сжатие зубов (бруксизм) приводят к микротравмам эмали;
- непрофессиональное отбеливание зубов и злоупотребление такими процедурами;
- недостаток кальция и фосфора в рационе питания, или плохое усвоение микроэлементов вследствие заболеваний органов пищеварения;
- общая деминерализация организма, например, у женщин во время беременности или в климактерическом периоде.
Симптомы гиперестезии зубов
На повышенную чувствительность указывает довольно сильная боль, возникающая как ответная реакция на любое раздражение. Зуб «ноет» от горячей и холодной пищи, при потреблении кислых и сладких продуктов.
Лечение стираемости и гиперестезии зубов
При повышенной стираемости зубов проводится ортодонтическое лечение (исправление прикуса), а если у пациента имеется оголение пришеечной зоны из-за патологического опущения десны, то делают хирургическую операцию. В случае легкой формы от повышенной чувствительности избавляет специальная зубная паста, наложение фторосодержащих аппликаций на участки с поврежденной эмалью, а также реставрация деминерализованной эмали пломбировочным материалом. Профилактика гиперестезии заключается в соблюдении гигиены полости рта (в том числе в регулярных профессиональных чистках) и сбалансированном питании, то есть достаточном поступлении в организм кальция, фосфора и витаминов K, E, D. После кислой и сладкой пищи полость рта обязательно следует прополаскивать водой.
Как проявляются болезни десен и зубов
Независимо от характера и сложности, зубные болезни необходимо лечить. Лица, посещающие стоматолога минимум дважды в год, регулярными визитами к врачу защищают себя от развития стоматологических патологий и зубных болезней. Своевременное обращение к врачу позволяет не только провести щадящее лечение и предупредить развитие заболевания, но и полностью устранить последствия болезни. Несвоевременное обращение к врачу может привести к развитию осложнений, появлению сопутствующих заболеваний, поражению здоровых зубов, потере зуба и нарушению жевательных функций.
Поводом для обращения к врачу являются следующие симптомы:
- изменение цвета зуба;
- Появление болезненных и дискомфортных ощущений в зубе или окружающих его тканях;
- Резкая реакция зубов на холодные и горячие продукты;
- Механическое повреждение зуба;
- Неприятный запах изо рта;
- Наличие зубного камня и обильного зубного налета.
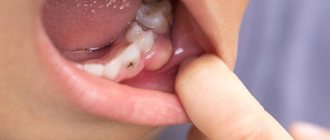
Клиновидный(абфракционный) дефект
Некариозное поражение зубов, при котором на шейке зуба образуется дефект, внешне напоминающий клин. На ранних стадиях клиновидный дефект трудно диагностировать, так как зуб сохраняет структуру и цвет, поэтому стоматологи, как правило, обнаруживают уже глубокие поражения сопровождающиеся потемнением тканей и болью, ощущаемой пациентом во время приема пищи. Нередко клиновидный дефект развивается на фоне заболеваний тканей пародонта (пародонтита и гингивита) и обычно диагностируется у людей старшего и среднего возраста, преимущественно на клыках и премолярах (малых коренных зубах).
Причины клиновидного дефекта:
- ухудшение питания зуба из-за возрастных проблем с кровоснабжением;
- нарушение обмена веществ, в том числе вследствие заболеваний щитовидной железы;
- неправильное распределение нагрузки на зубы, например, жевание на одну сторону;
- бруксизм или скрежетание зубами;
- неправильная техника чистки зубов;
- чистка зубов щеткой сразу после употребления кислых продуктов;
- повышенная кислотность желудка;
- заболевания десен, в том числе гингивит и пародонтит.
Симптомы клиновидного дефекта
Заболевание носит некариозный характер, то есть не связано с патогенной микрофлорой, поэтому развивается довольно медленно. Главным образом поражается эмаль в придесневой зоне: на ранних стадиях самая прочная ткань человеческого организма истончается с образованием ямки, но остается гладкой и сохраняет цвет. Постепенно эмаль разрушается полностью, обнажается дентин, и зубы остро реагируют на кислую и сладкую, горячую и холодную пищу, «ноющая» боль появляется также при чистке зубов.
Лечение клиновидного дефекта
При значительных повреждениях прибегают к пломбированию полости дефекта материалом, обладающим определенной степенью эластичности. Если подобным образом зуб не укрепить, его наддесневая часть может отломиться. Еще один эффективный способ защитить зуб с клиновидным дефектом – это провести микропротезирование и установить на него винир. В случае небольшой глубины дефекта проводят реминирализацию (насыщение кальцием и фтором) эмали в условиях стоматологической клиники. Минеральный состав зубов рекомендуется поддерживать и самостоятельно с помощью зубной пасты и ополаскивателя для ротовой полости, подобранных специалистом. Кроме того, важно освоить правильную технику чистки зубов и отказаться от травмирующих эмаль и десны щеток с жесткой щетиной, а также зубных паст с абразивами.
Основные этапы
Сегодня стоматологи применяют разные способы, выбор которых зависит от состояния ротовой полости, жалоб Пациента и других факторов. К базовым мерам относятся:
- проводится сбор анамнеза, включая устный опрос, осмотр;
- выполняется проверка пломб, коронок и других конструкций;
- анализ окклюзии, выявление дефектов зубочелюстного аппарата;
- прохождение рентгенологического обследования;
- компьютерная томография (проводится при необходимости, перед имплантацией);
- постановка диагноза, составление схемы лечения.
Диагностика – важное условие полноценной оценки клинической картины, выявления проблем, подбора эффективных терапевтических методик.
Некроз твердых тканей зуба
Некроз или отмирание твердых тканей – это поражение эмали и дентина, проявляющееся образованием множественных дефектов на поверхности зубов. Болезнь имеет некариозную природу, развивается после прорезывания зубов и одинаково часто встречается у мужчин и женщин. Некроз вызывает изменение структуры клеток, что проявляется в деструкции твердых тканей и сосудов пульпы. Для успешного лечения стоматологу важно установить причину, вызвавшую некроз, поэтому пациент должен пройти комплексное обследование, в том числе у эндокринолога и гастроэнтеролога.
Причины некроза эмали и дентина:
- гормональный дисбаланс;
- нарушения пищеварения;
- работа на вредных производствах и контакт с токсическими веществами;
- облучение, в том числе радиологическое лечение
Симптомы некроза твердых тканей зуба
На ранней стадии этого заболевания эмаль теряет блеск и покрывается меловидными пятнами, постепенно приобретающими темно-коричневую окраску. Изменением цвета дело не ограничивается – твердые ткани под пятнами размягчаются, происходит деструкция эмали и дентина, что заканчивается разрушением наддесневой части. В процесс некроза вовлечено сразу несколько зубов, которые становятся чувствительные к внешним раздражителям. Очаги заболевания расположены, как правило, в пришеечной части.
Лечение некроза твердых тканей
Патология имеет некариозную природу, по симптоматике напоминает эрозию и клиновидный дефект. На ранних стадиях проводятся аппликации препаратов, содержащих кальций, для укрепления твердых тканей и снижения чувствительности. При сильном поражении не обходится без ортопедического лечения, в ходе которого пораженные ткани удаляются, а зуб закрывается коронкой. Параллельно обязательно проводится терапия заболеваний и устранение негативных факторов, приведших к развитию некроза.
Явления, возникающие до прорезывания зубов
- гипоплазия, гиперплазия эмали
- эндемический флюороз;
- аномалии формирования зуба;
- аномалии цвета;
- генетические нарушения.
Гипоплазия эмали – такое ее нарушение, которое вызывается изменениями в клетках, из которых эмаль формируется. В этих клетках – амелобластах, происходит изменение минерального обмена и нарушается трофика твердых тканей. Развивается еще в состоянии плода или в детском возрасте. Влечет за собой деформации пульпы, дентина, провоцирует аномалии прикуса. Гипоплазией эмали страдает до 14% всех детей.
Гиперплазия эмали предполагает избыточное развитие тканей зуба. Наиболее часто наблюдается на шейке зуба, может затрагивать контактную поверхность зубов. Гиперплазия эмали не вызывает функциональных нарушений, но эту особенность ортопеду придется учесть при создании металлокерамических и фарфоровых протезов.
Флюороз зубов считается хроническим заболеванием, которое вызывает избыточное употребление фтора. Как правило, возникает при использовании для питья воды, содержащей большое количество данного элемента. Фтор выводит из организма кальций, в результате чего нарушается минерализация зубов, они становятся хрупкими, появляются различные сопутствующие аномалии.
Аномалии твердых тканей зуба могут носить наследственный характер. Это связано с заболеваниями, влияющими на развитие эмали и дентина. Часто сопровождаются изменением цвета и формы зубов.
Лечение гипоплазии
Проводимое при гипоплазии лечение может быть различным в зависимости от степени болезни и заключаться как в отбеливании и прочих мерах, так и реминерализационной терапии и последующей профилактике. Гиперплазия – это избыточное формирование тканей зуба, при котором образуются так называемые эмалевые капли разных размеров, расположенные зачастую на границе эмали и цемента корная в районе шейки, реже – в ином месте. Лечение чаще всего не требуется, однако если патология затронула передние зубы, может применяться сошлифовывание и тщательное полирование поверхности зуба.
Эндемический флюороз
Эндемический флюороз – является поражением твердой ткани зуба по причине употребления воды, содержащей более 2 мг/л фтористых соединений. В этом случае назначается лечение в зависимости от сроков проживания пациента в местности, в которой используется такая вода, а также от режима питания и социальной ситуации. Оно может состоять как в реминерализации зубов при легкой степени болезни, так и реставрации при помощи композитных материалов или применения ортопедических конструкций.
Аномалии формирования зуба
Аномалии формирования и патологические процессы при прорезывании зуба возникают при нарушениях развития в целом, а также болезнях эндокринной, нервной систем, и требуют комплексного лечения. Изменения окраса зуба зависит от множества факторов – приема лекарственных препаратов определенной группы, в том числе и матерью в период беременности, а также другие явления.
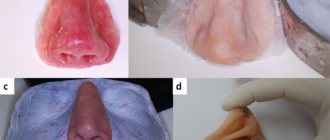
Пигментация зубов
Некариозное патологическое состояние, при котором зубы приобретают коричневый, желтый, серый, розовый, черный, красный или иной несвойственный цвет или оттенок. В большинстве случаев пигментация развивается на фоне деминерализации эмали, сопровождающейся гипоплазией и гиперестезией. Пигментация возникает под воздействием общих (болезни, прием медикаментов) и местных (курение, пищевые красители) факторов и встречается у 85% людей, причем у мужчин чаще, чем у женщин. Лечение этого некариозного стоматологического заболевания подразумевает регулярную профессиональную чистку и отбеливание, однако зачастую единственным способом восстановления эстетики зубного ряда является протезирование.
Причины пигментации зубов:
- деминерализация эмали;
- сколы и другие травмы твердых тканей зуба;
- плохая гигиена полости рта;
- лечение с применением йодоформа и резорцин-формалина, а также «серебрение» зубов;
- разрыв нервно-сосудистого пучка (пульпы);
- курение;
- прием некоторых медикаментов и продуктов с добавлением пищевых красителей;
- гемолитическая болезнь;
- уропорфирия;
- избыточная выработка пигмента в организме.
Пигментация, как и многие другие некариозные поражения, развивается не только после, но и до прорезывания зубов. Так, пигментация у ребенка часто являются следствием приема матерью во время беременности антибиотиков тетрациклиновой группы, которые, проникая через плаценту, откладываются в костях и зачатках зубов. Поскольку состав дентина и эмали со временем практически не меняется, не приходится рассчитывать, что желто-коричневая пигментация исчезнет с возрастом.
Симптомы пигментации зубов
Природный цвет эмали – молочно-белый, все другие варианты, свидетельствуют о патологической пигментации. Цвет зубов, пораженных заболеванием некариозной природы, бывает различным. Так, при гемолитической болезни, сопровождающейся отложением билирубина, зубы окрашиваются в различные оттенки серого, голубого, зеленого и коричневого цветов, в то время как «тетрациклиновая» пигментация – желто-серая. Окрашивание в красный цвет характерно для уропорфирии, а в серый – для некроза пульпы. В случаях экзогенной пигментации (связанной с внешними факторами) в темно-коричневый цвет эмаль и дентин окрашивает никотин, а в розовый – резорцин-формалиновая паста (сейчас в стоматологии не применяется).
Лечение пигментации зубов
Если, исходя из жалоб пациента, данных клинического осмотра и результатов дополнительных исследований (рентгенография и термография), диагностируется патологическая пигментация зубов, то незамедлительно приступают к лечению. Терапия заключается в санации полости рта, в том числе в тщательном удалении зубных отложений (профессиональная чистка ультразвуком и с помощью воздушно-абразивной системы Аир Флоу). При глубокой пигментации проводят внутриканальное и внешнее отбеливание с применением специальных препаратов . Однако далеко не все виды пигментации устраняются отбеливанием. Так, процедура не избавит от тетрациклинового дисколорита и изменений цвета, появившихся вследствие окисления металлических штифтов, установленных в каналы и серебряных амальгам. В этих случаях пигментированные зубы закрывают коронками и винирами (если это позволяет их состояние). При лечении некариозной пигментации у детей, нередко требуются консультации педиатра и специалиста по генетике.
Цели диагностики в стоматологии
Исследования в сфере стоматологии нужны для оценки полости рта, выявления заболеваний и патологий, анализа состояния зубочелюстной системы. Также проведение обследования требуется для контроля промежуточного или конечного результата терапии.
Основные цели:
- возможность быстро оценить мышцы, связки и суставы челюстного аппарата;
- определить патологии или дистрофические процессы в кости, структурные особенности, выявить воспаления, протекание патологических процессов;
- оценка слизистых и десневых тканей;
- проведение анализа таких отдельных участков, как коронка, корни, пульпа, дентин и другие;
- контроль лечения, эффекта предпринимаемых действий;
- проведение подготовки перед протезированием, установкой имплантов или хирургическим вмешательством.
Эрозия тканей зубов
Некариозное поражение, сложно диагностируемое на ранних стадиях и серьезно ухудшающее внешний вид зубов фронтальной группы. Развивается постепенно, на ранних стадиях негативные изменения практически незаметны, поэтому патология зачастую диагностируется, когда деструктивные изменения становятся очевидными: зуб темнеет и начинает болеть. Если эрозию не лечить, то возникает угроза проникновения болезнетворных микроорганизмов, в том числе вызывающих кариес в глубокие слои дентина, что чревато развитием пульпита, а в дальнейшем и периодонтита.
Причины эрозии зубов:
- механические повреждения (царапины, потертости) появившиеся в результате использования зубных щеток с жесткой щетиной и паст или порошков, содержащих грубые абразивы и действующие по принципу наждачной бумаги;
- изменение структуры эмали и появление на ней микротрещин под действием кислоты, содержащейся в пище (маринады на основе уксуса и лимонного сока, фрукты, газированные напитки, свежевыжатые соки);
- сбои в работе щитовидной железы и пищеварительной системы, приводящие к нарушению обмена веществ, в том числе к потере кальция, содержащегося в эмали и дентине.
Симптомы эрозии эмали
Первый признак эрозии – появление на эмали пятен, лишенных естественного блеска. Образования имеют некариозную природу и хорошо заметны, так как из-за пористой структуры в них легко проникают пигменты, содержащиеся в пище. По мере развития патологии, пятна трансформируются в углубления круглой или овальной формы с гладким дном. Потеря тканей приводит к повышению чувствительности зубов, которые начинают болью реагировать на термические, химические и механические раздражители. Кроме того, вследствие убывания эмали и дентина зубы деформируются и выглядят стертыми у основания.
Лечение эрозии эмали зубов
Эрозия – это поражение, диагностируемое стоматологом в ходе визуального осмотра полости рта. На ранних стадиях заболевания проводится терапия, направленная на прекращение разрушения тканей зубов. Для этого делают аппликации препаратов, содержащих фосфор и кальций, с последующей обработкой пораженного участка фторосодержащим составом. При значительном разрушении тканей дефекты пломбируют, тем самым восстанавливая целостность и эстетику зубов. Однако без реминерализующих процедур не обходится и в этом случае – их делают, чтобы остановить эрозивный процесс и предупредить выпадение пломбы. Если зубы разрушены настолько, что восстановить их, используя методики художественной реставрации невозможно, проводят протезирование коронками или мостовидными конструкциями. Эрозию, в какой-то степени можно предупредить, если для гигиенических процедур использовать мягкую щетку и чистящие низкоабразивные пасты без отбеливающих веществ, всегда ополаскивать рот после кислой и сладкой пищи, а также ограничить до 5 минут длительность приема кислой и сладкой пищи.
Некариозные поражения зубов
Помимо кариеса, наиболее распространённого заболевания зубов, имеется и другая разнообразная патология твёрдых тканей — некариозные поражения зубов.
Некариозные поражения зубных тканей протекают без размягчения тканей и без участия микроорганизмов. В основе этих процессов лежит нарушение минерализации твердых тканей зубов под влиянием внешних или внутренних факторов. Эти патологии встречаются примерно у 15% пациентов, однако обращаются по их поводу за стоматологической помощью не более 5%, поскольку некариозные поражения зубов, как правило, не вызывают болевых или иных субъективных ощущений, а зачастую лишь ухудшают внешний вид. Однако если их не лечить, может возникнуть ряд осложнений, в частности, ранняя утрата зубов.
Гипоплазия зубов и эмали – это чаще всего недоразвитие эмали или тканей зуба в зачатках зуба под влиянием нарушения минерального и белкового обмена в организме плода в утробе матери или в организме ребенка. Эмаль сразу после прорезывания имеет меловидный оттенок, а затем становится рыхлой и быстро утрачивается. Гипоплазия необратима. Гипоплазия постоянных зубов возникает в период их минерализации под действием некоторых заболеваний (острые инфекционные заболевания, корь, скарлатина, рахит, болезни желудочно-кишечного тракта, дистрофия, мозговые нарушения) в возрасте от 6 месяцев до 1,5 лет. Гипоплазия может выступать в следующих формах: изменение цвета (пятна на зубах белого или желтоватого цвета с блестящей поверхностью и безболезненные при зондировании), волнистая эмаль, отсутствие эмали на определенном участке. Пятна при гипоплазии имеют выраженную симметричность и характеризуются стабильностью (не меняют свою форму и цвет). При ослаблении организма ребенка на месте дефектов может возникнуть кариес. Лечение гипоплазии зубов состоит в пломбировании пораженных участков зубов композитными материалами, использовании пасты фторида натрия, покрытии зубов фторсодержащими лаками. Необходимо также нормализовать общий обмен веществ.
Гиперплазия эмали – «эмалевые капли» (жемчужины). Эти капли расположены обычно в пришеечной зоне коронок как постоянных, так и молочных зубов и имеют диаметр 2-5 мм.
Флюороз зубов (эндемический флюороз) – заболевание, наблюдающееся у лиц (в основном – у детей), долго проживающих в местности с повышенным содержанием фтора в воде и почве (более 1 мг/л). Флюороз – это своеобразная форма гипоплазии. В зависимости от концентрации ионов фтора, пятна, появляющиеся на поверхности зубов при флюорозе, могут иметь различную окраску – от белых до коричневых и даже черных. Чем больше фтора в питьевой воде, тем чаще встречается флюороз и реже – кариес. Предрасполагающим фактором к развитию флюороза является снижение реактивности организма (инфекционные заболевания, эндокринные нарушения). Пятна при флюорозе стационарные, плотные, с блестящей поверхностью, безболезненные и гладкие при зондировании. При флюорозе (в отличие от гипоплазии) почти не встречается кариес, за счет того, что в пятнах происходит отложение фторапатита (отсюда их высокая микротвердость и устойчивость к действию кислот). Лечение флюороза. На ранних стадиях (изменение цвета эмали) рекомендуется отбеливание с последующей реминерализующей терапией, внуть назначают препараты кальция и фосфора. Необходимо увеличить употребление детьми в пищу белков, молока, фруктов, овощей, ограничить употребление жирной пищи. В зимнее время назначают рыбий жир, поливитамины, ультрафиолетовое облучение. Важно соблюдать правильный режим дня, проводить общее закаливание организма. При сложных формах флюороза эффективны методы косметической реставрации зубов или покрытие зубов искусственными коронками.
Мраморная болезнь – это врожденный семейный остеосклероз (аномальное увеличение плотности кости). При этом поражаются кости всего скелета. Зубы же после прорезывания имеют меловидный оттенок, а затем эмаль становится рыхлой и быстро утрачивается. Процесс может перерасти в злокачественную форму.
Клиновидные дефекты – вид повреждения зубных тканей, расположенных у стенок зубов, на щечных и губных поверхностях. Дефект имеет форму клина с основанием к шейке зуба и вершиной к режущему краю или жевательной поверхности. Клиновидный дефект, как правило, мало беспокоит пациента: болевой синдром встречается редко (только кратковременно от термических и химических раздражителей), полость зуба не затрагивается и не вскрывается, дефекты медленно углубляются, размягчение при этом не определяется (этим дефект отличается от кариеса). Причины клиновидного дефекта до конца не установлены. Имеется точка зрения, что он возникает под воздействием механических факторов (например, зубной щетки). Иногда считают, что поскольку клиновидный дефект начинается после обнажения стенки зуба, то он является одним из проявлений болезней пародонта. Имеются данные о роли эндокринных нарушений, заболеваний центральной нервной системы и желудочно-кишечного тракта в возникновении клиновидного дефекта. Лечение клиновидного дефекта направлено на укрепление твердых тканей зубов путем использования реминерализующей терапии (аппликации препаратов кальция, фосфора, фтора, использование фторлака, фторгеля и пр.). При запущенной форме – пломбирование композитными материалами либо ортопедическое лечение (искусственные коронки).
Повышенная стираемость зубных тканей. Стираемость зубной эмали – это вполне естественный процесс, проявляющийся у всех людей к 45-50 годам. Однако у определенной группы лиц возникает патологическая стираемость уже в молодом возрасте. Стирается не только эмаль, но и практически полностью коронки зубов (чаще всего – передних). Причинами заболевания являются: привычка скрежетать зубами во сне, расстройства функции околощитовидных желез, практически полная потеря жевательных зубов (что увеличивает нагрузку на передние зубы). Лечение – ортопедическое или ортодонтическое (с целью правильного распределения нагрузки на зубы).
Эрозия твердых тканей зубов – это прогрессирующая убыль эмали и дентина на вестибулярной поверхности коронок зубов. Участки эрозии имеют неправильную округлую форму. Причинами эрозии зубов считают механические воздействия зубных щеток, эндокринные нарушения (в частности, повышенную функцию щитовидной железы – тиреотоксикоз). Встречается в основном у лиц среднего возраста и длится 10-15 лет. Различают различные степени и стадии процесса. Лечение направлено на дополнительную минерализацию твердых тканей зубов. Проводят пломбирование эрозии композитными материалами, изготавливают искусственные коронки. Внутрь назначают препараты кальция и фосфора, поливитамины с микроэлементами.
Некроз твердых тканей зубов первоначально проявляется в потере блеска эмали, затем появляются меловидные пятна, постепенно превращающиеся в темно-коричневые. В центре пятен появляется размягчение, эмаль становится хрупкой, легко скалывается. От эрозии некроз отличается размягчением в центре пятна. Зубы крайне чувствительны к любым раздражителям. Причины некроза – эндокринные патологии (гипертиреоз, нарушение функции половых желез), беременность, заболевания центральной нервной системы, хроническая интоксикация организма, наследственные факторы. Лечение направлено на устранение чувствительности зубов, реминерализации, нормализации эндокринных нарушений.
Травмы зубов. Острые травмы зубов возникают при действии на зуб травмирующих факторов – удар, повышенная нагрузка при жевании, постоянное давление со стороны неправильно сделанных ортопедических конструкций. Травмы чаще встречаются на молочных зубах у детей (вывих, перелом зуба, отлом коронки). К острым травмам зубов относят: ушиб зуба, вывих зуба (полный и неполный), отлом части или всей коронки, комбинированная травма, травма зачатка зуба. При ушибе зуба необходимо создать ему покой, исключить контакт с противоположными зубами путем сошлифовывания режущего края, исключить из рациона твердую пищу. Необходимо следить за состоянием пульпы, и при необратимых изменениях проводить ее удаление и пломбирование канала. Вывих зуба при здоровых тканях десны происходит редко. Однако если есть патология пародонта, в частности, рассасывание костной ткани, вывих зуба может произойти легко даже при разжевывании жесткой пищи. При неполном вывихе зуба ему необходимо создать покой, для чего зуб шинируют. При разрыве пульпы ее удаляют, канал пломбируют. При отломе части коронки ее восстанавливают с помощью композитных материалов. Иногда применяют специальные штифты.
Список используемой литературы:
- Луцкая И.К., Ничипорович Г.С. Частота трещин эмали и дентина в постоянных зубах. Стоматологический журнал 2006 год, номер 2. Стр. 87-91.
- Ничипорович Г.С. Современные представления о повышенной чувствительности твердых тканей зубов. Стоматологический журнал, 2006 год, номер 2. Стр. 92-95.
- Леус П.А. Некариозные болезни твердых тканей зубов. Учебно-методическое пособие. Минск, БГМУ-2008 год, 56 стр.
- Боровский Е.В.,Леус П.А. Эрозия твердых тканей зубов. Стоматология 1971 год. Т. 50 №3.стр. 1-5.
- Федоров Ю.Ф. Клиника и лечение гиперестезии твердых тканей зубов.- М 1970 год .140 стр.
- Леус П.А., Козел О.А. Нарушения развития эмали зубов. Учебно-методическое пособие. Минск,БГМУ-2004 год-29 стр.
Автор: Шуляк Алеся Вадимовна
Флюороз
Некариозное поражение, развивающееся в результате попадания в организм больших доз соединений фтора. Речь, как правило, идет о накопительном эффекте – микроэлемент попадает в организм в течение долгого времени, прежде чем вызовет патологические изменения твердых тканей, причем не только зубных эмали и дентина, но и костей. Даже незначительно превышение уровня содержания фтора в питьевой воде может оказаться роковым для людей с дефицитом кальция, особенно это касается детей в периоды закладки скелета и коренных зубов (молочные зубы флюорозом поражаются редко). Существует несколько форм заболевания, различающихся формой пятен и степенью разрушения зубов. Так, штриховая, пятнистая и меловидно-крапчатая формы характеризуются появлением на эмали белых полос, желтоватых, бурых и темно-коричневых пятен, а эрозивная и деструктивная формы сопровождаются глубокими поражениями твердых тканей, приводящим к разрушению зубов.
Причины флюороза:
- употребление воды, содержащей фтора более 1,5 мг (6,0 мг – критический показатель, приводящий к патологическим изменениям) Оптимальная концентрация фтора, оказывающая выраженное профилактическое действие на зубы: 0,6 — 1,5 мг/л.;
- работа на производстве в условиях избыточного содержания фтора в воздухе;
- недостаток кальция при избытке фтора.
Симптомы флюороза
Зубы становятся хрупкими, на них стирается эмаль, и появляются пятна темно-коричневого (бурого) цвета, со временем превращающиеся в эрозии. Некариозный характер заболевания подтверждает тот факт, что от него страдают и другие твердые ткани организма, о чем свидетельствуют боль в костях и снижение подвижности суставов. О развитии флюороза часто свидетельствуют мышечная слабость, а также нарушения в работе печени и вегетативной нервной системы.
Лечение флюороза зубов
Прежде всего, нужно устранить источник избыточного поступления фтора – поменять воду и условия работы, после чего приступить к приведению зубов в порядок. Лечение определяется формой флюороза – иногда, чтобы вернуть зубам эстетичный вид (в ряде случаев после сошлифовывания эмали), достаточно провести отбеливание и реминерализацию препаратами, обогащенными фосфором и кальцием, а если процесс зашел глубоко, то зубы реставрируют коронками или винирами. К слову сказать, жители России чаще страдают от недостатка фтора в воде, чем от его избытка. Но лучше точно узнать о содержании микроэлемента, в употребляемой воде, и не использовать фторосодержащие пасты и ополаскиватели полости рта, если фтора в ней достаточно.
В водопроводной воде Санкт-Петербурга содержание фтора составляет 0,15 – 0,20 мг/л воды, что существенно ниже оптимального уровня.
Записаться к врачу
- Главная
- Симптомы
- Плохой запах изо рта
- Кариес. этиология, стадии развития, профилактика
Лечение и профилактика кариеса
Кариесом называют патологический процесс в полости рта, заключающийся в деминерализации с последующим разрушением твердых тканей зуба и образованием дефекта под воздействием кариесогенной микрофлоры. Иными словами, кариес – это процесс разрушения зуба, связанный с размыванием минеральных веществ, образующих эмаль под действием микроорганизмов и формированием пустоты. Процесс разрушения эмали происходит постепенно: бактерии, находящиеся в полости рта «переваривая» богатую углеводами пищу, выделяют огромное количество органических кислот, способствующих разрушению кристаллов апатита – составляющего элемента эмали. Далее микробы проникают в глублежащие слои зуба, провоцируя развитие деструктивных процессов.
Причины, приводящие к возникновению кариеса:
- нерациональное питание с превалированием в нем углеводной пищи
- наличие микробов при неполноценном уходе за полостью рта
- недостаточное содержание в организме витаминов, минералов, белков, фтора и других микроэлементов
- наследственный фактор
- состояние зубочелюстной системы в период закладки, развития и прорезывания
Кариес имеет несколько стадий развития:
- Стадия пятна. Данная стадия характеризуется отсутствием каких-либо ощущений со стороны пациента и обнаруживается при профилактическом осмотре полости рта.
- Поверхностный кариес. Данная стадия характеризуется наличием шероховатости поверхности зуба и кратковременными болями при воздействии механических или температурных раздражителей.
- Средний кариес характеризуется образованием кариозной полости.
- Глубокий кариес характеризуется возникновением болезненных ощущений при дотрагивании до образовавшейся кариозной полости. Глубокий кариес является пограничным состоянием пульпита.
Терапия кариеса в зависимости от стадии развития данного заболевания имеет ряд нюансов. Так, стадия пятна требует проведение реминерализации – восстановления достаточного количества минералов посредством применения специальных растворов. Остальные 3 стадии заболевания требуют обработки кариозной полости с последующим ее пломбированием.
Профилактические меры в предотвращении возникновения кариеса заключаются в:
- сбалансированности питания с коррекцией его в сторону увеличения потребления витаминно-минеральных комплексов и белковой пищи взамен углеводной;
- правильном гигиеническом уходе за полостью рта;
- регулярном (не реже 1 раз в полгода) посещении врача-стоматолога.
Актуальность обращения за стоматологическими услугами
Обследование полости рта является важной составляющей первичного посещения стоматолога. Именно во время данной процедуры выявляются все дефекты полости рта, распространенность и интенсивность стоматологических заболеваний, эффективность лечения заболеваний полости рта (если таковые имеются), уровень качества гигиены и потребность в терапии, исходя из индивидуальных особенностей организма, методики и схемы терапевтического лечения. Первичный прием у стоматолога позволяет составить индивидуальную программу лечебных и профилактических мероприятий каждого больного с учетом особенностей заболеваний полости рта и возможностей пациента. Осмотр является неотъемлемой частью постановки диагноза и профилактической мерой развития патологического процесса. В связи с этим необходимо взять за правило посещение стоматолога раз в полугодие с целью поддержания здоровья полости рта на должном уровне.
Теории возникновения кариеса
Кариес зубов – это патологический процесс, связанный с деминерализацией и размягчением твердых тканей зуба, приводящий к образованию дырки в зубе. В возникновении кариеса играют огромную роль множество факторов. В частности, на развитие заболевания влияют количество и качество слюны, фактор качества принимаемой пищи и питьевой воды, наследственный фактор и условия формирования эмали.
Существует несколько теорий возникновения кариеса.
- Химико-паразитарная, открытая в 1884 году Миллером, которая впоследствии была заложена в основу современной концепции. Патогенез заболевания в данной теории складывается из 2 стадий, заключающихся в поэтапном разрушении неорганических веществ эмали и дентина под действием молочной кислоты в избытке вырабатывающейся в результате брожения углеводистых остатков еды с переходом деструктивных процессов на органические вещества дентина под воздействием протеолитических ферментов микроорганизмов.
- Физико-химическая, открытая в 1928 году Энтином, которая рассматривает теорию возникновения кариеса на базе физико-химических свойств зуба и слюны. В основе данной теории лежит исследование направления движения осмотических токов 2 сред: крови внутри зуба и слюны снаружи его. Данная теория позволяет активно использовать в практике методики экзогенной профилактики и лечения кариеса в стадии пятна.
- Биологическая, открытая в 1948 году Лукомским, которая основывается на важности эндогенных факторов, влияющих на развитие зуба, таких как: витаминизация зуба, соотношение солей Ca, P иF, количество ультрафиолета. Недостаток или отсутствие данных факторов приводит к нарушению минерального и белкового обменов, и, следовательно, разрушению зуба. Теория не нашла экспериментального подтверждения и признана несостоятельной.
- Протеолиозно-хелационная, открытая в 1956 году Шатцем и Мартином. Согласно данной теории, которая имеет множество слабых мест (отсутствие распада белка в стадии пятна, отсутствие связи локализации кариеса с возникновением процесса и отсутствие пояснения частоты поражения определенных частей зуба), восприимчивость эмали к поражению кариесом объясняется нестабильностью кальций-белковых комплексов.
- Трофоневротическая теория, открытая Платоновым в своей основе опирающаяся на нарушение нервной регуляции зуба на сегодняшний день подтвердила свою несостоятельность фактом нормального функционирования зуба с удаленной пульпой в срок до 17 лет.
- Современная концепция относится к появлению кариеса как к полиэтиологическому заболеванию, которое в основе своего возникновения содержит ряд причин: состояние микрофлоры полости рта, характер и режим питания с процентным содержанием фтора в пище и воде, качественный и количественный состав слюны, общее состояние организма и устойчивость к экстремальным воздействиям.
Кариесогенная ситуация в полости рта. Факторы, клиника
Кариесоегнная ситуация полости рта делает зуб более восприимчивым к воздействию кислот и характеризуется снижением резистентности зубных тканей. Кариесогенная ситуация полости рта обуславливается рядом местных и общих причин.
К общим факторам относят:
- Качество питьевой воды и питания
- Наличие соматических заболеваний и сдвигов в функциональном состоянии органов и систем в период формирования и созревания зубов
- Наследственный фактор
К местным факторам относят:
- Наличие зубной бляшки и налета
- Нарушение качественного состава ротовой жидкости
- Наличие остатков пищи во рту
- Повышенная чувствительность зубной ткани, связанная с отклонениями в биохимическом составе
- Состояние зубочелюстной системы в период формирования и прорезывания зубов
Кариесогенная ситуация находит проявление в следующей симптоматике:
- Наличие обильного зубного налета и зубного камня
- Дефекты зубов в виде их скученности или нарушения прикуса
- Кровоточивость десен.
Профилактика кариесогенной ситуации обеспечивается:
- наличием пелликулы
- оптимальным химическим составом зубных тканей, слюны с ее минерализующей активностью
- количественным составом ротовой жидкости
- проницаемостью зубной эмали
- равномерной распределительной жевательной нагрузкой
- очищением поверхности зубов с тщательной гигиеной полости рта, наличием зубного налета, камня
- полноценным созреванием зуба при его закладке и формировании.
Механизм развития кариеса
В связи с частым употреблением углеводной пищи при недостаточной гигиене полости рта микроорганизмы имеют возможность фиксации на пелликуле с образованием зубного налета. Липкая пища способствует затвердеванию данной субстанции в ямках, пломбах, протезах, фиссурах с последующим брожением и гниением. Мягкая пористая структура зубного налета быстро превращается благодаря накоплению в ней конечных продуктов жизнедеятельности микроорганизмов в зубную бляшку, под которой накапливаются в достаточно больших количествах органические кислоты, влияющие на деминерализацию зубного участка. Кроме того, в зубном налете находятся стрептококки, которые, в свою очередь, способствуют бурному развитию патологического процесса.
Формирование зубного налета зависит от:
- анатомического строения зуба, структуры его поверхности
- рациона питания и интенсивности процесса жевания
- качественного и количественного состава слюны и десневой жидкости
- гигиены полости рта
- наличия пломб, протезов, зубочелюстных аномалий.
Формирование зубной бляшки зависит от:
- состава пищи (ускоряют ее развитие прием мягкой пищи, большого количества сахара)
- слюноотделения и механического воздействия (в период сна бляшка образуется быстрее, нежели в период приема еды)
Микроорганизмы зубного налета продуцируют гетерополисахариды, оказывающие негативное воздействие на зубную эмаль:
гликаны способствуют прилипанию бактерий друг к другу и поверхности зуба, вызывая утолщение зубного налета
леваны и декстраны признаны источниками большого числа органических кислот, вызывающих деминирализационные процессы.
Множественный кариес приводит к чрезмерной активности стрептококков и лактобактерий с высокой ферментативной активностью микроорганизмов, что является кариесогенной ситуацией.
Клиническая картина кариеса
Классификация кариеса играет важную роль в определении клинической картины и выборе тактики лечения заболевания.
Классификация кариеса:
- По месту расположения: в стадии пятна, поверхностный, средний, глубокий
- По анатомическим признакам: кариес эмали, дентина и цемента корня зуба
- По локализации: фиссурный, пришеечный, апроксимальный
- По течению: медленно (быстро)текущий, стабилизированный
- По активности процесса: компенсированный, суб(де)компенсированный.
Начальный кариес, иначе говоря, стадия пятна характеризуется жалобами на чувство оскомины. На любые другие раздражители зуб не реагирует.Деминирализация проявление находит вобразовании пятна, которое обнаруживается при осмотре стоматологом. Потеря блеска эмали, изменение поверхности зуба, окрас метиленовым синим и гашение люминесценции при воздействии ультрафиолетом – признаки кариеса данной стадии.
Поверхностный кариес характеризуется болями на различного рода раздражители кратковременного характера. Осмотр зуба обнаруживает незначительный дефект в эмали, проявляющейся шероховатостью ее поверхности и наличием пятна. Поверхностный кариес может сопровождаться воспалением зубодесневого сосочка, проявляющемся в отечности, гиперемии и кровоточивости десны. Для диагностики поверхностного кариеса помимо осмотра дополняющими методами обследования признаны: повторные осмотры спустя 3 – 6 месяцев, транслюминация, электроодонтодиагностика и рентген.
Средний кариес характеризуется болями на раздражители любого генеза, проходящими после аннулирования раздражающего фактора. Целостность эмалево-дентинового соединения нарушается и формируется небольшая кариозная полость, заполненная размягченным дентином. Остротекущее или хроническое течение данного патологического процесса определяется по форме полости, входному отверстию в нее и наличии дентина.
Глубокий кариес характеризуется болезненными ощущениями на различные раздражители. Осмотр показывает глубокую кариозную полость с нависающими краями эмали и размягченным пигментированным дентином внутри. Диагностически глубокий кариес выявляется болезненностью при зондировании и перкуссии (простукивании) зуба.
Травмы зубов
С любой травмой зубочелюстной системы нужно незамедлительно обратиться к стоматологу (при подозрении на перелом челюстной кости – к хирургу). Специалист проведет осмотр, изучит данные рентгенологического исследования и даст заключение о возможности восстановления зуба или необходимости его удаления. Травмы зубов бывают разные, от них страдают и взрослые и дети, причем в большинстве случаев проблем можно было избежать, прояви пациент больше внимания и осторожности.
Причины травм зубов:
- механические повреждения, полученные во время падения, драки, аварии;
- инородный предмет, попавший в полость рта с пищей;
- привычка грызть ногти и перекусывать нитки при шитье;
- использование зубов не по назначению, например, для того чтобы разгрызать скорлупу орехов;
- установка металлического штифта, неподходящего размера или ошибки, допущенные при изготовлении или установке ортопедической вкладки в корень зуба;
- несвоевременное лечение кариеса, периодонтита, гипоплазии, флюороза и других стоматологических заболеваний.
Симптомы травм зубов
Самая распространенная травма зуба – это частичный или полный отлом коронки (наддесневой части), реже встречаются ушибы и вывихи зубов. Утрата коронки видна невооруженным глазом, от травмы может пострадать и корень, получив продольный или диагональный перелом, но это определит только врач. Если дело ограничилось ушибом и зуб визуально сохраняет целостность, о его неблагополучии, в частности разрыве пульпы (нервно-сосудистого пучка) свидетельствует ноющая боль, усиливающаяся при смыкании челюстей. Если травма вызвала кровоизлияние, наддесневая часть пострадавшего зуба иногда приобретает красный оттенок. О вывихе свидетельствует смещение последнего относительно лунки. Если зуб выпадает из лунки, вывих называют полным (характерен для фронтальной группы, особенно центральных резцов).
Лечение травм зубов
Самый важный вопрос, возникающий при травме – подлежит ли зуб восстановлению. В случае частичной утраты наддесневой части, но сохранении целостности корня возможна художественная реставрация пломбировочным материалом (если сохранилось не менее 50% собственных тканей). Если наддесневая часть полностью разрушена или от нее мало что осталось, то зуб восстанавливают с помощью вкладки,накладки или коронки. Хуже, если корень не выдержал нагрузки и треснул – в этом случае зуб остается только удалить и установить на его место имплантат, причем сделать это можно (в отсутствии воспаления) одномоментно, совместив операцию по удалению с имплантацией и протезированием. Такое же лечение актуально при полном вывихе, а вот если зуб просто сместился, его возвращают в лунку и дожидаются приживления. На время лечения травмированных зубов рекомендуется исключить из рациона слишком твердую пищу.
Преимущества клиники «ГрандМед»
- В стоматологии создана отличная диагностическая база, позволяющая выявлять некариозные патологии зубов на ранних стадиях. В распоряжении врачей современная аппаратура (радиовизиограф, ортопантомограф, компьютерный томограф), а все необходимые уточняющие анализы можно сделать в биохимической лаборатории клиники.
- У нас работают профессионалы высочайшего уровня, опыт и квалификация которых позволяют проводить лечение сложнейших некариозных патологий, часто требующих применения особых методик и нестандартных подходов. Клиентам оказывается качественная терапевтическая и ортопедическая помощь, в том числе протезирование на имплантатах. Так что даже в самых запущенных случаях наши пациенты могут рассчитывать на восстановление красоты и функциональности зубного ряда.
- Данная болезнь лечится с применением местного обезболивания. Пациенты нашей клиники не испытывают боли и чувствуют себя комфортно во время процедуры, после инъекции одного из современных препаратов-анестетиков, не имеющих побочных эффектов (Ультракаина, Убестезина, Скандонеста). Не стоит бояться и самого укола – он выполняется быстро и точно, поэтому абсолютно безболезненно.
- В нашей клинике придерживаются самых высоких санитарных стандартов, что подтверждает применение новейшего стерилизационного оборудования, полностью исключающего инфицирование во время лечения; в распоряжении стоматологов все необходимые расходные материалы и одноразовые стоматологические инструменты.
На заметку: компьютерный некроз зубов
Об этом некариозном поражении зубов специалисты заговорили сравнительно недавно, его однозначно не было в XX веке, впрочем, как и людей, проводивших за компьютером большую часть рабочего и свободного времени. Отмирание тканей зубов грозит пациентам, готовым сидеть за компьютером свыше 8 часов в день, без выходных и полноценного ночного отдыха. После 3 – 5 лет жизни в таком режиме, человеку (а это, главным образом, молодые люди до 35 лет) гарантированы проблемы с передними зубами, расположенными на пути электростатического излучения монитора.
Симптомы компьютерного некроза зубов
Специалисты, сравнивая компьютерное и постлучевое поражения, находят между ними много общего: отмирающие участки в обоих случаях распространяются по всей поверхности наддесневой части зубов, которая приобретает темный, почти черный цвет. Очаг некроза заполнен размягченными тканями зуба коричневого цвета, их стоматолог легко удаляет специальными инструментами, при этом боли пациент не ощущает. Что касается зубов жевательной группы, на которые компьютерное излучение попадает относительно в меньшей степени, они также выглядят не лучшим образом: эмаль утрачивает блеск и приобретает серый оттенок. Исследования показали, что не только твердые ткани претерпевают негативные изменения, но и пульпа. Так, во время проведения электроодонтометрии, нервно сосудистый пучок не реагирует на электрический ток силой 25-30 мкА. Кроме того, наблюдаются изменения со стороны работы слюнных желез.
Лечение компьютерного некроза зубов
«Новизна» болезни усложняет диагностику, поскольку стоматолог мог никогда с ней не сталкиваться. Обязательно проводится рентгенологическое исследование (прицельный снимок, ортопантомограмма, компьютерная томограмма), на снимках зубы выглядят полупрозрачными и имеют нечеткие контуры, что говорит о дефиците минеральных веществ.
Лечение компьютерного некроза осложняется тем, что во время удаления поврежденных тканей бором зуб разваливается на части, в таких условиях нельзя сохранить витальность пульпы, а зачастую и сам зуб. Если восстановление возможно, оно займет немало времени, так как будет проведено в несколько этапов, включающих местную и общую терапию, предшествующих пломбированию или протезированию. На первом этапе лечения проводится удаление отмерших и реминерализация здоровых тканей, при этом пациенту рекомендуется прием минерально-витаминных комплексов, содержащих кальций, антиоксиданты, витамин А. После улучшения состояния в полости зубов закладывают лечебные подкладки и проводят временную пломбировку. Результатом этого этапа лечения, занимающего до двух месяцев, становится восстановление дентина, после чего зуб окончательно пломбируют.
Профилактика компьютерного некроза зубов
Компьютерный некроз зубов можно предупредить, рационально подходя к работе за компьютером. Во-первых, соблюдать санитарные нормы, которые требуют организации рабочей зоны не менее 6 кв.м., располагающейся в помещении площадью 20 – 24 кв.м. Монитор должен быть расположен не ближе 60 – 70 см. от лица; если в комнате установлено несколько компьютеров, расстояние между ними должно быть не менее 2 м. Каждые два часа следует делать перерыв 15 – 20 минут, во время которого проводится проветривание помещения. Во-вторых, следить за рационом питания, если антиоксидантов, витаминов и микроэлементов с едой поступает недостаточно, то принимать витаминно-минеральные комплексы. В третьих, использовать новые модели мониторов, оказывающих минимальное электростатическое влияние на организм.