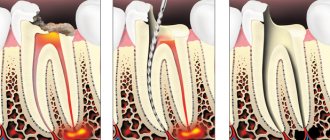
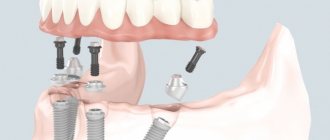
Хронический панкреатит – это воспаление поджелудочной железы, протекающее долгосрочно с периодическим обострением. Зачастую данная патология является следствием развития нарушений в оттоке пищеварительной жидкости и других ферментов, которые синтезируются поджелудочной.
Недуг представляет немалую опасность для любого человека, так как способен вызывать даже летальный исход, вследствие этого каждому пациенту с диагнозом «хронический панкреатит» важно ознакомиться с заболеванием более подробно.
Сегодняшняя статья на нашем ресурсе станет отличным подспорьем в этом, ведь в ней рассматривается типовой пример истории данной болезни из дел практикующего гастроэнтеролога. Заинтересовало? Листайте ниже.
История заболевания
Дискомфорт в животе может быть признаком панкреатита.
Со слова пациента – Клаповникова П.С., заболевание появилось у него порядка 7 дней назад. Первые неприятные проявления недуга появились во время приема пищи.
В течение нескольких дней дискомфорт отсутствовал. Но за день и непосредственно в день поступления в поликлинику симптоматика проявилась вновь.
Жизнь больного
Проблем в развитии не имеется. Питался по 4-5 раз в сутки, особых предпочтений в еде не имеет. У профильных специалистов в поликлинике не наблюдался.
Последний раз госпитализировался в 2006 году из-за острого аппендицита. Системы организма функционируют стабильно, хронических недугов нет. Пациент полностью здоров на момент последнего обследования (1 марта 2016 года).
Опыт применения имплантатов с гидроксиапатитовым покрытием для немедленной дентальной имплантации
А.Ю. Дробышев. Московский государственный медико-стоматологический университет. Кафедра госпитальной хирургической стоматологии и челюстно-лицевой хирургии (Зав. кафедрой — профессор В.С.Агапов)
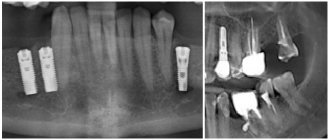
Одномоментное замещение утраченного или удаленного органа и восстановление его функции — это постоянное стремление каждого врача. Дантисты одними из первых применяли реимплантацию собственных зубов и трансплантацию их от другого человека и животных. С возникновением и развитием дентальной имплантологии эта задача, казалось бы, стала простой, однако, и по сей день, многие практикующие врачи относятся с осторожностью к идее установки имплантата в лунку удаленного зуба. Как правило, постановка имплантатов производится через 3-6 месяцев после удаления зубов. Накопленный нами в настоящее время клинический опыт и результаты экспериментальных исследований позволяют считать немедленную имплантацию эффективным методом. Особенностью немедленной имплантации является более выраженная воспалительная реакция в раннем послеоперационном периоде, по сравнению с отсроченной имплантацией. Несомненными преимуществами являются: возможность сохранения параметров альвеолярного отростка, межальвеолярной высоты; сокращение сроков от момента удаления зубов до протезирования и ношение временной несъемной протезной конструкции, что упрощает получение согласия пациента на удаление зуба и имплантацию. Облегчается планирование операции, заключающееся в изменении диаметра корня в придесневой области и его длины. Важным фактором является возможность установки имплантатов точно по оси зуба, что создает оптимальное распределение нагрузки на имплантат. Достигается хороший эстетический результат — сохраняется сосочковый десневой контур. Одной из проблем, с которыми сталкиваются практикующие врачи — это технические трудности, заключающиеся в отсутствии в большинстве отечественных систем имплантатов большого диаметра — 5 и 6 мм. Врач, проводящий имплантацию, должен владеть навыками работы с костно-замещающими препаратами, мембранами, знать основы направленной регенерации ткани, так как зачастую, после установки имплантата, хирург сталкивается с проблемой закрытия различных костных и слизистых дефектов. Местными противопоказаниями к проведению немедленной имплантации мы считаем наличие острого или хронического воспалительного процесса или опухоли в операционной области. При этом учитываются общие противопоказания для имплантации. В целях достижения успеха необходимо соблюдать следующие принципы: — необходимо наличие имплантатов диаметром 4, 5 и 6 мм; — оптимальной является корневидная и грибовидная форма имплантата; — длина имплантата должна быть длиннее корня удаленного зуба; — имплантат должен иметь первичную стабильность, что достигается межкортикальной фиксацией и расположением имплантата в свежеобработанной кости; — лунка после удаления зуба должна быть санирована, пустоты заполнены костнозамещающим материалом. Немедленная дентальная имплантация проводилась у 48 пациентов с диагнозом хронический периодонтит, которым было установлено 87 дентальных имплантатов с плазменным напылением гидроксиапатита , «Конмет», «Steri oss». Среди пациентов было 37 женщин и 11 мужчин, от 20 до 48 лет. 47 имплантатов было установлено после удаления однокорневых зубов, 40 имплантатов — после удаления много корневых зубов. Если операция планировалась заранее, то за 4-5 часов до операции больной начинал прием антибиотика широкого спектра действия (мы применяли антибиотики — аугментин, амоксиклав 375 мгм три раза в сутки). Пациенту перед операцией проводилась премедикация. Под местной анестезией ультракаином аккуратно удаляли зуб или корни зуба так, чтобы не повредить стенки альволы, после тщательного кюретажа, лунку обследовали на наличие дефекта костной стенки. Лунку корня в который не вводили имплантат и костные дефекты лунки заполняли Колаполом КП-3. Затем, стараясь сохранить направление по оси зуба, проводили формирование ложа имплантата фрезой соответствующего диаметра, заходя за стенки альвеолы, чтобы имплантат фиксировали в свежеобработанной кости. Нарезали резьбу и вводили имплантат соответствующего диаметра. В начале своей работы перед удалением зуба и установкой имплантата всегда отслаивали трапециевидный лоскут с вестибулярной стороны для того, чтобы ушить слизистую оболочку над имплантатом, но это нарушает профиль десневого края, ухудшает эстетику. В последствии, это делали только при значительном дефекте наружной стенки, когда укладывали в область дефекта деминерализированную кость или гидроксиапатит, накрывали резорбируемой мембраной У пяти пациентов, при удалении зубов фронтального отдела верхней челюсти, мы не формировали вестибулярный лоскут, а ушивали слизистую оболочку вокруг высокой заглушки имплантата или формирователя десны и, если необходимо, укладывали пародонтологическую повязку. При этом сохраняется высота и форма альвеолярного гребня. В послеоперационном периоде больной продолжал принимать антибиотик, антигистаминный препарат, при необходимости — обезболивающие средства. Назначались полоскания антисептическими растворами. При немедленной имплантации, после удаления передних зубов, у 20 пациентов сразу устанавливали супраструктуру, снимали слепок, изготавливали временную коронку в день операции. Временную коронку, обязательно, выводили из прикуса. Через 3-6 месяцев фиксировали постоянную коронку. Изготовление временной коронки в день установки имплантата возможно при его хорошей первичной стабилизации. Это достигается ввинчиванием имплантата с усилием 35 Н/см, специальным ключем-трещеткой. Анализ рентгенологических и клинических данных больных после немедленной установки дентальных имплантатов у больных с диагнозом хронический периодонтит, дает основание утверждать, что этот метод является эффективным. Результаты прослежены до четырех лет. Атрофия костной ткани в области шейки имплантатов не превышала 0,1 — 0,2 мм в год. Слизистая оболочка в области имплантатов была нормальной окраски, глубина десневого кармана не превышала 1 — 1,5 мм. У больных, которым в день операции устанавливалась временная коронка, выведенная из прикуса, отдаленные данные не отличались от выше перечисленных. Поэтому можно рекомендовать изготовление временной коронки сразу после установки имплантата при включенных дефектах, в области фронтальных зубов верхней челюсти.
История болезни №1
Пациент, 37 лет, № истории болезни 28545, обратился в клинику с жалобами на разрушение коронки 36. Пациент изъявил желание возместить дефект зубного ряда коронкой на имплантате и нежеланием изготавливать мостовидный протез с опорой на 35 и 37. Из перенесенных заболеваний: детские инфекции, грипп и ОРВИ. Аллергические реакции отрицает. Местный статус:
В области 36 определяются разрушенные корни, 37 и 35 — интактные. На рентгенограмме определяются корни 36, расширение периодонтальной щели в области медиального и дистального корней.
Диагноз:
Хронический фиброзный периодонтит 36. После обсуждения плана лечения с пациентом, решено удалить корни 36, установить дентальный имплантат и возместить дефект металлокерамической коронкой. Под премедикацией и местной анестезией ультракаином произведено удаление корней 36, после тщательного кюретажа в область дистального корня введен имплантат диаметром 4 мм, диаметр шейки 6 мм, длиной 13 мм, лунка медиального корня заполнена порошком гидроксиапатита. Лунка и имплантат прикрыты тонкой мембраной Пародонкол. Швы викрилом. Течение без особенностей. Швы сняты на 14 сутки. Послеоперационное течение без осложнений. Через три месяца имплантат открыт. Установлен абатмен, изготовлена металлокерамическая коронка. Больной наблюдается в течение 4-х лет. Изменений костной ткани в области имплантата не наблюдается. Отмечается незначительная резорбция кости в области конусовидной части имплантата 0,5 мм, по данным рентгенографии.
Больная Ш., 38 лет, № истории болезни 39016, была направлена в клинику терапевтом-стоматологом с диагнозом хронический гранулирующий периодонтит 24 зуба. История болезни №2
Жалобы на незначительные боли, периодически возникающие в области 24, разрушение коронковой части зуба. Анамнез заболевания:
24 зуб неоднократно лечили, пломбировали каналы, закрывали временной и постоянной пломбами. Около двух месяцев назад разрушилась коронка 24. Пациентка обратилась к врачу терапевту-стоматологу. Пройти каналы 24 не удалось, направили в хирургическое отделение для удаления 24. Перенесенные и сопутствующие заболевания: детские инфекции, ОРВИ, грипп. При рентгенологическом обследовании определяется участок разряжения округлой формы в области верхушек корней 24. Определяется перфорация щечного корня в верхней трети. После обследования и обсуждения ситуации с больной решено провести удаление 24 зуба и немедленную дентальную имплантацию. Под премедикацией и местной анестезией произведено удаление 24, с предосторожностями, не травмируя кортикальные пластинки лунки зуба. После удаления произведен тщательный кюретаж. Лунка промыта 0,02% раствором хлоргексидина. Фрезой диаметром 4 мм и 5 мм проведено расширение трепанационного отверстия в области лунки щечного корня. Введен имплантат длиной 13 мм, диаметром 5 мм, корневидной формы, с напылением гидроксиапатита. Учитывая, что диаметр шейки имплантата меньше диаметра лунки вокруг имплантата и в лунку небного корня введена смесь из гидроксиапатита порошка и костных опилок . Имплантат и лунка покрыты мембраной Пародонкол. Мобилизован лоскут с вестибулярной поверхности альвеолярного отростка. Лоскут ушит викрилом. После операции назначен антибиотик — амоксиклав 350 по 1 таб ґ 3 раза в день, тавегил 0,05 по 1 т. 3 раза в день и ketanov по 1 т.ґ 2 раза в день. Швы сняты на 10-е сутки. Через три месяца произведено раскрытие имплантата. Установка вместо формирователя десны абатмена и фиксация временной коронки. Через три месяца после установки абатмена изготовлена металлокерамическая коронка. Отдаленные результаты прослежены до трех лет. При рентгенологическом обследовании изменений в окружающей имплантат кости не выявлено. Рентгенологически определяемая атрофия кости в области шейки имплантата 0,2 -0,3 мм, через три года.
Состояние больного на данный момент
Дискомфорт в животе при осмотре у гастроэнтеролога поможет поставить диагноз.
Категория состояния: легкая тяжесть. Сознание: стабильно ясное. Телосложение: правильное, гиперстеник. Деятельность пациента: активная. Параметры: рост – 186 см, вес – 97 кг, температура тела – 36.6 градусов по Цельсию. Липидные, эпитеальные и мышечные ткани, а также костные структуры развиты умеренно, удовлетворительно. Проблем с какими-либо узлами организмом, за исключением с ЖКТ, не имеется.
Осмотр базовых узлов организма
Органы дыхания: анатомия нормальная, ярко выраженных нарушений не имеется, расположение и структура симметричны, дыхание пациент осуществляет через нос и рот, тип дыхания смешанный, частотность дыхательной функции порядка 22 вдохов/выдохов в минуту.
Эпителий: проблем не имеется, развит нормально, состояние хорошее. Мышцы и скелет: патологий нет, развиты удовлетворительно. Сердечно-сосудистая система: патологий при базовом осмотре выявлено не было. Иные узлы организма: патологий не выявлено.
Стоматологическое лечение — это наиболее массовый вид специализированной медицинской помощи, к которому обращаются пациенты всех возрастных категорий. В промышленно развитых странах в 2000 г. около 20% населения было старше 60 лет. Согласно демографическим наблюдениям, доля пожилых людей среди населения будет расти и дальше. 30% всех пациентов на стоматологическом приеме относятся к группе анестезиологического риска, т. е. имеют сопутствующие заболевания [1]. Также отмечено, что 74% пациентов пожилого возраста имеют не менее четырех сопутствующих заболеваний, 38% — до шести, а 13% — восемь и более [2]. Кроме того, многие пациенты порой недостаточно осведомлены о наличии у них общесоматических заболеваний, что осложняет оценку степени риска при проведении стоматологического вмешательства.
Необходимость проведения стоматологического лечения не исключает наличия у пациента патологии со стороны сердечно-сосудистой, бронхолегочной, нервной, эндокринной, иммунной систем; тяжелые поражения печени, почек, а также пожилой и старческий возраст, когда происходит снижение компенсаторных возможностей, что может привести к развитию осложнений.
Сбор анамнестических данных для выявления сопутствующей общесоматической патологии
Перед оказанием стоматологической помощи в амбулаторных условиях необходимо собрать анамнез, который обычно проводится в двух формах — анкетирование и опрос. Анкетирование удобно проводить на доврачебном этапе, но следует отметить, что единой стандартной формы анкет для сбора анамнеза на сегодняшний день не разработано.
В анкетах, используемых в пределах РФ, пациенту предлагается указать на наличие заболеваний (приложение № 1)
, но пациент может и не знать о том, что он болен. Учитывая этот факт, коллеги из США считают целесообразным в анкетах задавать пациенту вопросы о наличии у него наиболее распространенных симптомов заболеваний
(приложение № 2)
. Конечно, использование таких анкет из-за большого количества вопросов значительно увеличивает время сбора анамнеза, но позволяет выявить у пациента сопутствующие заболевания, даже если больной не знал об их наличии [3].
Данные, полученные в ходе анкетирования, должны быть тщательно проанализированы врачом для проведения опроса, во время которого должны быть заданы дополнительные вопросы, согласно тем заболеваниям, которые указал пациент. Следует отметить, что именно на этапе опроса происходит установление контакта «врач-пациент».
Тщательный сбор анамнеза позволяет выявить сопутствующую патологию у пациента, составить план лечения, обосновать выбор средств и способа обезболивания, что позволит избежать развития неотложных состояний на стоматологическом приеме.
Контентный анализ применяемой пациентом лекарственной терапии
Большое количество сопутствующих заболеваний влечет за собой прием не меньшего количества лекарственных препаратов — полипрагмазию. В современной клинической практике широко используются различные комбинации лекарственных средств и необоснованное одновременное назначение более 5 препаратов для лечения одного заболевания — одна из проблем современной медицины. Полипрагмазия часто является причиной неблагоприятного взаимодействия лекарственных средств. При приеме 8 препаратов осложнения медикаментозной терапии встречаются у 10% больных, а при приеме 16 — у 40% пациентов [4]. Анализ случаев полипрагмазии в стационарах Москвы показал, что она встречается в 25% случаев лечения [5].
Все используемые пациентом фармакологические препараты должны быть внесены в историю болезни. Выбор методов седации и местного обезболивания определяется на основании анализа их взаимодействия с теми лекарственными препаратами, которые принимает пациент при лечении сопутствующих заболеваний, причем врача-стоматолога должен интересовать весь перечень лекарственных препаратов, которые в данный момент принимает пациент.
Тщательный сбор анамнеза и анализ возможного негативного взаимодействия лекарственных препаратов со средствами обезболивания позволит избежать тяжелых общесоматических осложнений во время стоматологического приема. Но стоит помнить, что пациент не всегда указывает на наличие у него ранее диагностированных заболеваний.
При использовании местноанестезирующего раствора с вазоконстриктором (чаще всего эпинефрина) у пациента, принимающего бета-блокаторы, возможен подъем артериального давления (АД) из-за снижения гипотензивного эффекта.
Cимпатомиметики ослабляют эффект альфа- и бета-адреноблокаторов (карведилол, опоксифеноксиметил, метилоксадиазол). Препараты из группы диуретиков ослабляют действие вазоконстриктора, что может привести к уменьшению эффективности и длительности действия местного анестетика. При одновременном применении 1,4-дигидропиридинов (нифедипин, нитрендипин, никардипин и т. д.) с симпатомиметиками возможно уменьшение антигипертензивного действия вследствие задержки натрия. При использовании эпинефрина одновременно с кардиотоническими средствами (допамином, фенилэфрином) возрастает риск аритмий. Необходимо учитывать прием антиаритмических препаратов (дигоксин), так как адреномиметики также увеличивают вероятность аритмии [6].
Прием различных нейролептиков, транквилизаторов, снотворных и анксиолитиков пациентом предполагает осторожный выбор методов и средств для местной анестезии. Так, дроперидол и гидроксизин снижают прессорное действие эпинефрина, хлорпромазин усиливает действие местных анестетиков. Флупентиксол при одновременном использовании с эпинефрином может вызвать резкое падение АД [7].
У большинства антикоагулянтных лекарственных средств не описано их взаимодействие с вазоконстрикторами, но при сочетанном применении варфарина с лидокаином увеличивается риск кровотечения [8].
Если пациент принимает антикоагулянты, то эффект оценивают с помощью международного нормализованного отношения (МНО). Если значение МНО меньше или равно 2,0, то стоматологическое лечение возможно, но если значение МНО больше 3,0 — необходима консультация с лечащим врачом о возможности снижения дозы антикоагулянтов для достижения значений менее 3,0. Если лечащий врач делает заключение о том, что изменения в приеме антикоагулянтов невозможны в остром периоде ишемического инсульта, то лечение проводится без снижения дозы, так как риски, связанные с возможностью повторных инсультов, значительно выше, чем риски, связанные с кровотечениями [9].
В зависимости от результатов контентного анализа определяется выбор препаратов для седации и местного обезболивания, который позволит избежать неотложных состояний в условиях амбулаторного стоматологического приема.
Определение функционального состояния пациента перед стоматологическим вмешательством
Вне зависимости от наличия или отсутствия сопутствующей патологии всем пациентам необходима оценка функционального состояния в день приема у стоматолога, которая включает экспресс-оценку АД и определение частоты сердечных сокращений (ЧСС).
Методика определения АД
Для того, чтобы определить показатели АД и ЧСС самым простым и доступным аускультативным методом по Короткову Н.С., стоматологу потребуется не более 5 мин. Допускается применение автоматизированных (аускультативных или осциллометрических) приборов, но только в тех случаях, когда их точность в клинической практике подтверждена в специальных исследованиях [10]. В современных клиниках подобные аппараты устанавливаются в смотровом кабинете или при входе в клинику. Полученные результаты можно внести в историю болезни. Пациентам, показатели АД которых превышают норму, плановое стоматологическое лечение рекомендовано отложить, а неотложную стоматологическую помощь рекомендовано оказывать после коррекции АД [6, 11].
Исследование по выявлению частоты встречаемости пациентов с артериальной гипертензией на амбулаторном стоматологическом приеме, включавшее 1590 пациентов в возрасте от 18 до 85 лет (730 мужчин и 860 женщин), показало, что на хирургическом стоматологическом приеме систолическое артериальное давление (САД) ≥140 мм рт.ст. и диастолическое артериальное давление (ДАД) ≥90 мм рт.ст. встречаются у 75% пациентов (рис. 1) [12]. На терапевтическом приеме перед оказанием плановой стоматологической помощи показатели САД≥140 мм рт.ст. и ДАД ≥90 мм рт.ст. отмечены у 34,6% пациентов, а перед неотложным стоматологическим вмешательством у 65,9% пациентов было зарегистрировано повышение показателей А.Д. На ортопедическом стоматологическом приеме повышение показателей АД было выявлено у 29,5% пациентов.
Рис. 1. Процент пациентов с показателями САД≥140 мм рт.ст. и ДАД ≥90 мм рт.ст. при оказании различных видов амбулаторной стоматологической помощи.
Определение ЧСС
Определение ЧСС проводят по оценке пульсации на лучевой артерии левой руки кончиками II, III и IV пальцев, охватывая правой рукой руку пациента в области лучезапястного сустава. После обнаружения пульсирующей лучевой артерии определяют свойства артериального пульса: частоту ударов в минуту, ритмичность, напряжение, наполнение, величину. Частота пульса меньше чем 60 ударов в минуту расценивается как брадикардия, а частота от 80 до 120 ударов в минуту — как тахикардия.
Для пациентов, страдающих сахарным диабетом, в протокол оценки их физикального состояния в амбулаторных условиях входит определение уровня глюкозы и гликированного гемоглобина в крови с помощью различных приборов, которые могут быть как в клинике, так и с собой у пациента.
Если пациент принимает антикоагулянты, то перед хирургическим стоматологическим вмешательством рекомендуется также в условиях амбулаторного стоматологического приема определять показатели МНО с помощью специальных приборов.
Таким образом, с целью профилактики неотложных состояний перед стоматологическим приемом обязательным условием является определение функционального состояния пациента.
Контроль гемодинамических показателей
Во время проведения стоматологических вмешательств у пациентов с сопутствующей патологией рекомендуется проведение мониторинга гемодинамических показателей. C этой целью мы используем для регистрации ЧСС пульсоксиметр, для измерения АД тонометр (рис. 2), а при наличии в клинике — отдельный монитор с регистрацией всех гемодинамических показателей, предназначенный для проведения анестезиологического пособия (рис. 3).
Рис. 2. Измерение артериального давления механическим тонометром.
Рис. 3. Мониторинг гемодинамических показателей при оказании стоматологической помощи в амбулаторных условиях.
Классификация анестезиологического риска ASA
При лечении пациентов с общесоматической патологией у стоматолога не возникает трудностей при использовании различных современных технологий, но возникают вопросы безопасности оказания амбулаторной помощи.
У пациентов с фактором риска в анамнезе врач-стоматолог определяет необходимость консультации с лечащим врачом (терапевтом, иммунологом и т. д.) и его дальнейшего обследования. На основании полученных данных от специалистов врач-стоматолог решает вопрос о месте оказания стоматологической помощи (в условиях многопрофильного или специализированного стационара или в условиях амбулаторного стоматологического учреждения), опираясь на международную классификацию анестезиологического риска ASA, в которой выделяют 5 классов физического состояния пациентов. Эта классификация адаптирована к стоматологическому приему профессором С.Ф. Маламедом и широко используется в мировой практике [13].
В амбулаторных условиях возможен прием пациентов I и II классов. Прием пациентов III класса в амбулаторных условиях может быть осуществлен лишь по разрешению лечащего врача и/или после консультации с анестезиологом. Если помощь оказывается в амбулаторных условиях, то необходимо присутствие анестезиолога [12].
Профильный осмотр гастроэнтеролога
Хронический панкреатит можно исследовать при помощи УЗИ.
Структура и анатомия ребер, ЖКТ и близ лежащих органов не нарушена. Живот слегка увеличен в размерах из-за наличия асцитической жидкости, появление которой вызвано приступом недуга.
Форма живота «лягушачья». Симметрия есть, полная. Грыжи, язвы и подобные образования отсутствуют. Зубы у пациента есть, свои.
ИСТОРИИ БОЛЕЗНИ БОЛЬНЫХ, КОТОРЫМ ПОКАЗАНО УДАЛЕНИЕ ЗУБА И ДРУГИЕ ХИРУРГИЧЕСКИЕ
ИСТОРИИ БОЛЕЗНИ БОЛЬНЫХ, КОТОРЫМ ПОКАЗАНО УДАЛЕНИЕ ЗУБА И ДРУГИЕ ХИРУРГИЧЕСКИЕ
МАНИПУЛЯЦИИ В ЧЕЛЮСТНО-ЛИЦЕВОЙ ОБЛАСТИ
Часть 1. Поликлиническое
Обслуживание
Пример № 1. Обострение хронического
Периодонтита
Вариант записи местных изменений:
Жалобы на боль в области верхней челюсти слева и при накусывании на 27.
История заболевания. 27 ранее лечен по поводу хронического пульпита, периодически беспокоил. Два дня назад 27 заболел вновь, появилась болезненность в области верхней челюсти слева, боль при накусывании на 27 нарастала. В анамнезе — грипп, аппендицит.
Местные изменения. При внешнем осмотре изменений не определяется. Поднижнечелюстные лимфатические узлы слегка увеличены слева, безболезненны при пальпации. Рот открывается свободно. В полости рта: 27 под пломбой, в цвете изменен, перкуссия болезненна. На десне с вестибулярной стороны в области проекции верхушек корней 27 определяется небольшой отек слизистой оболочки, пальпация этой области слегка болезненная.
На рентгенограмме: небный корень у 27 запломбирован до уровня физиологического верхушечного отверстия, щечные корни — на 1/2 их длины. У верхушки переднего щечного корня имеется разрежение костной ткани с нечеткими контурами.
Зубная формула: (указать).
Диагноз: «Обострение хронического периодонтита 27».
Варианты записи произведенных манипуляций
при обострении хронического периодонтита:
A) Под туберальной и небной анестезиями 2% раствором лидокаина — 5 мл (или указать другой анестетик) с 0,1% раствором адреналина гидрохлорида — 2 капли (или без него) произведено удаление 27, выполнен кюретаж лунки, края лунки сжаты, лунка заполнилась сгустком крови.
Б) Под инфильтрационной и небной анестезиями (анестетики, см. запись выше, указать наличие вазоконстриктора — адреналин, либо его отсутствие) произведено удаление 27, кюретаж лунки, края лунки сжаты, лунка заполнилась сгустком крови.
В случаях выполнения манипуляций на других зубах, например 24 и 22:
B) Под инфильтрационной и небной анестезиями (анестетики, см. запись выше, указать наличие адреналина) произведено удаление 24. Кюретаж лунки, края лунки сжаты, лунка заполнилась сгустком крови.
Г) Под инфраорбитальной и небной анестезиями (анестетики см. выше, указать наличие адреналина), произведено удаление 24. Кюретаж лунки, края лунки сжаты, лунка заполнилась сгустком крови. Д) Под инфильтрационной и резцовой анестезиями (анестетики см. выше, указать наличие адреналина), произведено удаление 22. Кюретаж лунки, края лунки сжаты, лунка заполнилась сгустком крови. Е) Под инфраорбитальной и резцовой анестезиями (анестетики см. выше, указать наличие адреналина), произведено удаление 22. Кюретаж лунки, края лунки сжаты, лунка заполнилась сгустком крови.
Пример № 2. Острый гнойный периодонтит
Вариант записи местных изменений:
Жалобы на острую боль в области 34, отдающую в ухо, боль при накусывании на 34, ощущение «выросшего» зуба. Общее состояние удовлетворительное, перенесенные заболевания: пневмония, детские инфекции.
История заболевания. Около года назад впервые появилась боль в 34, особенно ночью. Больной к врачу не обращался; постепенно боль стихла. Сутки назад 34 вновь заболел, больной обратился к врачу.
Местные изменения. При внешнем осмотре изменений не обнаружено. Подподбородочные лимфатические узлы незначительно увеличены, при пальпации подвижные и безболезненные. Рот открывается свободно. В полости рта: 34 — имеется глубокая кариозная полость, сообщающаяся с полостью зуба, 34 незначительно подвижен, перкуссия болезненная. Слизистая оболочка десны в области 34 слегка гиперемирована, отечна. При проведении ЭОД зуб на токи свыше 100 мка не реагирует.
На рентгенограмме 34: изменений в периапикальных тканях нет.
Зубная формула: (указать).
Диагноз: «Острый гнойный периодонтит 34».
Варианты записи произведенных манипуляций
при остром гнойном периодонтите:
А) Под мандибулярной и инфильтрационной анестезиями (анестетики см. выше, указать наличие адреналина), произведено удаление 34, кюретаж лунки, края лунки сжаты, лунка заполнилась сгустком крови. Б) Под торусальной анестезией (анестетики см. выше, указать наличие адреналина) произведено удаление 34. Кюретаж лунки, края лунки сжаты, лунка заполнилась сгустком крови.
В случаях выполнения манипуляций на других зубах, например 31 и 12:
В) Под двусторонней манднбулярной анестезией (анестетики см. выше, указать использование адреналина), произведено удаление 31. Кюретаж лунки, края лунки сжаты, лунка заполнилась сгустком крови.
Г) Под инфильтрационной и резцовой анестезиями (анестетики см. выше, указать наличие адреналина) удален 12. Кюретаж лунки, края лунки сжаты, лунка заполнилась сгустком крови.
Пример № 3. Острый гнойный периостит
Верхней челюсти
Вариант записи местных изменений:
Жалобы на припухлость щеки справа, боль в этой области, повышение температуры тела до 38°С. Перенесенные и сопутствующие заболевания: язвенная болезнь 12- перстной кишки, колит.
История заболевания. Пять дней назад появилась боль в 14, через два дня появилась припухлость в области десны у этого зуба, а затем — в щечной области. Больной к врачу не обратился, прикладывал к щеке грелку, делал теплые внутриротовые содовые полоскания, принимал анальгин, однако боль нарастала, припухлость увеличивалась, и больной обратился к врачу.
Местные изменения. При внешнем осмотре определяется нарушение конфигурации лица за счет припухлости в щечной и подглазничной областях справа. Кожа над ней в цвете не изменена, безболезненно собирается в складку. Поднижнечелюстные лимфатические узлы справа увеличены, слегка уплотнены, слабоболезненные при пальпации. Рот открывается свободно. В полости рта: 14 — коронка разрушена, перкуссия умеренно болезненная, подвижность П степени. Из-под десневого края 14 выделяется гной. Переходная складка в области 13,15,14, значительно выбухает, при пальпации болезненная, определяется положительный симптом флюктуации.
Зубная формула: (указать).
Диагноз: «острый гнойный периостит верхней челюсти справа в области 15,14,13».
Пример № 4. Острый гнойный периостит
Нижней челюсти
Вариант записи местных изменений:
Жалобы на припухлость в области нижней губы и подбородка, резкую боль в переднем отделе нижней челюсти и боль при накусывании в области 32, общую слабость, отсутствие аппетита, повышение температуры тела
до 37,6°С.
История заболевания. После переохлаждения, неделю тому назад появилась самопроизвольная боль в области 32, который ранее был лечен, боль при накусывании на зуб. На третий день от начала заболевания боль в зубе несколько уменьшилась, но появилась припухлость мягких тканей в области нижней губы, которая постепенно увеличивалась. Лечение больной не проводил. В поликлинику обратился на 4-й день заболевания.
Перенесенные и сопутствующие заболевания: грипп, ангина, непереносимость пенициллина.
Местные изменения. При внешнем осмотре определяется припухлость мягких тканей в области нижней губы и подбородка слева, мягкие ткани его в цвете не изменены, собираются в складку свободно. Подподбородочные лимфатические узлы слегка увеличены, слабоболезненные при пальпации. Открывание рта не затруднено. В полости рта: переходная складка в области 31,32,33 сглажена, слизистая оболочка ее отечна и гиперемирована. При пальпации определяется болезненный инфильтрат в этой области и положительный симптом флюктуации. Коронка 32 частично разрушена, перкуссия слабоболезненная, отмечается подвижность I степени. Перкуссия 31 и 33 безболезненная.
Зубная формула: (указать).
Диагноз: «Острый гнойный периостит нижней челюсти в области подбородка слева».
Вариант записи хирургического вмешательства по поводу острого гнойного периостита челюстей:
Под мандибулярной (торусальной, инфильтрационной) анестезией (анестетик см. выше, указать наличие адреналина) произведен разрез по переходной складке в области (указать формулу зубов) длиной 2 см (3 см) до кости. Получен гной. Рана дренирована резиновой полоской. Назначено (указать медикаментозные средства, выписанные больному, их дозировку).
Больной нетрудоспособен с_______________ по____________________ , выдан больничный лист №_________________________ . Явка_______________________________________________ (указать число) на
перевязку.
Вариант записи дневника перевязки больного после внутриротового разреза по поводу острого гнойного периостита челюсти:
Состояние больного удовлетворительное (или средней тяжести). Отмечает улучшение (или ухудшение, или изменений нет). Боль в области челюсти уменьшилась (или усилилась, остается такой же).
При осмотре: припухлость мягких тканей в области подбородка (щеки) уменьшилась, рот открывает свободно, в полости рта: из раны выделяется небольшое количество гноя. Рана промыта 3% раствором перекиси водорода (или раствором фурацилина в разведении 1: 5000). В рану введена резиновая полоска (или: рана дренирована резиновой полоской). Наложена вазелиновая повязка на область щеки (подбородка). Назначена УВЧ-терапия на область подбородка (или верхней челюсти) № 7 по 10 мин.
Пример № 5. Небный абсцесс
Варианты записи местных изменений:
Жалобы на боль в области твердого неба слева пульсирующего характера и наличие припухлости на твердом небе. Боль усиливается при прикосновении к припухлости языком.
История заболевания. Три дня назад появилась самостоятельная боль в ранее леченом 24, боль при накусывании на этот зуб и ощущение «выросшего зуба». Затем боли в зубе уменьшились, но появилась болезненная припухлость на твердом небе, которая постепенно увеличивалась в размерах.
Перенесенные и сопутствующие заболевания: гипертоническая болезнь П ст., кардиосклероз.
Местные изменения. При внешнем осмотре — конфигурация лица не изменена. При пальпации определяется увеличение поднижнечелюстных лимфатических узлов слева, которые безболезненны. Открывание рта свободно. В полости рта: на твердом небе слева соответственно 23,24 имеется овальной формы выбухание с довольно четкими границами, слизистая оболочка над ним резко гиперемирована и отечна. В центре выбухания при пальпации определяется положительный симптом флюктуации. Коронка 24 частично разрушена, имеется глубокая кариозная полость. Перкуссия 24 болезненная. На рентгенограмме 24 отмечается кистогранулема в области 24.
Зубная формула: (указать).
Диагноз: «Острый гнойный периостит верхней челюсти с небной стороны слева (небный абсцесс)».
Вариант записи произведенных манипуляций при
небном абсцессе:
Под небной и резцовой анестезиями (указать анестетик) произведено вскрытие абсцесса твердого неба с иссечением мягких тканей в виде лоскута слизистой оболочки треугольной формы до кости в пределах всего инфильтрата, получен гной.
Рана дренирована резиновой полоской. Назначена медикаментозная терапия (указать какая).
Больной нетрудоспособен с______________________________________ по_____________________________________________________________________ , выдан больничный лист №_________________________________________________ . Явка___________________________________________________________________ (указать
число) на перевязку.
Вариант записи ведения дневника при небном
абсцессе:
Состояние удовлетворительное. Отмечает уменьшение боли в области послеоперационной раны. Температура тела в пределах 37,3°С. Рот открывает свободно. В полости рта: после удаления дренажа из раны выделение гноя не обнаружено. Рана промыта 3% раствором перекиси водорода. Ранее назначенное медикаментозное лечение продолжать.
Явка_________________ (указать число) на перевязку.
Пример № 6. Острый гнойный одонтогенный
Остеомиелит нижней челюсти
Вариант записи местных изменений:
Жалобы на стреляющие, сверлящие боли в области всей половины нижней челюсти справа, общую слабость, повышение температуры тела до 39°С, ознобы, потливость, неприятный запах изо рта.
Перенесенные и сопутствующие заболевания: практически здоров.
История заболевания. Пять дней назад появились боли в ранее леченом 46, боль при накусывании на этот и рядом стоящие зубы, припухлость десны и щеки справа. Ночью был озноб, утром обратился к врачу. Зуб был удален, однако улучшения не наступило. Нарастала боль в челюсти и общая слабость, появилось онемение кожи нижней губы справа, неприятный запах изо рта. Припухлость мягких тканей увеличилась, повысилась температура тела.
Местные изменения. При внешнем осмотре определяется значительная припухлость в поднижнечелюстной и щечной областях справа, кожа над ней гиперемирована, напряжена, в складку не собирается. Пальпация мягких тканей болезненна. Болевая чувствительность кожи нижней губы и подбородка справа снижена. Пальпация основания нижней челюсти справа резко болезненная. В полости рта: слизистая оболочка альвеолярной части нижней челюсти в области 45,46,47 с вестибулярной и язычной сторон отечна и гиперемирована. Перкуссия 45,46,47 резко болезненная, зубы подвижны. Определяется выбухание по переходной складке в области 47,46,45 с вестибулярной стороны, инфильтрация мягких тканей альвеолярной части в области этих зубов с язычной стороны. Из лунки удаленного 46 выделяется гной.
Зубная формула: (указать).
Диагноз: «Острый гнойный одонтогенный остеомиелит нижней челюсти справа, воспалительный инфильтрат в поднижнечелюстной и щечной областях справа».
Вариант записи хирургического вмешательства по поводу острого одонтогенного остеомиелита нижней челюсти:
Под торусальной анестезией (указать анестетик) произведен разрез по переходной складке до кости в области 45,46,47, получен гной. Также произведен разрез до кости в области альвеолярной части с язычной стороны в пределах этих зубов, гной не получен, получена застойная кровь. Раны дренированы резиновыми полосками.
Назначена медикаментозная терапия (указать какая). Больной нетрудоспособен с _____________________________________________________ по________________ _______________________________________________________ выдан больничный лист №_________________________________________________ . Явка_______________________________________________________ (указать число) на
перевязку.
Вариант записи ведения дневника при остром одонтогенном остеомиелите нижней челюсти:
Состояние удовлетворительное. Отмечает уменьшение боли в области нижней челюсти. Температура тела уменьшилась до 37,5°С. Рот открывает свободно. В полости рта: после удаления дренажа из раны получено небольшое количество гноя. Рана промыта 3% раствором перекиси водорода (или другим анестетиком), дренирована резиновой полоской.
Ранее назначенное медикаментозное лечение продолжать.
Явка (указать число) на перевязку
Пример № 7. Одонтогенная кистогранулема
Вариант записи местных изменений:
Жалобы на периодически появляющуюся боль в области 12. Зуб ранее лечен с пломбированием канала. Считает себя практически здоровым.
Местные изменения. При внешнем осмотре — конфигурация лица не нарушена. Поднижнечелюстные лимфатические узлы не пальпируются. Рот открывает свободно. В полости рта: слизистая оболочка бледно-розового цвета, хорошо увлажнена. При осмотре и пальпации альвеолярного отростка верхней челюсти с вестибулярной стороны определяется незначительное выбухание тканей в области проекции верхушки 12. Перкуссия 12 безболезненная, зуб изменен в цвете, имеется пломба.
На рентгенограмме в области верхушки 12 имеется разрежение костной ткани округлой формы с четкими контурами, диаметром 0,6 см. Канал 12 запломбирован цементом на 2/3.
Зубная формула: (указать).
Диагноз: «Кистогранулема в области 12».
Вариант записи операции резекции верхушки корня:
Под инфраорбитальной (или инфильтрационной) и резцовой анестезиями (указать анестетик и раствор адреналина, если таковой применяется) произведен полуовальный (или трапециевидный) разрез мягких тканей альвеолярного отростка до кости на уровне 11,12,13. Сформирован лоскут, основанием обращенный к переходной складке.
Отслоен слизистонадкостничный лоскут в области (указать формулу зубов). Обнаружена узура в компактной пластинке альвеолярного отростка (если таковая имелась), которая расширена бором. Обнажена верхушка корня 12 вместе с гранулемой, произведена резекция верхушки корня 12 с помощью фиссурного бора, которая затем удалена кюретажной ложкой вместе с кистогранулемой. Выступающая часть корня сглажена фрезой до дна костной полости. В рану введен порошок стрептоцида (или другое вещество — указать, какое). Лоскут уложен на место и фиксирован узловыми кетгутовыми швами. На область верхней губы наложена давящая повязка. Назначена медикаментозная терапия (указать какая). Больной нетрудоспособен с по , выдан больничный лист № . Явка
______ (указать число) на перевязку.
Пример № 8. Полуретенция и дистопия зубов
Вариант записи местных изменений:
Жалобы на периодическую боль в области нижней челюсти слева и затрудненное открывание рта. Перенесенные и сопутствующие заболевания: гипертоническая болезнь, непереносимость пенициллина.
История заболевания. Больным себя считает около 1 года. В феврале впервые почувствовал появление болезненной припухлости десны в области 37 и некоторое затруднение при открывании рта. Обратился в районную поликлинику, где проводилось лечение: 5 сеансов УВЧ-терапии на область угла нижней челюсти слева, принимал внутрь сульфадиметоксин по схеме, делал ванночки с питьевой содой. Указанные выше явления стихли, направлен на консультацию в областную поликлинику.
Местные изменения. При внешнем осмотре — конфигурация лица не нарушена, при пальпации определяется увеличенный до 1,5 см в диаметре, безболезненный, подвижный поднижнечелюстной лимфатический узел слева. Открывание рта свободное, безболезненное. В полости рта: слизистая оболочка преддверия рта бледно-розового цвета, достаточно увлажнена. Отмечено, что 38 прорезался двумя дистальными буграми и смещен (наклонен) в сторону 37.
На боковой рентгенограмме нижней челюсти определяется: 38 наклонен в сторону 37, медиальными буграми прилежит к дистальному корню 37.
Зубная формула: (указать).
Диагноз: « Полуретенция и дистопия 38».
Вариант записи операции сложного удаления зуба
мудрости:
Под мандибулярной и инфильтрационной (или торусальной) анестезией (указать вид анестетика) произведен углообразный разрез и отслоен слизисто-надкостничный лоскут в области 37,38. Бором трепанирована компактная пластинка костной ткани альвеолы в области 38 с вестибулярной и ретромолярной сторон. Костная ткань удалена бором с полным выделением коронки 38 и частично — его корня с вестибулярной стороны. Зуб вывихнут элеватором и удален щипцами. Рана промыта 3% раствором перекиси водорода, в нее засыпан порошок белого стрептоцида (или введено другое лекарственное вещество — указать, какое). Лоскут уложен на место, рана ушита узловыми кетгутовыми швами наглухо. В рану по переходной складке в области 37-38 с вестибулярной стороны введена резиновая полоска. Наложена давящая повязка на область угла нижней челюсти слева.
Больной нетрудоспособен с_________________________________________________________________ по_________________________________________________________________ , выдан
больничный лист №_______________________________________________ . Назначена медикаментозная терапия (указать какая). Явка ________________________ (указать
число) на перевязку.
Пример № 9. Перикоронит
Вариант записи местных изменений:
Жалобы на боль в области 37 и 38, боль при глотании, затрудненное открывание рта и прием пищи.
Перенесенные и сопутствующие заболевания: ангина, аллергические реакции отрицает.
История заболевания. Боль и затрудненное открывание рта возникли два дня назад, постепенно нарастают. Прием внутрь анальгетиков улучшения не принес и больной обратился к врачу.
Местные изменения. При внешнем осмотре определяется небольшая припухлость в левой поднижнечелюстной области за счет отека тканей. Кожа над припухлостью в цвете не изменена, в складку собирается хорошо. При пальпации определяются увеличенные (до 2 см в диаметре), уплотненные, болезненные, ограниченно подвижные поднижнечелюстные лимфатические узлы слева. Открывание рта ограничено (2 см между центральными резцами), болезненно. В полости рта: слизистая оболочка в ретромолярной области, передней небной дужки слева и по переходной складке слева в области 37 — отечна, гиперемирована. В области 38 имеется «капюшон» слизистой оболочки, из-под которого выделилась капля гноя, 38 прорезался медиальными буграми. Пальпация тканей в области 38 резко болезненная. Миндалины не увеличены. Ткани в области челюстно-язычного желобка слева свободны. На рентгенограмме нижней челюсти в боковой проекции слева определяется правильное положение 38 в зубном ряду, патологических изменений костной ткани в области 38 не отмечается.
Зубная формула: (указать).
Диагноз: «Перикоронит в области 38».
Вариант записи операции рассечения капюшона:
Под мандибулярной (торусальной) и инфильтрационной анестезиями (указать анестетик) рассечен в ретромолярной области над коронкой 38 и до кости через середину «капюшона». Края образовавшихся мягкотканных лоскутов раздвинуты, получено немного гноя, рана промыта раствором фурацилина в разведении 1: 5000 (или другим антисептиком — указать, каким), в нее введен йодоформный тампон.
Больной нетрудоспособен с_______ по_____________________________ . Выдан больничный лист №________________ . Назначена медикаментозная терапия
(указать какая). Явка________________________________ (указать число) на перевязку.
Вариант записи операции иссечения капюшона:
Под мандибулярной (торусальной) и инфильтрационной анестезиями (указать анестетик) произведено иссечение мягких тканей в области 38, коронка зуба полностью освобождена от слизистой оболочки. Рана в дистальном отделе 38 прикрыта йодоформным тампоном.
Больной нетрудоспособен с ________________________________________________________________________ по__________________________________________________________________________ , выдан
больничный лист №___________________________________ . Назначена медикаментозная
терапия (указать какая). Явка___________________________________________________________________ (указать число) на перевязку.
Вариант записи ведения дневника после иссечения
или рассечения капюшона:
Состояние удовлетворительное. Температура тела 37,5°С. Отмечает боль при открывании рта и глотании. При осмотре снаружи — изменений не отмечается. Поднижнечелюстные лимфатические узлы увеличены, безболезненны. Рот открывает на 1,5 см между резцами. При насильственном разведении челюстей установлено, что йодоформная турунда хорошо фиксирована в области коронки зуба мудрости, мягкие ткани в области зуба гиперемированы, отечны. Турунда туширована 3% настойкой йода. Медикаментозное лечение продолжать, явка______________________________________________________________________ (указать число) на перевязку.
Железы нижней губы
Вариант записи местных изменений:
Жалобы на образование шаровидной формы в области нижней губы справа, которое не болит, но мешает при приеме пищи. Перенесенные и сопутствующие заболевания: грипп, ангина.
История заболевания. Около 3 месяцев назад во время еды пациент прикусил нижнюю губу. Через несколько дней после этого заметил появление небольшого образования в толще нижней губы справа, которое постепенно увеличивается, не болит, но мешает при еде. Обратился к врачу.
Местные изменения. При внешнем осмотре отмечается небольшое изменение конфигурации лица за счет припухлости в области нижней губы справа. Регионарные лимфатические узлы не пальпируются. Открывание рта свободное, безболезненное. В полости рта: слизистая оболочка бледно- розового цвета, достаточно увлажнена. На внутренней поверхности нижней губы справа определяется образование округлой формы диаметром 0,7 см, по окраске отличающееся от окружающей слизистой оболочки. При бимануальной пальпации в толще нижней губы справа определяется округлой формы образование, мягкоэластической консистенции, безболезненное, подвижное.
Зубная формула: (указать).
Диагноз: «Ретенционная киста малой слюнной железы нижней губы».
Вариант записи операции удаления ретенционной
кисты нижней губы:
Под инфильтрационной анестезией (указать анестетик) двумя полуовальными сходящимися разрезами рассечена слизистая оболочка нижней губы справа над образованием. С помощью кровоостанавливающего зажима «Москит», ножниц и скальпеля ретенционная киста выделена из окружающих тканей и удалена, по ходу операции произведен гемостаз. Рана ушита узловыми кетгутовыми швами. Наложена давящая повязка на область нижней губы. Больной нетрудоспособен с________________________________________________________________________ по_________________________________________________________________________ , выдан
больничный лист №________________________________________ . Явка___________
Вариант записи ведения дневника после операции удаления ретенционной кисты:
Состояние удовлетворительное. Жалобы на небольшую боль в области нижней губы. Швы хорошо фиксируют края раны, в этой области отмечается небольшой послеоперационный отек мягких тканей. Область швов обработана 1% настойкой йода. Явка__________________________________________________________________ (указать число) на перевязку.
Пример № 11 .Папиллома языка
Вариант записи местных изменений:
Жалобы на наличие новообразования на кончике языка, мешающее при приеме пищи, иногда кровоточит при его травмировании пищей. Перенесенные и сопутствующие заболевания: практически здоров, аллергические реакции отрицает.
История заболевания. Пациент заметил появление новообразования на кончике языка около 3 месяцев назад, когда был сделан мостовидный протез в области 44-33.
Отмечает постепенный рост новообразования.
Местные изменения. При внешнем осмотре нарушения конфигурации лица не отмечено. Регионарные поднижнечелюстные и подподбородочные лимфатические узлы не пальпируются. Открывание рта свободное, безболезненное. В полости рта: слизистая оболочка бледно-розового цвета, хорошо увлажнена. На кончике языка имеется новообразование размером 0,5 см в диаметре, на узкой ножке. При пальпации — мягкое, безболезненное, подвижное. На слизистой оболочке новообразования имеются бахромчатые выросты, едва заметные при осмотре.
Зубная формула: (указать).
Диагноз: «Папиллома языка».
Вариант записи операции иссечения доброкачественного новообразования языка (папилломы, фибромы и др.):
Под мандибулярной (или инфильтрационной, язычной) анестезией (указать анестетик) двумя полуовальными сходящимися разрезами произведено иссечение новообразования в пределах здоровых тканей до мышечного слоя. Рана ушита узловыми кетгутовыми швами. Больной нетрудоспособен с____ по____________________________________________ , выдан больничный лист
№_____________________ . Явка__________________ (указать число) на перевязку.
Вариант записи ведения дневника после операции удаления новообразования языка:
Состояние удовлетворительное. Жалобы на небольшую боль в области языка. Швы хорошо фиксируют края раны, в этой области отмечается небольшой послеоперационный отек мягких тканей. Область швов обработана 1% настойкой йода. Явка_______________________ (указать число) на перевязку.
Пример № 12.Эпулис
Вариант записи местных изменений:
Жалобы на наличие образования на десне верхней челюсти слева, кровоточащее при чистке зубов и откусывании твердой пищи. Перенесенные заболевания: детские инфекции, грипп, ОРЗ.
История заболевания. Три месяца назад отметил появление образования на десне верхней челюсти слева, постепенно увеличивается, при приеме пищи кровоточит.
Местные изменения. При внешнем осмотре изменений не определяется. Регионарные лимфатические узлы не пальпируются. Открывание рта свободное, безболезненное. В полости рта: слизистая оболочка бледно-розового цвета, умеренно увлажнена. На десне в области 24-25 имеется грибовидное образование на широком основании, покрытое слизистой оболочкой синюшного цвета, размером 0,7 см, безболезненное при пальпации, частично прикрывающее вестибулярную поверхность коронки 24. На рентгенограмме в области 24—25 имеется разряжение костной ткани.
Зубная формула (указать).
Диагноз: Эпулис в области 24-25.
Вариант записи операции удаления эпулиса:
Под инфильтрационной и небной анестезиями (указать анестетик) произведено иссечение образования в пределах здоровых тканей. С помощью бора (фрезы, кюретажной ложки) удалена размягченная костная ткань. Раневая поверхность прикрыта йодоформной турундой, фиксированной кетгутовым швом. Больной нетрудоспособен, выдан больничный
лист №______________ с _________ по______ . Назначена медикаментозная терапия
(указать, какая). Явка на перевязку_____________________________________________________________________ (указать число).
Вариант записи ведения дневника после операции
удаления эпулиса:
Состояние удовлетворительное. Жалобы на небольшую боль в области верхней челюсти. При осмотре отмечается небольшой послеоперационный отек щеки слева. Швы хорошо фиксируют йодоформ ную турунду. Турунда туширована 3% настойкой йода Явка (указать число) на перевязку.
Пример № 13.Дольчатая Фиброма
Вариант записи местных изменений:
Жалобы на невозможность пользования съемным протезом на нижней челюсти в связи с появлением образования в области 42,43,44 и 45. Перенесенные и сопутствующие заболевания: гипертоническая болезнь П ст., ОРВ, хронический гастрит.
История заболевания. Образование появилось спустя один год после протезирования, когда был изготовлен полный съемный протез на нижнюю челюсть. Отмечает постепенный рост образования, в связи с чем не может пользоваться протезом.
Местные изменения. При внешнем осмотре изменений не определяется. Рот открывает свободно. В полости рта — слизистая оболочка бледно-розового цвета, хорошо увлажнена. На нижней челюсти после снятия полного съемного протеза на уровне 42, 43, 44, 45 по переходной складке обнаружено дольчатое образование, на широком основании, безболезненное при пальпации, относительно подвижное, покрытое слегка гиперемированной слизистой оболочкой, мягко-эластической консистенции.
Зубная формула (указать).
Диагноз: Дольчатая фиброма в области 42-45.
Вариант записи операции иссечения дольчатой
фибромы:
Под мандибулярной и инфильтрационной анестезиями (указать анестетик) двумя полуовальными сходящимися разрезами произведено иссечение фибромы. Рана ушита узловыми кетгутовыми швами. Больной нетрудоспособен с________________________________________________________________________ по_________________________________________________________________________ ,
выдан больничный лист № . Назначена медикаментозная терапия (указать, какая). Явка на перевязку (указать число).
Вариант записи ведения дневника после операции
удаления дольчатой фибромы:
Состояние удовлетворительное. Жалобы на небольшую боль в области нижней челюсти. При осмотре определяется небольшой отек мягких тканей нижнего отдела щечной области справа. Рот открывает свободно. Швы хорошо фиксируют края послеоперационной раны, в этой области отмечается небольшой отек мягких тканей. Область швов обработана 1% настойкой йода Явка (указать число) на перевязку.
Пример № 14.Радикулярная киста верхней челюсти
Вариант записи местных изменений:
Жалобы на безболезненную припухлость в области верхней челюсти слева, приподнимающую верхнюю губу. Перенесенные и сопутствующие заболевания: пациент практически здоров.
История заболевания. Ранее периодически болел 22, но больной к врачу не обращался. Припухлость заметил около 2 лет назад. Отмечал постепенное ее увеличение. В настоящее время в связи с косметическим дефектом обратился к стоматологу.
Местные изменения. При внешнем осмотре отмечается небольшая припухлость мягких тканей верхней губы слева. Кожа над припухлостью обычной окраски, хорошо собирается в складку, при пальпации ткани мягкие, безболезненные. Регионарные лимфатические узлы не пальпируются. Открывание рта свободное, безболезненное. Основание нижнего носового хода слева приподнято (герберовский валик). В полости рта: слизистая оболочка бледно-розового цвета, достаточно увлажнена. При осмотре определяется ограниченная припухлость тканей полуовальной формы с вестибулярной стороны альвеолярного отростка верхней челюсти в области 21, 22, 23. Слизистая оболочка над припухлостью бледная с выраженным сосудистым рисунком. При пальпации отмечается, что припухлость податливая, умеренно плотная, безболезненная. В центре ее определяется слабовыраженный симптом «пергаментного хруста». Коронки 21 и 22 конвергированы, 22 изменен в цвете. На рентгенограмме: в области альвеолярного отростка верхней челюсти слева определяется разрежение костной ткани в пределах 21, 22, 23 с ровными и четкими контурами, округлой формы. Участок разрежения костной ткани распространяется на дно носа.
Проведено ЭОД: 22 не реагирует на токи свыше 200 мА.
Зубная формула: (указать).
Диагноз: «Радикулярная киста верхней челюсти в области 21, 22, 23, оттеснившая дно носа».
Вариант записи операции цистэктомни:
Примечание: корни зубов, у которых производится резекция верхушки во время операции, заранее должны быть запломбированы фосфат-цементом.
Под инфраорбитальной и резцовой анестезиями (указать анестетик) произведен полуовальный (или трапециевидный) разрез слизистой оболочки и надкостницы до кости в области 11, 21, 22, 23, 24. Сформирован лоскут, основанием обращенный к переходной складке так, что будущая костная рана стала меньше мягкотканного лоскута. Отслоен слизисто-надкостничный лоскут в области 11,21, 22, 23,24. Обнаружена узура в истонченной вздутой компактной пластинке кости альвеолярного отростка, которая расширена кусачками. Обнаружена и полностью выделена оболочка радикулярной кисты, резецированы верхушки корней (указать каких), которые удалены вместе с оболочкой радикулярной кисты. Фрезой сглажены острые края образовавшейся полости. В рану засыпан стрептоцид (или другое вещество — указать какое), лоскут уложен на место, рана ушита узловыми кетгутовыми швами. Наложена давящая повязка на область верхней губы.
Больной нетрудоспособен с _____ по________________________________ , выдан больничный лист №_______________ . Назначена медикаментозная терапия
(указать). Явка_____________________ (указать число) на перевязку.
Вариант записи операции ци
Обследования
Для постановки точного диагноза назначены следующие виды обследований:
- анализы крови (клиника, биохимия);
- исследование мочи и стула;
- рентгенография брюшной полости без контрастирования;
- УЗИ близь лежащих органов к ЖКТ (печень, желчный пузырь, поджелудочная железа);
- ЭКГ.
Этапы стоматологического обследования
Больной проходит обследование в три этапа.
- выяснение жалоб и анамнеза заболевания;
- исследование при помощи физических методов (осмотр, пальпация, перкуссия, аускультация);
- исследование при помощи специальных методов (лабораторные, рентгенологические).
Окончательный клинический диагноз ставится после выяснения жалоб и других аспектов болезни, сбора дополнительной информации о больном. Все это позволит на следующем этапе провести соответствующее лечение.
Результаты анализов
Анализ крови — очень важная процедура для постановки правильного диагноза.
По итогам проведения обследований были получены следующие результаты:
- клинический анализ крови – показатели в норме;
- биохимический анализ крови – показатели в норме;
- рентгенография брюшной полости – норма, свободные газы отсутствуют;
- УЗИ близь лежащих органов к ЖКТ – печень в состоянии «норма», поджелудочная увеличена умеренно, желчный пузырь в неправильной форме, камней не имеет.
Заключение по итогам проведенных диагностик: диффузные нарушения близь лежащих органов к ЖКТ. Более детально результаты проведенных обследований рассмотрены в приложениях к истории болезни.
e-Stomatology.ru
из истории болезни
Пациент К.Е.Ю.,
1960 г. р., история болезни № 702873 от 28.09.05.
Жалобы:
на западание верхней губы, нарушение пропорций лица, невозможность пережевывать пищу, отсутствие эстетики, имеющийся протез на верхней челюсти не держится, разрушение передних зубов на нижней челюсти.
Анамнез
: Протезировался многократно, но желаемого эстетического эффекта не получал. Последний протез на верхнюю челюсть делал год назад, протез не держится, сейчас — без протезов. Зубы на нижней челюсти лечил, но лечение до конца не доводил и лишь удалял по мере их разрушения. Отчаялся получить протезы, которые улучшили бы эстетику и нормализовали жевание.
Объективно:
Внешний осмотр:
тип лица – «прямоугольной» формы. Значительное снижение высоты нижней трети лица, резкая выраженность носогубных складок. Значительное западание верхней губы частично скрыто усами.
Осмотр полости рта:
на нижней челюсти имеются корни 44, 43, 42, 41, 31, 32, 33, имеющиеся зубы темно-коричневого цвета с разрушенной коронковой частью.
43, 42, 41, 31 – подвижны в передне-заднем направлении, вход в каналы определяется зондом, зондирование безболезненно. В области верхушки зуба 42 — свищевой ход, при пальпации — гнойные выделения.
На R-снимке — 42, 41, 31 — имеется разрежение у верхушек корней размером 3 мм. 43 – частичное разрушение вестибулярной поверхности коронковой части зуба, частично восстановлена пластмассовой пломбой, изменена в цвете и частично разрушена.
32, 33, 34, 35 – подвижность в трех плоскостях, каналы пустые, у верхушек зубов разрежение размером 2-3 мм.
На верхней челюсти – полное отсутствие зубов, значительная равномерная вертикальная атрофия альвеолярного отростка, волнистообразная линия гребня альвеолярного отростка, мелкое преддверие, покатый скат альвеолярного отростка, плоский свод неба.
Слизистая оболочка полости рта бледно-розового цвета, достаточно увлажнена; на альвеолярных отростках неподвижна, податлива, I класс по Суппли.
Уздечка верхней и нижней губы в норме. В области зубов 14, 13 — слизистый тяж.
Прогеническое соотношение челюстей.
Дополнительные методы обследования.
Рентгенография ОПГ: на верхней челюсти отсутствие зубов и корней. Фронтальный участок не имеет четко выраженной структуры костной ткани с обширным участком экстракционных дефектов от зуба 13 до зуба 23, нет сплошной линии компактной пластинки.
Альвеолярный отросток в области жевательных зубов справа имеет смыкание компактных пластинок гайморовой полости и альвеолярного отростка в области зубов 16, 17. Слева имеется разделение компактных пластинок губчатой костью 6 мм.
На нижней челюсти имеются корни зубов 44, 43, 41, 31, 32, 33, 34, 35. Рентгено-контрастный материал имеется только в канале зуба 44, корень укреплен в кости 3 мм.
Все корни, кроме зуба 43, имеют разрежение у верхушек корней 2-4 мм. Зуб 43 имеет расширение периодонтальной щели.
Альвеолярный отросток выражен. Высота альвеолярного отростка в области жевательных зубов около 20 мм. Изменения в костной ткани в области жевательных зубов отсутствуют.
Диагноз:
Полное отсутствие зубов на верхней челюсти. Частичное отсутствие зубов нижней челюсти (I-ый класс по Кеннеди), осложненное прогеническим соотношением челюстей. Хронический периодонтит 43, 42, 41, 31, осложненный подвижностью первой степени. Хронический периодонтит 44, 32, 33, 34, 35, осложненный подвижностью третьей степени.
Рекомендовано:
1. Удалить 44, 32, 33, 34, 35, имеющие разрежения кости у верхушек зубов и подвижность третьей степени.
2. Имплантация на верхней челюсти двух имплантатов для возможности получить удовлетворительную фиксацию верхнего покрывного протеза и возможности осуществить постановку зубов в прямом или ортогнотическом прикусе при прогеническом соотношении челюстей.
3. Лечение и пломбировка каналов 43, 42, 41, 31 для возможности изготовить вкладки с патрицами сферического замкового крепления с их оральным смещением для постановки искусственных зубов с максимальным оральным смещением для уменьшения нежелательного прогенического соотношения челюстей.
4. Изготовить покрывной протез на верхнюю челюсть с фиксацией на аттачмене балочной конструкции с возможностью шарнирообразного движения при жевании для исключения вывихивающего движения на имплантаты, покрывной протез на нижнюю челюсть с фиксацией на одиночных аттачменах сферической конструкции для возможности удаления любого условно сохраненного корня, и осуществление постановки зубов в ортогнатическом или прямом прикусе. Во фронтальном участке при постановке зубов создать разобщения для исключения опрокидывающего движения при смыкании зубов.
Дневник посещений:
29.09.05.
В целях санации полости рта перед имплантацией произведено удаление корня 44 зуба.
Жалоб нет. На R-снимке корень 44 на 3 мм погружен в альвеолярный отросток, разряжение у верхушки корня. Подвижность в 3-х плоскостях.
Диагноз:
хронический периодонтит третьей степени подвижности.
Под аппликационной мандибулярной анестезией sol. Ultrocaini 1,7 ml произведено удаление. Альвеостаз.
05.10.05.
Жалоб нет. На R-снимке 32, 33, 34, 35 имеют разрежение у верхушек корней, каналы пустые, ранее резорцинены, подвижность в трех плоскостях.
Диагноз:
хронический периодонтит 32, 33, 34, 35. Подвижность третьей степени. Произведено удаление 32, 33, 34, 35 под аппликационной мандибулярной анестезией sol. Ultrocaini 1,7 ml. Повязка. Альвеостаз.
10.10.05.
Совместная консультация имплантолога и ортопеда.
На основании:
1. R-снимков — вертикальная резорбция гребня альвеолярного отростка верхней челюсти с обширными экстракционными дефектами костной ткани в области 13, 12, 22, 23 зубов. Близость гайморовых и носовых полостей;
2. финансовых возможностей пациента;
3. составленного плана ортопедического лечения
определено
оптимальное место установки имплантатов в области 21 и 23 зуба.
21.11.05.
Жалоб нет. Самочувствие удовлетворительное.
Внутрикостная имплантация в области 11, 13, костная пластика. Под аппликационной мандибулярной анестезией sol. Ultrocaini 1,7 ml произведен разрез, откинут слизисто-надкостичный лоскут. Установлено два винтовых имплантата в области зубов 21, 23. Наложены швы. На область верхней губы – холод на 30 минут. Даны рекомендации по гигиене полости рта.
26.11.05.
Жалоб нет. Самочувствие удовлетворительное.
Объективно:
Отек верхней губы незначительный, динамика положительная, в области операционной раны сохраняется незначительный отек, легкая гиперемия по линии разреза. Налет.
Диагноз:
состояние после имплантации; произведена медикаментозная и механическая обработка линии шва.
02.12.05.
Жалоб нет. Состояние удовлетворительное. Отека и гиперемии нет. Произведено снятие швов. Даны рекомендации по гигиене и срокам протезирования.
13.12.05.
Жалоб нет. Ревизия корневых каналов 43, 42, 41, 31. Со слов пациента — ранее лечены эндонтически. Имеют коричневый цвет -резорцинены. Корневые каналы не запломбированы. На R-снимке – 43 — изменения в виде расширения периодонтальной щели. У зубов 42, 41, 31 – изменения в области верхушек корней. В области верхушки корня 42 в полости рта – свищевой ход на вестибулярной поверхности ската альвеолярного отростка.
Диагноз:
хронический периодонтит 43, 42, 41, 31. Периостит 42 – свищевой ход.
Лечение:
механическая и медикаментозная обработка корневых каналов. Канал 43 запломбирован эндометазоновой пастой + термофил. R-снимок, контроль пломбировки 41. Пломбировка до верхушки корня, временная пломба. Каналы 43, 42, 41 оставлены открытыми.
15.12.05.
Диагноз: 42, 41, 31 – хронический периодонтит, механическая обработка каналов. 42, 41, 31 – медикаментозная обработка корневых каналов 41, 31, запломбированных лечебной пастой «каласепт», 42 оставлен открытым. Пациент назначен на прием.
22.12.05.
Жалоб нет, самочувствие удовлетворительное.
Диагноз:
42, 41, 31 – хронический периодонтит. Медикаментазная обработка 41, 31, запломбированы лечебной пастой «каласепт», временная пломба.
07.12.05.
Жалоб нет, самочувствие удовлетворительное.
Диагноз:
42, 41, 31 – хронический периодонтит.
Лечение:
Медикаментазная обработка 42, 41, 31, запломбированы лечебной пастой «каласепт», временная пломба. Явка через месяц.
29.03.06.
Жалоб нет.
Диагноз:
42, 41, 31 – хронический периодонтит.
Лечение:
На R-снимке незначительное улучшение в периодонте указанных зубов, медикаментозная обработка 42, 41, 31 под аппликационной мандибулярной анестезией sol. Ultrocaini 1,7 ml, запломбированы лечебной пастой «каласепт», каналы закрыты силидонтом.
20.06.06.
Жалоб нет, самочувствие удовлетворительное. Слизистая оболочка в области имплантата эпитализирована. Аппликационная мандибулярная анестезия sol. Ultrocaini 1,7 ml. Разрез в области имплантата. В имплантаты установлены десневые формирователи. Наложены швы. Направлен на протезирование.
23.06.06.
Жалоб нет.
Диагноз:
42, 41, 31 – хронический периодонтит.
Лечение:
аппликационная и мандибулярная анестезия sol. Ultrocaini 1,7 ml, медикаментозная пломбировка эндометазоновой пастой + термофил. Контрольный R-снимок, в 31 — незначительное выведение пломбировочного материала за верхушку в полость гранулемы, 42 и 41 запломбированы до верхушки корня. Временная пломба. Направлен на протезирование.
03.07.06.
Жалоб нет, самочувствие удовлетворительное.
Диагноз:
полное отсутствие зубов на верхней челюсти, состояние после имплантации в области 21, 23, частичное отсутствие зубов на нижней челюсти (I класс по Кеннеди), 43, 42, 41, 31 – состояние после длительного лечения по поводу периодонтита. Вывенчены формирователи десны, антисептическая обработка перекисью водорода. Установлены трансферы, скреплены плас.
Снятие оттисков открытой ложкой с силиконовой массой с верхней челюсти и альгинатной массой с нижней челюсти.
04.07.06.
Самочувствие удовлетворительное. Жалоб нет. Определено центральное соотношение челюстей с помощью восковых базисов с окклюзионными валиками.
12.07.06.
Самочувствие удовлетворительное. Жалоб нет. Припасовка до пассивной посадки отлитых аббатменов с балкой-аттачменом с разгружающим механизмом воздействия на опоры. Снятие оттиска с балкой на аббатменах для изготовления покрывного протеза на верхней челюсти. Завинчивание формирователя десны.
19.07.06.
Самочувствие удовлетворительное. Жалоб нет. Фиксация аббатменов с балкой винтами, закрытие отверстий акрилоксидом. Сдача готового покрывного протеза с аттачменом с фиксацией на балке. Установка матрицы в съемный протез. По просьбе пациента протезирование зубов нижней челюсти отложено до октября.
13.10.06.
Самочувствие удовлетворительное. Жалоб нет. Зубы 43, 42, 41,31 после лечения не беспокоят. Обострений не было. Динамика положительная.
Объективно:
свищевой ход зуба 42 эпитализировался. На R-снимке каналы зубов 43, 42, 41, 31 запломбированы. В канале зуба 42 пломбировочный материал частично выведен в полость кисты-гранулемы. Перкуссия безболезненна.
Зубы 42, 41, 31 условно сохранены. Каналы 43, 42, 41, 31 распломбированы на 1/2, смоделированы вкладки с колпачками и установлены патрицы «уни» прямым методом.
С согласия пациента конструкция съемного протеза выбрана с учетом удаления любого из условно сохраненных корней без переделки всей конструкции комбинированного протеза. Отверстия закрыты ватным тампоном и септопаком.
23.10.06.
Самочувствие удовлетворительное. Жалоб нет. Перкуссия корней безболезненна. Фиксация отлитых вкладок с колпачками и патрицами «уни» на «Harvard cement». Явка пациента через 2 недели для контроля реакции корней зубов на установленную конструкцию.
08.11.06.
Самочувствие удовлетворительное. Жалоб нет. Сняты оттиски с верхнего протеза альгинатной массой и нижней челюсти с вкладками патрицами «уни» с наложенными контейнерами для изготовления покрывного протеза на нижнюю челюсть.
17.11.06.
Самочувствие удовлетворительное. Жалоб нет. Припасовка металлического каркаса покрывного протеза. Определено центральное соотношение челюстей.
22.11.06.
Самочувствие удовлетворительное. Жалоб нет. Проверка восковой конструкции с металлическим каркасом и имеющимися гнездами для матриц. Внешний вид пациента удовлетворяет.
29.11.06.
Самочувствие удовлетворительное. Жалоб нет. Сдача готового протеза. Установка матриц. Фиксация протеза в полости рта на имеющиеся вкладки с патрицами. Даны рекомендации по уходу и пользованию протезом. Явка по необходимости для коррекции протеза. Контрольный осмотр через 6 месяцев.
06.12.06.
Жалобы на боль от верхнего покрывного протеза в области 26, произведена коррекция протеза в области намина.
| ОПГ с увеличением области патологических изменений | состояние после имплантации на верхней челюсти |
| условно сохраненные зубы, требующие эндодонтического лечения | окончательная пломбировка канала зуба 43, временная пломбировка Calasept зуба 42 |
| каналы зубов 31, 41,42,43 после прелечивания | винтовая фиксация аббатменов с аттачменом балочной конструкции |
| подготовленная опора для покрывного протеза на верхнюю челюсть и фронтальная группа зубов нижней челюсти в процессе лечения | то же, вид спереди |
| внешний вид несъемных конструкций в полости рта | прогеническое соотношение челюстей с несъемными конструкциями |
| законченное протезирование верхней челюсти, подготовка аттачменов для снятия оттисков прямым методом с нижней челюсти | отлитый каркас покрывного протеза с гнездами для матриц |
| припасовка каркаса покрывного протеза | наложение каркаса на модель |
| наложение и припасовка каркаса в полости рта | постановка зубов покрывного протеза на нижней челюсти |
| постановка зубов в ортогнатическом прикусе | то же, вид сбоку |
| покрывной протез, снятый с модели | укорочение базиса покрывного протеза по вестибулярному скату, соответствующего области поднутрения |
| устранение западения верхней губы и уменьшение выраженности носогубных складок | состояние физиологического покоя |
| то же, вид снизу | улыбка пациента |
| ОПГ после законченного протезирования | |
Диагноз
Исходя из наблюдаемого анамнеза патологии пациента, результатов проведенных обследований и медицинской практики с максимальной гарантией можно поставить диагноз – хронический панкреатит на стадии обострения (не запущенный вид патологии). Сопутствующих заболеваний не имеется, за исключением легкого гастрита.
Подробно о хроническом панкреатите можно узнать из видеоролика:
https://www.youtube.com/watch?v=YkefLGAvbKg&t=1459s
Болевой симптом
Болевой симптом является важным показателем для постановки диагноза. Путем выяснения жалоб происходит расспрос больного. Врач-стоматолог определяет причины возникновения боли, ее характер (пульсирующие, дергающие, ноющие болевые ощущения), время появления (в ночное время или днем), продолжительность (постоянные или приступами), места возникновения болей.
Вся эта информация ложиться в основу постановки диагноза. Устанавливается время существования симптомов, формируется динамика патологического процесса. После этого необходимо собрать информацию о проводимом лечении. Было ли оно проведено и если да то насколько результативным оно было. Больной опрашивается на предмет перенесенных заболеваний, аллергологический и эпидемиологический анамнез, условия труда.
Объективное стоматологическое (и не только) обследование состоит из осмотра, пальпации (основные методы), перкуссия и ряд дополнительных методов.
Назначенное лечение
Папаверин — препарат для нормализации работы поджелудочной железы.
В соответствии с анамнезом панкреатита у больного ему было назначено следующее лечение:
- первые 7 дней – наблюдение у специалиста, отпуск домой, режим дня: постельный, режим питания: умеренное голодание, препараты: Димедрол, Папаверин, Глюкоза, Новокаин (внутривенно, внутримышечно) и таблетки «Энап» (внутрь);
- 7-30 дней после госпитализации — наблюдение у специалиста, специальная диета, прием профилактических препаратов, выписанных специалистом по результатам наблюдений;
- после 30 дня – поддержание здоровья ЖКТ по рекомендациям специалиста.
Более точные дозировки препаратов, их перечень и иные элементы лечения, рассмотрены в приложениях к истории болезни.