Буллы (ложные легочные кисты) — это патологические воздушные полости в легких (от англ. blebs — «пузыри»), которые могут возникать из-за механического повреждения паренхимы, перенесенного инфекционно-воспалительного или другого заболевания. Избыток воздуха в этих мешкообразных полостях, изменение структуры легочного матрикса, сокращение площади функциональных участков дыхательного органа приводят к стойкому нарушению дыхания, а последствия таких патологических изменений могут быть необратимыми. Формирование и увеличение булл в легких приводит к снижению газообменной функции легких, а в случае разрыва крупной буллы может привести к жизнеугрожающему состоянию – пневмотораксу.
Интересный факт: для пациентов с крупными буллами в легких опасны авиаперелеты. Дело в том, что в полете на высоте 2,5 км от земли патологические полости могут увеличиться в диаметре на 30-40%, а значит может случиться эпизод пневмоторакса, разрыва буллы.
Буллы чаще всего диагностируют у курящих людей (обычно это мужчины старше 50 лет со стажем около 15 пачколет) на фоне центрилобулярной эмфиземы легких или ХОБЛ. Оба эти заболевания так или иначе связаны с повреждением (растяжением) альвеол, нарушением структуры легочной паренхимы, с ее старением. Иногда эти патологические изменения связаны не с курением, а являются следствием нарушения обмена веществ, инфекционно-воспалительного процесса, аутоиммунного заболевания, либо обусловлены генетически.
Заболевание с трудом поддается лечению. Если установлена причина образования булл, их размер небольшой, вовремя проведены диагностические мероприятие и начато лечение, патологические изменения поддаются консервативному лечению. При пневмотораксе буллы удаляются хирургически с применением эндоскопической техники.
Буллы требуют динамического наблюдения: КТ, спирометрии, консультации пульмонолога.
Что значит булла в легком?
Согласно определению, данному на международном медицинском CIBA-симпозиуме, буллой следует считать воздушную полость в легком, диаметр которой превышает 1 см, при этом альвеолярная стенка истончается до 1 мм и менее.
В медицине принято разграничивать буллезную эмфизему и буллезную болезнь. Их различают в зависимости от причин возникновения, по этиологии, а также в зависимости от последствий для здоровья. Буллезную эмфизему обычно диагностируют у пациентов с признаками ХОБЛ (хронической обструктивной болезни легких) на фоне двусторонней эмфиземы панацинарного или центрилобулярного типа. При буллезной болезни эмфизема не наблюдается, а полость может быть одна либо немного больше. Буллезная болезнь может быть при врожденном синдроме Марфана. Буллезная эмфизема при отсутствии лечения и адекватных действий по сдерживанию ее роста (отказ от курения, работы на опасном производстве, лечение хронического бронхита и др.) со временем способна привести к дыхательной или сердечной недостаточности, коллапсу легкого, тяжелому кашлю с кровью, к непереносимости физических нагрузок.
Буллы формируются по принципу мыльных пузырей: сначала возникают маленькие, затем они объединяются, образуя крупные буллы, и так далее. При буллезной эмфиземе легочная ткань становится похожа на старую губку — по мере ее изнашивания поры становятся крупнее, а материал теряет эластичность и рвется.
Крупные буллы (диаметр может достигать до 10 см) образуются при разрушении альвеолярных перегородок. Альвеолы — пузырьки, из которых состоит нормальная воздушная легочная ткань. Хранение воздуха, транспортировка кислорода, воздухообмен осуществляется в альвеолах, а сам процесс требует структуры дозированного поступления воздуха. Буллы, даже очень небольшие, привносят элемент хаоса и энтропии в работу важнейшего дыхательного органа.
Редкое осложнение тонзиллэктомии: подкожная эмфизема и пневмомедиастинум
Хронический тонзиллит (ХТ) остается весьма распространенной проблемой и в настоящее время [1], особенно если учесть, что основную группу болеющих ХТ составляют лица трудоспособного возраста [2]. В разных странах, по данным различных эпидемиологических исследований, этим заболеванием страдают от 4 до 15% населения, а среди всех заболеваний глотки ХТ составляет до 35% [1, 3]. Имеется тенденция к увеличению числа больных ХТ, причем самая высокая заболеваемость отмечается в возрастной группе 16–20 лет [3]. Тонзиллэктомия (ТЭ) – рутинная операция в практике оториноларинголога. И хотя эта операция считается весьма безопасной, тем не менее она связана с такими возможными осложнениями, как кровотечение, инфекции, отек языка, травма языкоглоточного нерва, сонной артерии. Весьма редкими осложнениями ТЭ являются подкожная эмфизема лица и шеи, пневмомедиастинум и пневмоторакс [4]. В литературе описано чуть более 30 случаев развития подкожной эмфиземы после ТЭ [5]. Подкожная эмфизема является потенциально опасным для жизни состоянием, т. к. может прогрессировать, препятствуя прохождению воздуха в верхних дыхательных путях, или распространиться в средостение, в результате чего отмечаются развитие пневмомедиастинума или пневмоторакса и угнетение кардиореспираторной функции [4]. По данным литературы, первый описанный случай подкожной эмфиземы лица и шеи после ТЭ относится к 1933 г. [6]. Подкожная эмфизема может развиться либо в результате разности давления по обе стороны травмированной слизистой, либо при высвобождении газа тканями организма в замкнутой полости [7]. Эмфизема шеи и пневмомедиастинум обычно вызываются разрывом трахеобронхиального дерева или пищевода. Подкожная эмфизема характеризуется крепитацией и легко может быть обнаружена при рентгенологическом исследовании. Наличие пневмомедиастинума можно предположить, если наблюдаются такие симптомы, как одышка, дисфагия, боль в области груди и спины, цианоз и симптом Хаммана – крепитация, синхронная с сердечными сокращениями и слышимая лучше всего при повороте больного на левый бок [8]. Обзор литературы продемонстрировал, что показаниями для ТЭ являются частые ангины или развитие перитонзиллярных абсцессов в анамнезе. Миндаликовая ниша ограничивается спереди небно-язычной мышцей, по бокам – небно-глоточной мышцей, а сверху – верхним констриктором глотки. В связи с этим возможной причиной развития подкожной эмфиземы после ТЭ может быть то, что мышечный слой, состоящий из верхнего сжимателя глотки, не доходит до верхнего полюса миндалины, в этом месте стенка глотки состоит из слизистой оболочки и апоневроза глотки (внутреннего и наружного). При ТЭ может быть поврежден наружный апоневроз. Таким образом во время операции создаются условия для проникновения воздуха (при глотании, кашле, рвоте) в парафарингеальное пространство через образовавшееся отверстие. По клетчатке сосудистого пучка эмфизема распространяется вниз по шее [9]. В литературе есть сообщения, что в глубине миндаликовой ниши верхний констриктор глотки создает путь через мягкие ткани шеи к парафарингеальным, заглоточным и превертебральным пространствам. При повреждении в этом месте воздух может проникнуть в средостение через глубокие шейные пространства и вызвать пневмомедиастинум. В некоторых редких случаях воздух, который поступил из средостения, может затем спуститься в брюшную полость через диафрагмальное отверстие [10].
Клиническое наблюдение
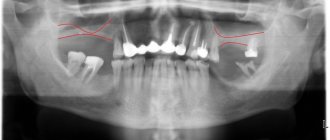
Пациентка, 29 лет, поступила в ЛОР-клинику с жалобами на частые ангины, периодическую боль в глотке, храп. Из анамнеза было известно, что болеет в течение длительного времени, ангины отмечаются с детства, 3–4 раза в год. Проводились курсы консервативного лечения: промывание лакун миндалин растворами антисептиков, неоднократные курсы антибиотикотерапии без существенного эффекта. За последний год перенесла 3 ангины, последняя – в ноябре 2015 г., лечилась амбулаторно, была проведена антибактериальная терапия. Объективно при поступлении: общее состояние удовлетворительное, кожные покровы и видимые слизистые оболочки – обычной окраски. Мягкое небо симметрично. Признаки Зака, Гизе, Преображенского – положительные. Небные миндалины увеличены (II–III степени), плотные, в лакунах казеозные массы (рис. 1). Регионарные лимфоузлы не увеличены, безболезненны. Остальные ЛОР-органы – без особенностей.
ТЭ была проведена под комбинированным эндотрахеальным наркозом, интубация выполнена через правую половину носа. Небные миндалины удалены холодным путем, отмечался выраженный рубцовый процесс, особенно слева. Гемостаз – при помощи биполярного коагулятора. В связи с кровотечением из верхнего полюса левой миндаликовой ниши небные дужки были прошиты. Объем кровотечения составил до 200 мл. Иных особенностей при проведении операции не было. Пациентка очнулась в операционной, переведена в палату. Жалобы на отечность, болезненность и ощущение давления в левой половине лица пациентка предъявила через 5 ч после операции. Ни кашля, ни затруднения дыхания не отмечалось, акт глотания был болезненным, но полностью сохраненным. Физическое обследование выявило в левой половине лица отечность и крепитацию, которые простирались в подчелюстную, периорбитальную область на той же стороне, а также в область верхней части шеи (рис. 2). Покраснения в набухшей области не отмечалось. Осмотр глотки патологических находок не выявил. При непрямой ларингоскопии, передней и задней риноскопии патологических изменений не обнаружено. Температура тела – 36,7°С. В клиническом анализе крови: лейкоциты – 13,9×109/л, эритроциты – 4,12×1012/л, тромбоциты – 271×109/л, гемоглобин – 128 г/л, гематокрит – 35,0%, нейтрофилы – 77,0%; АСЛО (антистрептолизин-О) – 359 МЕ/мл.
В тот же день пациентка была переведена из оториноларингологического отделения в отделение реанимации и интенсивной терапии для динамического наблюдения. По данным УЗИ: в мягких тканях левой щеки, угла нижней челюсти слева и подчелюстной области на глубине 7 мм от поверхности кожи определяется воздух. Скоплений жидкости не выявлено. Согласно данным МСКТ глотки, гортани и органов грудной клетки, подкожная эмфизема была распространена на левую щечную область, простиралась книзу в левую подчелюстную область, сторону левой орбиты, область околоушной железы, шеи и средостения. В заднем средостении по ходу пищевода и нисходящего отдела аорты определялись пузырьки воздуха (рис. 3).
Терапия включала меропенем 1 г 3 р./сут в/в капельно 5 дней, фамотидин 20 мг в/в капельно для гастропротекции, раствор Рингера, кетопрофен 2,0 в/м при боли. На фоне терапии была отмечена положительная динамика: разрешение подкожной эмфиземы (рис. 4), при фарингоскопии – миндаликовые ниши покрыты фибриновым налетом (рис. 5). Сохранялась небольшая болезненность при глотании.
Выводы
Таким образом, с учетом данных литературы и нашего наблюдения лечение пациентов с подкожной эмфиземой и пневмомедиастинумом включает регулярную оценку дыхательной функции и степени эмфиземы. Следует избегать любой ситуации, которая увеличивает давление в верхних дыхательных путях (кашель, рвота, произвольное напряжение мышц глотки и шеи) или активной физической деятельности. Рекомендуют постельный режим и седацию, ограничение приема пищи внутрь, а также купирование кашля и регуляцию стула. Могут назначаться антибиотики широкого спектра действия. В некоторых случаях используют кислородную терапию для более быстрого разрешения подкожной эмфиземы [5, 11]. Мы предполагаем, что причиной подкожной эмфиземы была травма наружного апоневроза глотки в связи с выраженным спаечным процессом. Во время операции были обнаружены заметные спайки между миндалинами и миндаликовыми нишами, что сделало операцию более трудоемкой и травматичной. Послеоперационные факторы, которые могут содействовать образованию эмфиземы, – рвота, кашель, констипация, когда воздух может пройти в межфасциальные пространства через поврежденную слизистую [12]. Другие возможные патогенетические механизмы включают разрыв трахеобронхиального дерева в любом месте [13], в результате чего образуется пневмомедиастинум, после чего воздух распространяется в цефалическом направлении, вторично приводя к подкожной эмфиземе шеи. Дефект в трахеобронхиальном дереве может быть последствием существующей патологии: буллезно измененных альвеол, ларингоцеле. Дефект может возникнуть и вследствие травмирования ларинго-трахеальной слизистой во время интубации [14]. В нашем наблюдении подкожная эмфизема шеи, лица и пневмомедиастинум развились после плановой ТЭ. Подкожная эмфизема и пневмомедиастинум – редкие осложнения ТЭ. Механизм их образования до конца неясен, воздух, как полагают, проникает в ткани через щечно-глоточную фасцию [8]. При наличии в анамнезе паратонзиллярных абсцессов и/или многократных ангин следует учитывать большую вероятность возможного наличия спаечного процесса между небными миндалинами и миндаликовым ложем и чрезвычайно осторожно и тщательно отсекать небные миндалины от окружающих тканей. Это, скорее всего, уменьшит риск послеоперационного кровотечения, а также предотвратит развитие редких послеоперационных осложнений, таких как подкожная эмфизема и пневмомедиастинум. Если при осмотре выявляется любая макроскопически очевидная травма слизистой в области ниши, то поврежденная слизистая может быть прошита для предотвращения вторичных бактериальных осложнений и развития подкожной эмфиземы или увеличения уже образовавшейся эмфиземы. В большинстве случаев подкожная эмфизема и пневмомедиастинум разрешаются спонтанно. В литературе ни одного летального исхода не описано, у одного больного с таким же диагнозом была проведена трахеотомия [10], у 2-х – торакотомия [6, 11]. Тем не менее следует помнить, что подкожная эмфизема и пневмомедиастинум могут быть потенциально фатальными осложнениями.
Симптомы буллезной эмфиземы
В ряде исследований, опубликованных в открытой международной базе PubMed, подчеркивается, что к образованию булл в легких неизбежно приводят такие факторы как:
- Курение (15-20 пачколет);
- Систематическое вдыхание токсических веществ (неблагоприятная экология, работа на вредном производстве, токсикомания, наркомания);
- Низкий уровень качества жизни (скудное и вредное питание, переохлаждение, болезни, отсутствие квалифицированной медицинской помощи).
И только следом за этими факторами по распространенности идут перенесенные в прошлом инфекционно-воспалительные заболевания дыхательных путей, аутоиммунные заболевания, нарушение обмена веществ, врожденные особенности организма.
В преобладающем большинстве случаев буллезную эмфизему диагностируют у людей преклонного или зрелого возраста, однако буллы могут быть обнаружены и у молодых людей.
Небольшие буллы никак себя не проявляют. В целом большинство заболеваний основного дыхательного органа пациенту сложно у себя даже заподозрить — легкие не болят, а когда возникают одышка, кашель, нехватка воздуха, болезнь приводит пациента в реанимацию за считанные часы.
Патологические симптомы могут проявиться по мере увеличения булл и развития эмфиземы. Профилактика заболевания возможна с помощью регулярного скрининга — низкодозовой КТ легких. Обследование в режиме 3D и в высоком разрешении покажет даже малейшие отклонения от нормы.
Для определения (точной стадии) буллезной эмфиземы применяется метод спирометрии — функциональной диагностики легких. Как правило после спирометрии, если показатели не в норме, пульмонолог отправляет пациента на КТ легких.
Заподозрить буллы в легких можно при наличии следующих симптомов:
- Одышка и нарушение дыхания;
- Резистентность к физическим нагрузкам, быстрая утомляемость;
- Гипотония, неконтролируемые аритмии;
- Ощущение постоянной усталости;
- Посинение губ и кончиков пальцев;
- Болезненная бледность;
- Ощущение неполноты вдоха;
- Деформация грудной клетки (становится бочкообразной, если есть крупные буллы).
Поскольку увеличение булл довольно длительно по времени, больной может не замечать ухудшения самочувствия, в частности, становится все труднее задерживать дыхание из-за уменьшения жизненной емкости легких, а гипоксия воздействует в целом на все внутренние органы — человек буквально «увядает».
Подкожная эмфизема после синус-лифта
Подкожная эмфизема представляет собой результат попадания воздуха в тканевые пространства. Данное осложнение уже давно описано в литературе и, согласно анализу, проведенному Heyman and Babayof в 1995 году, который предполагал систематизирование имеющихся данных с 1960 по 1993 годы, такая патология развивается хоть и не часто, но требует особого внимания во избежание развития дальнейших ассоциированных осложнений по типу инфицирования. Этиология подкожной эмфиземы связана с использованием высокоскоростных боров и сжатого воздуха в ходе проведения реставрационных и эндодонтических процедур.
В описанном ниже клиническом случае подкожная эмфизема развилась через несколько часов после выполнения операции синус-лифта, что делает данный случай в некотором роде особенным. Чаще всего послеоперационные эмфиземы связаны с определёнными действиями пациента после выполнения хирургического вмешательства (чихание при закрытом рте, сморкание, игра на духовых инструментах). Цель данной статьи состоит в том, чтобы проиллюстрировать возможность развития орбитальной и периорбитальной эмфиземы после выполнения ятрогенной манипуляции в области верхнечелюстного синуса и проинформировать врача о методах лечения подобного осложнения.
Клинический случай
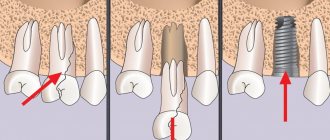
52-летний некурящий пациент обратился за помощью на кафедру пародонтологии (Университет Валенсии, Валенсия, Испания) с целью профилактического осмотра. В ходе анализа клинической ситуации было принято решение восстановить имеющиеся у него участки адентии с помощью несъемных протезов с опорой на дентальные имплантаты (фото 1-2). План реабилитации предполагал установку имплантата длиной 10 мм и шириной 4 мм дистальные второго премоляра верхней челюсти слева. Учитывая дефицит костной ткани, предварительно в данном участке требовалось провести процедуру атравматичного синус-лифта. По данным конусно-лучевой компьютерной томографии, остаточная величина костного гребня в области планированной имплантации составляла 5 мм. Противопоказаний к проведению синус-лифта, а также каких-либо других системных заболеваний у пациента не отмечалось.
Фото 1. Периапикальная рентгенограмма до начала лечения.
Фото 2. Ортопантомограмма до начала лечения.
Хирургическая процедура
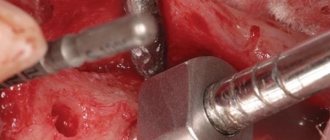
За два дня до вмешательства в виде проведения вертикальной аугментации костной ткани верхней челюсти в области гайморовой пазухи пациенту были назначены антибиотики (амоксициллин, 500 мг, 1 таблетка каждых 8 ч в течение 7 дней). За 1 час до операции пациент также принял ибупрофен (600 мг, 1 таблетка). Анестезия области вмешательства проводилась инфильтрационным методом с применением артикаина с концентрацией адреналина 1: 100 000 (Ultracain, 40 мг; Normon; 3 карпулы по 1,8 мл каждый). Далее был проведен вертикальный разрез мезиальнее области второго премоляра, проходящий через слизисто-десневую линию. После сепарации полнотканного лоскута провели экстракцию моляра и обеспечили полную визуализацию области вмешательства. Доступ к верхнечелюстному синусу обеспечили через латеральное окно размером 10 мм на 8 мм. Окно формировали с помощью твёрдосплавного бора и пьезохирургической насадки (Piezomed, W & H). Для поднятия шнайдеровой мембраны использовали ручные инструменты-сепараторы 718-EN2, MC-1 и MC-2 (Bontempi). Для проверки целостности мембраны выполняли пробу Вальсальвы. Затем в сформированное пространство устанавливали мембрану и выполняли объем при помощи ксенографта бычьего происхождения (Bio-Oss, гранулы 0,25–1,00 мм; Geistlich Biomaterials).
Общее количество использованного ксенографта составляло 2,5 г. Латеральное окно перекрывали резорбируемой коллагеновой мембраной (Bio-Gide, Geistlich Biomaterials). Ушивание проводили с применением нитей Supramid (5/0, круг., не рассасывающиеся; Steinerberg). Сразу же после выполнения манипуляции были сделаны контрольная периапикальная рентгенограмма (фото 3) и ортопантомограмма (фото 4). Постоперационные рекомендации включали прием только мягкой и холодной пищи на протяжении последующих нескольких дней, запрет курения и избежание чистки зубной щеткой. Уход за полостью рта было рекомендовано обеспечивать за счет полосканий 0,12% раствором хлоргексидина (Perio- Aid, 0,2% хлоргексидина и 0,05% цетилпиридиний хлорид; Dentaid) длительностью в 1 минуту 3 раза в день на протяжении 10 дней. При развитии болевых ощущений или отека пациенту было разрешено принимать противовоспалительные препараты.
Фото 3. Периапикальная рентгенограмма после лечения.
Фото 4. Ортопантомограмма после лечения.
Клинический мониторинг и появление орбитальной и периорбитальной эмфиземы
Начало и клинические признаки
Через 3 часа после выполнения операции пациент сообщил о появлении воспаления с левой стороны лица, которое развилось сразу же после трех непрерывных чиханий (фото 5). В ходе клинического осмотра было обнаружено, что у пациента отсутствуют какие-либо болевые симптомы, его зрение не нарушено, хотя образовавшийся отек несколько ограничил возможности для полноценного открытия века. Мышечная система глаза не была повреждена. В ходе проведения диагностической ортопантомографии никаких изменений в области выполнения синус-лифта отмечено не было. Пациенту был поставлен диагноз подкожной эмфиземы и предписан прием амоксициллина 875 мг и клавулановой кислоты 125 мг по 1 таблетке каждый день на протяжении 7 дней.
Фото 5. Фото пациента с подкожной эмфиземой.
Разрешение
К третьему дню отмечалось видимое уменьшение эмфиземы и снижение признаков воспаления, которые полностью нивелировались через 7 дней. Разрешение эмфиземы произошло безо всяких осложнений. Болевых признаков или же симптомов инфицирования у больного не отмечалось.
Обсуждение
В представленном клиническом случае подкожная эмфизема появилась после сильного чихания у пациента через несколько часов после выполнения процедуры синус-лифта. Общий исход был благоприятным, но пациенту пришлось придерживаться определенного медикаментозного режима. До этого в литературе уже сообщалось о многих случаях развития подкожной эмфиземы в качестве осложнения, особенно после стоматологических вмешательств. Наиболее частой причиной ее развития является применение наконечников, работающих под давлением воздуха. Эмфизема также встречалась в случаях препарирования под коронки, выполнения первичных и вторичных эндодонтических манипуляций, в ходе применения стоматологического лазера.
Крайне важно обеспечить дифференциальную диагностику эмфиземы с гематомой или аллергической реакцией. Для этого нужно провести сбор данных анамнеза, пальпацию и осмотр области отека. Эмфизема проявляется отеком без покраснения, и крепитацией мягких тканей. В литературе уже было описано несколько случаев эмфиземы орбитальной и периорбитальной области. Обычно болевых ощущений у пациентов не отмечается, однако они могут жаловаться на определённый дискомфорт.
Воздух может проникать в парафарингеальные и заглоточные пространства, где его скопление может компрометировать проходимость дыхательных путей, спровоцировать развитие эмболии и инфицирования мягких тканей. Подкожная эмфизема также может быть причиной развития пневмоторакса, повреждения зрительного нерва и даже летального исхода.
Пациенту с подкожной эмфиземой рекомендуются профилактический прием антибиотиков и обеспечение тщательного наблюдения за дыхательными путями. В качестве антибиотиков чаще всего используются амоксициллин и клавулановая кислота.
Заключение
В данной статье описан клинический случай развития подкожной эмфиземы, которая развилась через несколько часов после проведения процедуры синус-лифта в результате чихания пациента. Лечение данного осложнения проводилось посредством антибиотикотерапии и тщательного наблюдения. Развитие эмфиземы никоим образом не компрометировало результат субантральной аугментации.
Авторы: Luis Martorell Calatayud, Regino Zaragozí Alonso, Miguel Peñarrocha Diago, María Sevilla Heras
Буллы в легких на КТ
Буллы в легких на КТ визуализируются как отчетливые, сравнительно более затемненные пузырькообразные участки легочной ткани, напоминающие дыры или крупные поры губки. Чем более плотная ткань, тем более она светлая на КТ-сканах — поэтому, например, кости белые, а воздушная легочная ткань сравнительно однородного графитно-серого цвета.
На КТ легких врач-рентгенолог может точно определить диаметр булл, их количество, выяснить, есть ли признаки эмфиземы, бронхоэктазы либо иные диффузные легочные заболевания.
Как лечить буллы в легких
Пациенту необходимо отказаться от курения и оставить работу на вредной производственной деятельности, иначе все лечебные мероприятия будут бессмысленны. В неосложненных случаях и на ранних стадиях эмфиземы (или буллезной болезни) лечение консервативное, комбинированное. Терапия назначается врачом-пульмонологом и может включать:
- Медикаменты (диуретики, бронхолитики, гормональные препараты);
- Особый курс ЛФК и дыхательной гимнастики;
- Регулярную кислородотерапия с применением кислородного концентратора.
- Регулярные диагностические мероприятия (КТ легких, спирометрия, консультация пульмонолога).
Положительным аспектом является то обстоятельство, что полный и пожизненный отказ от курения у большинства пациентов приостанавливает развитие буллезной эмфиземы, а применение кислородотерапии у серьезно больных пациентов может продлить жизнь на 5-10 лет.
Хирургическое лечение булл (эндоскопическое «сшивание») может быть показано при рецидивирующих пневмотораксах на фоне растущих полостей. Пациенту проводятся операции буллэктомия и плевродез. Однако абсолютный успех такого лечения не может быть гарантирован.
Эта работа опубликована в сборнике научных трудов «Проблемы и перспективы современной науки» (2009 год, Том 2, выпуск 1), под редакцией проф., д.б.н. Ильинских Н.Н.
Посмотреть титульный лист сборника
Информированность населения по правовым аспектам значительно изменилась за последние 10 — 15 лет. Однако, в противоположность достаточно большому объему законодательной базы в отношении защиты прав пациентов, права врачей остаются практически незащищенными. Поэтому единственным щитом для врача могут послужить высокое качество работы, высокий уровень правовой грамотности и грамотно оформленная документация. Этим определяется актуальность проблемы защиты прав врачей, в особенности, в такой затратной по материальным и эмоциональным аспектам области как стоматология (Афанасьев В.В. и соавт., 2007). Все чаще в отечественной литературе обсуждается необходимость получения информированного согласия пациента до проведения того или иного вмешательства. Сергеев Ю.Д., Ерофеев С.В. (1998) считают, что сведения о возможных ятрогенных осложнениях целесообразно предусмотреть либо в информационной части договора об оказании медицинских услуг, либо в листе согласования как приложении к истории болезни. Полушин Ю.С., Левшанков А.И. (1998) утверждают, что информированное согласие больного делает опасность вмешательства разрешенным риском и защищает врача от юридического преследования. Проблемы осложнений эндодонтического лечения особенно остро проявились в последние годы – в период бурного развития инструментальных технологий: высокоскоростных турбинных стоматологических установок, гидропневматических гигиенических систем высокого давления, ирригационных автоматических устройств. Как правило, основными причинами возникновения сложных ситуаций являются: несоблюдение технологических требований при проведении лечения, недостаток практических умений, навыков и теоретических знаний, поспешность в проведении манипуляций. Осложнениями, возникающими при эндодонтическом лечении, согласно классификации МКБ-10, являются периостит, остеомиелит, флегмона, лимфаденит, киста, хрониосепсис, свищ. Однако в названной классификации осложнений не представлена нозологическая форма, довольно часто встречающаяся в клинической практике — воздушная (хирургическая) эмфизема мягких тканей челюстно-лицевой области. Хирургическая эмфизема – это внедрение воздуха или воздушно-жидкостной смеси под кожу (слизистую) и в межфасциальные пространства мягких тканей, приводящее к заметному увеличению объема тканей и напряженности кожных покровов с изменением их цвета. Острое токсическое состояние, сопровождающего хирургическую эмфизему, проявляется выраженным болевым синдромом, отеком мягких тканей. Достаточно часто в ткани вместе с воздухом попадают микроорганизмы, и тогда ситуация может осложниться. Попадание воздуха (с микроорганизмами) в кровеносные сосуды называется воздушной эмболией. Эмболия легких или головного мозга является очень серьезным и потенциально смертельным осложнением. Подробное описание патогенеза жидкостно-воздушной хирургической эмфиземы в челюстно-лицевой области, провоцирующие клинические ситуации, а также методы лечения и исходы названной проблемы в литературе нами не обнаружены. В ходе изучения специальной литературы по стоматологии лишь в одном источнике найдено упоминание о том, что хирургическая эмфизема развивается при использовании воздушно-турбинного стоматологического наконечника при эндодонтическом лечении. Для выяснения осведомленности врачей в отношении названного осложнения и готовности к профилактике его возникновения, а также тактики ведения больных с хирургической эмфиземой нами проведено анонимное анкетирование 86 врачей стоматологов-терапевтов в городах Иркутск, Ангарск, Шелехов, Усолье-Сибирское, Улан-Удэ и Чита. Были предложены следующие вопросы: 1. С какими осложнениями эндодонтического лечения Вы встречались в практике? 2. Наблюдались ли Вами случаи болевого синдрома и токсического повреждения перирадикулярных тканей ирригантами? 3. При каких обстоятельствах возникала хирургическая эмфизема мягких тканей челюстно-лицевой области? Изучение полученных результатов анкетирования позволило выявить среди всех осложнений два случая воздушной и воздушно-жидкостной эмфиземы при применении водно-воздушных пистолетов во время высушивания корневых каналов и полостей, три клинические ситуации при использовании воздушно-абразивных устройств высокого давления при проведении гигиенических мероприятий, четыре случая острых токсических осложнений с выраженным болевым синдромом при выведения ирригационных растворов в перирадикулярные ткани. После анализа нескольких клинических случаев развития хирургической эмфиземы на стоматологическом приеме в клиниках города Иркутска и Иркутской области определено, что осложнения, как правило, возникали по причине несоблюдения протокола эндодонтического лечения и грубого нарушения технологии применения ирригационных растворов и систем высокого давления. По всей видимости, не были учтены также индивидуальные анатомические и клинические особенности пациентов в каждом возникшем случае осложнения. Нами выявлены основные причины и условия возникновения осложнений. Определено, что хирургическая эмфизема, в качестве осложнения эндодонтического лечения, возникает при использовании турбинного наконечника для препарирования корневых каналов; при высушивании корневых каналов (особенно часто моляров верхней челюсти) сжатым воздухом; за счет обильного орошения под давлением корневого канала растворами антисептиков, а также при попадании растворов гипохлорита натрия и перекиси водорода в перирадикулярные ткани через повреждения периодонта. Хирургическая эмфизема может развиться, кроме того, при попадании воздушно-водяной струи в пародонтальные карманы на вестибулярной поверхности боковых зубов верхней челюсти, а также воздушно-абразивной смеси на основе бикарбоната натрия – в пародонтальные карманы и дефекты слизистой оболочки щеки при гигиенических процедурах (air-flow). На основании изучения результатов анкетирования врачей-стоматологов терапевтов, оценки эффективности лечения хирургической эмфиземы челюстно-лицевой области в проанализированных клинических случаях нами сформулированы следующие положения. При использовании в качестве ирригантов 3% раствора перекиси водорода или 2,5-5,25% раствора гипохлорита натрия следует помнить, что их применение должно быть ограничено пространством канала. Попадание этих растворов за пределы канала, особенно под давлением, приводит к сильному токсическому воздействию, повреждению тканей, а также возникновению острой боли и отека. Эти опасения побуждают врачей либо отказываться от использования данных ирригантов, заменяя их дистиллированной водой или физраствором, либо значительно снижать концентрацию используемых антисептиков. Однако это часто приводит к существенному ухудшению эффективности ирриганта. По данным литературы, по всем перечисленным проблемам пациентам должно быть рекомендовано назначение антибиотиков широкого спектра действия, нестероидных противовоспалительных препаратов. По результатам анкетирования врачей-стоматологов, в случаях хирургической эмфиземы благоприятные исходы наблюдались при применении фторхинолонов четвертого поколения (Ципрофлоксацин, 500 мг — 2 раза в день), комплексных синтетических пенициллинов на основе амоксицилина и клавулоновой кислоты (Амоксиклав, 875 мг). По мнению хирургов-стоматологов, участвовавших в лечении пациентов с хирургической эмфиземой, а также при купировании токсических состояний вследствие выведения раствора гипохлорита натрия в перирадикулярные ткани, эффективна десенсибилизирующая терапия с применение антигистаминных и противоаллергических препаратов (Супрастин, Пипольфен, Тавегил) как перорально (по 1 таблетке — 3 раза в день), так и парентерально (1-2 ампулы в сутки внутримышечно). В случае выраженного болевого синдрома назначают анальгетики в инъекциях (Кетонал). При возникновении местного гемосидероза рекомендуют применять смесь гидрокортизона с гепариновой мазью. Рекомендуется обязательный контроль температуры тела и постельный режим с ограничением двигательной функции. Если врач неосторожно ввел сжатый воздух в корневой канал, то необходимо немедленно назначить антибиотики, а пациент должен находиться под строгим наблюдением. Однако основной принцип эндодонтии – никогда не использовать сжатый воздух в корневых каналах. Считаем, что своевременное применение антибактериальной терапии и динамический контроль сводят до минимума риск возникновения необратимых изменений в тканях. Особенно стоит подчеркнуть бережное и внимательное отношение к пациенту с данным осложнением, поскольку пациенту необходимо ощутить понимание и сочувствие со стороны врача. Кроме того следует знать, что если о возможности наступления вреда здоровью при оказании медицинской услуги врачом (медицинским учреждением) и пациентом была достигнута предварительная договоренность, такой вред может считаться правомерным, если установлены возможные размеры и обстоятельства его наступления в границах, не противоречащих общественной нравственности и основам правопорядка (Тихомиров А.В., 1996).
Хирургическое лечение
Хирургическое лечение называется буллэктомией. Если у человека выявлена гигантская булла — то это является показанием к хирургическому лечению. Небольшие размеры булл плохо поддаются хирургическому лечению, эффект от операции незначительный. Одышка редко уменьшается.
Буллы, не сопровождающиеся клинической симптоматикой (одышкой) или осложнениями (пневмоторакс, нагноение), удалять не рекомендуется.
Противопоказаниями к буллэктомии являются продолжающееся курение, тяжелые сердечно-сосудистые заболевания, диффузная эмфизема с малым сдавлением окружающей легочной ткани.
Показанием к хирургическому лечению могут быть рецидивирующие пневмотораксы на фоне буллезных изменений. В таком случае одномоментно проводят буллэктомию и плевродез.
Эмфизема
| Эмфизема легких |
Эмфизема является хроническим прогрессирующим заболеванием, которое относительно часто приводит к инвалидности. Считается, что в общей популяции встречается более 4% больных с симптомами эмфиземы. По данным аутопсий, она регистрируется у умерших мужчин в 60% и женщин в 30% случаев. Данная форма легочной патологии становится особенно опасной с возрастом и после 60 лет превращается в одну из основных ведущих клинических проблем.
Эмфизема относится к группе болезней человека, которые определены как хронические обструктивные легочные заболевания; в эту группу легочной патологии, помимо эмфиземы, включены бронхиальная астма, хронический обструктивный бронхит, муковисцидоз, бронхоэктатическая болезнь. В клинической практике часто возникают трудности при дифференциальной диагностике хронического обструктивного бронхита и эмфиземы, поэтому хроническая обструктивная болезнь легких иногда трактуется как вариант эмфизематозный либо бронхитический. В противоположность клинико-функциональному определению бронхита, эмфизема, согласно рекомендациям Европейского респираторного общества, рассматривается с паталогоанатомических позиций как деструктивный процесс эластического остова легочной ткани. Однако следует подчеркнуть, что подобный подход к определению эмфиземы не заменяет этиологических, клинических и рентгенологических особенностей этой легочной патологии. Многие авторы подчеркивают несовершенство подобного определения эмфиземы, всегда сопровождая его пояснениями относительно смысла патологической деструкции эластических волокон легочной ткани. Известно, что воздухопроводящие пути принципиально делятся на две категории: бронхи и бронхиолы. Дистальный отдел дыхательных путей представлен терминальными бронхиолами, входящими в состав ацинуса, на поверхности альвеол которых происходит газообмен. Эмфизема определяется как абнормальное увеличение или всех составляющих частей ацинуса, или же определенной его анатомической части. Абнормальное увеличение ацинуса наступает вследствие деструкции респираторной ткани. Гипервоздушность дыхательных путей может появляться у человека при энергичном разговоре, интенсивной физической нагрузке, холодовом воздействии на дыхательные пути, однако увеличение воздушного пространства не рассматривается как эмфизема. Обратимый характер гипервоздушность имеет и при приступе бронхиальной астмы, она регрессирует, как только исчезают признаки обострения астмы. Врачи, описывая клиническую картину гипервоздушных легких, иногда пользуются термином «викарная эмфизема».
Таким образом, для эмфиземы характерен деструктивный процесс эластических волокон легочной ткани и необратимость этих анатомических изменений.
В специальной литературе часто поднимается вопрос о роли возраста и пола в развитии эмфиземы. Действительно, в старших возрастных группах, особенно после 60 лет, эмфизема встречается значительно чаще, чем у более молодых людей. Однако следует указать, что наиболее агрессивными факторами риска, провоцирующими развитие эмфиземы, являются длительное курение, профессиональные вредности, перенесенные человеком инфекционные заболевания дыхательных путей и длительный прием определенных лекарственных средств (стероидные гормональные препараты и др.). Если сопоставить и сравнить значение каждого из факторов риска в развитии эмфиземы у человека, то возраст и пол окажутся здесь на последнем месте. Выделяют определенную форму сенильной эмфиземы, связывая ее с очень преклонным возрастом и целым рядом сопутствующих заболеваний.
На протяжении последних трех десятилетий активно обсуждается проблема генетической предрасположенности к эмфиземе. В 1965 году Эриксон описал дефицит альфа-один-антитрипсина, и этот генетический феномен стал предметом интенсивных исследований, целью которых было установление его роли в возникновении и течении эмфиземы легких. Современная молекулярно-биологическая концепция исходит из дисбаланса в системе протеолиз — антипротеолиз. Альфа-один-антитрипсин является основным ингибитором сериновых протеаз, к которым относится трипсин, химотрипсин, нейтрофильная эластаза, тканевый калликреин, фактор Xа и плазминоген. Ген PI (proteinase inhibitor) расположен на длинном плече хромосомы 14(14q31-32), продуктом данного гена и является гликопротеин альфа-один-антиприсин. В двух типах клеток экспрессируется ген PI — макрофаги и гепатоциты, с функцией последних связывают тканевую специфичность ингибитора. Центральное место в патогенезе эмфиземы принадлежит миграции нейтрофилов в альвеолярное пространство, инфильтрации ими стенки бронха и высокой концентрации в жидкости бронхоальвеолярного лаважа нейтрофильной эластазы.
Наибольшая концентрация альфа-один-антитрипсина обнаруживается в сыворотке крови и примерно 10% ее сывороточного уровня определяется на поверхности эпителиальных клеток дыхательных путей. Дефицит ингибитора связан с напряженностью воспалительного процесса в дыхательных путях либо имеет генетическую природу. Основными клиническим проявлениями дефицита альфа-один-антитрипсина являются эмфизема и ювенильный цирроз печени. Очерченные генетические случаи эмфиземы — иногда ее обозначают как эссенциальную — приходятся на молодой возраст; эта форма часто сочетается с циррозом печени.
| Эмфизема определяется как абнормальное увеличение или всех составляющих частей ацинуса, или же определенной его анатомической части. Для эмфиземы характерен деструктивный процесс эластических волокон легочной ткани и необратимость этих анатомических изменений |
Выше уже указывалось, что наиболее агрессивными факторами риска в возникновении эмфиземы являются поллютанты окружающей среды, профессиональные вредности, курение и повторяющиеся респираторные инфекционные заболевания.
Эмфизема в определенной степени является болезнью экологически обусловленной. Накоплен большой как экспериментальный, так и клинико-эпидемиологический материал, свидетельствующий о значительной роли поллютантов в повреждении легочных структур, в формировании хронического воспалительного процесса дыхательных путей и возникновении дисбаланса в системе протеолиз — антипротеолиз. Среди поллютантов важнейшее значение имеют диоксиды серы и азота (SO2 и NO2), основными продуцентами которых являются тепловые станции и транспорт. При проникновении диоксидов серы и азота ингаляционным путем наступает повреждение мембран апикальной части эпителиальных клеток. Биологические сигналы этого повреждения приводят к выходу воспалительных медиаторов, лейкотриенов, происходит нарушение в системе оксиданты — антиоксиданты. Истощение антиоксидантной системы играет так же важную патогенетическую роль в продолжающемся воспалении слизистой оболочки дыхательных путей. Среди факторов, которые приводят к развитию эмфиземы, также черный дым и озон. Повышение концентрации озона связывают с использованием в быту фреона (холодильники, бытовые аэрозоли, дозирующие аэрозольные лекарственные средства, парфюмерия). В жаркую погоду в атмосфере происходит фотохимическая реакция диоксида азота (продукт сгорания транспортного топлива) с ультрафиолетовым потоком; образующийся озон провоцирует воспалительные реакции слизистых дыхательных путей. С повышением концентрации озона в больших городах, где много транспорта, связывают обострение легочных и сердечно-сосудистых заболеваний. Необходимо отметить, что пожилые люди более чувствительны к поллютантному воздействию и тяжелее переносят обострение хронических заболеваний. В литературе описано увеличение смертности, причиной которой становилась высокая концентрация диоксидов в воздушном бассейне города. Такие случаи наблюдались в Англии (Лондон, 1948 и 1952), тогда в течение двух недель умерло свыше 4000 человек; в Бельгии (1928), в 50-е годы во многих странах Западной Европы наблюдались вспышки легочных заболеваний, наступавших вследствие высоких концентраций поллютантов в окружающей среде. При всех описанных экологических легочных эпидемиях наиболее чувствительными оказались пожилые люди и маленькие дети.
Среди пожилых людей регистрировался высокий уровень смертельных исходов. Причины столь высокой чувствительности органов дыхания пожилых людей к экологическим факторам следует искать в длительном воздействии неблагоприятных условий окружающей среды, истощении систем защиты от повреждающего действия поллютантов — и все это на фоне приобретенных хронических легочных заболеваний.
Курение — это, пожалуй, один из наиболее агрессивных факторов в развитии хронического обструктивного заболевания легких. Развитие эмфиземы связано с тем, что табачный дым вызывает миграцию нейтрофилов, включая терминальный отдел дыхательных путей. Проведены прямые исследования и с помощью бронхоальвеолярного лаважа подсчитано количество нейтрофилов до и после курения. Число нейтрофилов возрастает на несколько порядков и одновременно повышается концентрация нейтрофильной эластазы. Другой повреждающий механизм при хроническом курении связан с накоплением в альвеолярных макрофагах элементов смолы табачного дыма. Альвеолярные макрофаги приобретают песочный цвет, который позволяет цитологам из большого многообразия патологических процессов у человека выделить макрофаги курящего человека. Элиминация смолы из макрофагов затруднена, так как она не переваривается, не элиминируется и только персистирует от старого и гибнущего макрофага к молодой фагоцитирующей клетке.
Проведено большое количество эпидемиологических исследований, на основании которых установлено, что через 15–20 лет курения наступают легочные изменения как бронхолитического, так и эмфизематозного характера. Введено понятие индекса курящего человека. Он выводится путем арифметического подсчета количества сигарет, которые выкуривает человек в день, умноженного на 12 (число месяцев в году). Если индекс превышает число 200, т. е. человек выкуривает более 18 сигарет в сутки, то непременно появляются легочные симптомы. Считается, что продолжительность жизни курящего человека в среднем на 10–15 лет меньше, чем у некурящего.
Курение в России является очень распространенным явлением. Проведены эпидемиологические исследования, которые выявили, что мужчины в возрасте 20–50 лет курят более чем в 70%, женщины в пределах 5-8%. Нужно отметить, что в сельской местности курение еще больше распространенно, особенно среди мужчин. Наибольший неблагоприятный эффект достигается при сочетании холодового и производственного факторов с курением. В одном из исследований института пульмонологии, проведенном среди сталеваров московского автомобильного завода, были выявлены признаки эмфиземы и бронхита более чем у 30% работающих. Возраст мужчин не превышал 45 лет. Однако на момент обследования практически ни один из них не предъявлял жалоб на органы дыхания. В этом кроется одна из сложностей ранней диагностики эмфиземы. Человек длительное время субъективно не ощущает своей эмфизематозной болезни. В поле зрения врачей эти больные начинают попадать, когда болезнь приобретает инвалидизирующее течение и эмфизема сочетается с признаками хронической дыхательной недостаточности.
| Одна из основных сложностей ранней диагностики эмфиземы заключается в том, что человек длительное время не ощущает своей болезни. В поле зрения врачей эти больные начинают попадать, когда болезнь приобретает инвалидизирующее течение и эмфизема сочетается с признаками хронической дыхательной недостаточности |
Среди других факторов риска упоминается употребление алкоголя, большое значение имеют повторяющиеся эпизоды вирусной респираторной инфекции дыхательных путей.
У пожилых людей, у которых так часто выявляется эмфизема, сказывается кумулятивный эффект нескольких факторов риска на протяжении их жизни. Болезнь может стремительно развиваться и проявиться прогрессирующей одышкой, особенно при такой форме легочной патологии, как облитерирующий бронхиолит.
Thurlbeck and Churg (1995) достаточно подробно анализируют старые и новые данные патоморфологической картины, характерной для эмфиземы. Морфометрические исследования по размерам входа в альвеолы свидетельствуют, что в 94% случаев их размер не превышал 10 мм, в то время как при эмфиземе альвеолярные поры превышали размеры 20 мм. Стенка альвеолы представлена гладкими мышцами сосудов, капилляры утончаются и запустевают. Эластические волокна находятся в стадии дегенерации.
Описываемые морфологические изменения с возрастом нарастают и, как считает Thurlbeck, могут служить визитной карточкой возраста человека. Дегенерация эластических волокон, запустевание капилляров, широкий вход в альвеолы приводят к уменьшению поверхности активно функционирующих альвеол. Морфологически не измененные альвеолы могут сдавливаться эмфизематозно измененными, что в конечном счете играет важную роль в нарушении вентиляционной функции легких. В современной литературе введено понятие деструктивного индекса. Он определяется по трем параметрам: наличие некоторого количества альвеол с разрушенной стенкой; кубоидальный эпителий выстилает альвеолы; имеются классические эмфизематозные деструктивные процессы, затрагивающие эластические волокна. У некурящих людей этот индекс колеблется от 7 до 26%, в то время как у курящих он превышает 90%. Деструктивный индекс имеет большие величины при тяжелых формах эмфиземы и снижается при средней степени и легких проявлениях эмфизематозного процесса.
Анатомическая классификация эмфиземы основана на вовлечении ацинуса в патологический процесс; выделяют проксимальную ацинарную эмфизему, панацинарную, дистальную и иррегулярную (неправильную).
При проксимальной ацинарной эмфиземе респираторная бронхиола, представляющая собой проксимальную часть ацинуса, абнормально увеличена и деструктурирована. Описано две формы проксимальной ацинарной эмфиземы: центрилобулярная и при пневмокониозе шахтеров. Для центрилобулярной формы проксимальной ацинарной эмфиземы характерны изменения в респираторной бронхиоле проксимальнее ацинуса, что и создает эффект центрального расположения в доле легкого. Необходимо подчеркнуть, что дистально расположенная легочная ткань интактна, если дегенаративный процесс не зашел далеко. Центрилобулярные эмфизематозные участки обычно расположены большей частью в верхней доле; передние и задние сегменты поражаются сильнее.
Для пневмокониоза шахтеров характерно сочетание интерстициального фиброза легких с развитием фокальных эмфизематозных участков. Выделение этой формы эмфиземы основано на нетипичном для нее фиброзном процессе и его связи с поступлением в дыхательные пути минеральной пыли.
Панацинарная эмфизема описывалась под разными названиями: диффузная эмфизема, генерализованная эмфизема, альвеолярная или везикулярная эмфизема; для нее характерно вовлечение в процесс ацинуса; патологический процесс носит относительно единообразный характер.
Полагают, что сначала в процесс вовлекаются альвеолярные ходы и мешочки, затем они увеличиваются в размерах и становятся плоскими, стирается грань между альвеолярным ходом и альвеолярным мешочком. Анатомическая локализация панацинарной эмфиземы большей частью приходится на нижние доли легких, особенно это характерно для тяжелого течения эмфиземы.
Дистальная ацинарная эмфизема характеризуется вовлечением в патологический процесс преимущественно альвеолярных ходов. Последняя анатомическая разновидность эмфиземы обозначается как иррегулярная (неправильная) и для нее характерно многообразное увеличение ацинусов и их деструкция. Она часто сочетается с выраженным рубцовым процессом в легочной ткани, с чем и связывают иррегуляторный характер эмфиземы. Подобного рода патологический процесс наблюдается при гранулематозных легочных заболеваниях (туберкулез, саркоидоз, пневмокониоз, гистоплазмоз и эозинофильная гранулема).
Следует выделить особую форму эмфиземы, которая известна как буллезная форма. Под буллой понимается эмфизематозный участок легкого, превышающий в диаметре 1 см. Рейд выделяет три типа булл. Первый тип булл возникает вне зависимости от распространенности эмфиземы. Она располагается субплеврально в верхних долях легких, имеет фиброзно измененную ткань входа в буллу. Второй и третий тип булл встречается при распространенной эмфиземе. Второй тип характеризуется субплевральной локализацией, тогда как для третьего типа характерна произвольная локализация.
Laennec блестяще описал определенную форму эмфиземы, которая известна в настоящее время как пульмоногенная интерстициальная эмфизема; исторически использовались другие термины: подкожная эмфизема, пневмомедиастинум, пневмоторакс и другие. Эта форма эмфиземы может встречаться у больных бронхиальной астмой и осложнять течение астматического состояния при проведении искусственной и вспомогательной вентиляции легких, бронхоскопии, баротравме, постановке подключичного катетера.
Клиническая картина эмфиземы не имеет ярких патогномоничных признаков. В частности, это стало одной из причин включения понятия данной патологии в группу хронических обструктивных заболеваний легких, объединяющих такие близкие заболевания, как обструктивный бронхит, бронхиальная астма и эмфизема.
Клиническая картина при обструктивном бронхите особенно сходна с эмфиземой. Однако существуют определенные различия, на которых можно строить дифференциальную диагностику; она в определенной степени оказывает влияние на программы лечения и прогноз болезни.
Основными критериями дифференциально-диагностического процесса являются клинические признаки и данные, получаемые при проведении функциональных проб. В клинической картине доминируют одышка, кашель, отделяемая мокрота, изменение веса.
Одышка у больных эмфиземой развивается исподволь и, как правило, начинает беспокоить человека на шестой-седьмой декаде жизни.
Пациенты редко сообщают о длительном кашле и мокроте, чаще эта информация исходит от членов семьи. Эмфизематозный характер одышки относится к определенному типу, и в период обострения болезни при присоединяющемся кашле лицо приобретает розовый оттенок. В англоязычной литературе используется термин pink puffers, тем самым подчеркиваются особенности дыхательной недостаточности больных эмфиземой в противоположность больным с хроническим бронхитом — blue bloaters (имеется в виду диффузный синий цианоз, дословный перевод — «синий цвет копченой сельди»). Все авторы, которые касаются темы одышки у больных эмфиземой, подчеркивают ее коварство: длительное время никак заметно не проявляясь, исподволь прогрессируя, она превращается в реальную угрозу жизни человека.
Одышка, которая формируется при обструктивном бронхите, большей частью связана с переносимой инфекцией дыхательных путей. Известно, что бронхит функционально определяется как кашель, который в последние два года жизни больного беспокоит его на протяжении трех месяцев в году; тем самым подчеркивается тесная связь таких возникающих при бронхите симптомов, как кашель и одышка.
У больных эмфиземой мокрота всегда отделяется скудно и носит мукоидный характер. Необходимо учитывать, что при эмфиземе патологический процесс затрагивает терминальный отдел дыхательных путей, поэтому мокроты всегда отделяется мало. И второе — это касается мукоидного типа мокроты — при эмфиземе не доминирует бактериальный воспалительный процесс. Обострение бронхита всегда сопровождается усилением кашля, обильным отхождением мокроты, причем она носит гнойный характер. Конечно, большую роль в возникновении кашля и формировании характера мокроты играет возбудитель и степень его колонизации в слизистых дыхательных путях. В практических целях необходимо обращать внимание на появление непродуктивного кашля и прекращение отхождения мокроты. Эти симптомы свидетельствуют о тяжелом обострении обструктивной болезни легких: с одной стороны, респираторный инфекционный процесс, с другой — формирование синдрома утомления дыхательных мышц. В современных руководствах постоянно подчеркивается рекомендация избегать назначения без крайней надобности седативных и противокашлевых препаратов, которые также могут способствовать стазу мокроты в просвете дыхательных путей, тем самым помогая распространению инфекционного процесса дыхательных путей.
У больных эмфиземой происходит значительная потеря массы тела; они, как правило, субтильны и обращают на себя внимание большим дефицитом веса. Такие больные часто избегают раздеваться в присутствии посторонних и даже врачей. Порой больные напоминают кахектичных людей, и возникает небольшая техническая трудность при проведении перкуссии и аускультации. Изменение веса у больных эмфиземой связано с напряженной работой респираторных мышц, которая направлена на преодоление высокого сопротивления терминального отдела дыхательных путей. В прогнозе болезни большое значение придается функциональному состоянию респираторных мышц — с появлением синдрома их утомления болезнь всегда прогрессирует, что мгновенно сказывается на усугублении признаков дыхательной недостаточности. В современных рекомендациях по ведению легочных больных обращается внимание на оценку группы мышц, участвующих в акте дыхание, появление признаков парадоксального дыхания, синхронное участие в респираторном цикле диафрагмы, мышц брюшного пресса (оценку производить желательно в положении сидя и лежа). У больных с эмфиземой и выраженными изменениями грудной клетки, а также утомлением респираторных мышц в горизонтальном положении наблюдается напряженная работа диафрагмы — больные порой вынуждены спать в сидячем положении.
У больных обструктивным бронхитом возникают приблизительно те же проблемы, особенно в период прогрессирующей дыхательной недостаточности. Однако для них не характерен высокий дефицит веса, как для пациентов с эмфиземой легких.
Внешний осмотр, перкуссия и аускультация дают врачу возможность также выявить целый ряд дифференциально-диагностических признаков. Грудная клетка у больных эмфиземой цилиндрической формы, легочный звук над всей поверхностью носит коробочный оттенок. Нижние границы легких опущены на одно-два ребра, верхушки легких выступают над ключицами; при аускультации дыхание резко ослаблено; хрипы не характерны для эмфиземы, и их скудное количество может появиться при проведении кашлевой пробы или же как трахеальный звук на высоте форсированного выдоха. У больных хроническим обструктивным бронхитом клиническая картина в целом напоминает вышеописанную.
Однако появление хрипов, их нарастание в горизонтальном положении, разнотональность при форсированном выдохе и при проведении кашлевой пробы — все это позволяет отличить одну форму обструктивной легочной патологии от другой.
Со стороны сердечно-сосудистой системы также отмечаются некоторые различия. Так, формирование cor pulmonale более характерно для больных хроническим обструктивным бронхитом, в то время как у больных эмфиземой эти изменения если и развиваются, то уже в терминальной стадии болезни. Следует подчеркнуть сложность аускультации сердца у больных обструктивными заболеваниями легких; сердечные тоны из-за эмфиземы выслушиваются с трудом, настолько они приглушены, аускультацию рекомендуют проводить в эпигастральном углу, где визуально определяется возбужденная работа гипертрофированных правых отделов сердца.
Рентгенологические исследования органов грудной клетки имеют большое значение в диагностике эмфиземы легких, позволяя выявить характерные для нее признаки. Необходимо всегда обращать внимание на низкое расположение купола диафрагмы и ее уплощение. При проведении функциональных проб можно обнаружить, что экскурсия диафрагмы заметно снижена. Эти изменения корреспондируются с повышенной воздушностью легочных полей и увеличением ретростернального пространства (признак Соколова); cердечная тень сужена и вытянута (в этом случае образное выражение —«капельное сердце»); легочные поля обеднены сосудистыми тенями, от корня легких они быстро приобретают нитеобразный характер и их тени исчезают к периферии легочных полей. Усиление легочного рисунка более характерно для участков буллезной эмфиземы. Компьютерная томография может существенно облегчить диагностику, подтверждая гипервоздушность, обеднение легочных полей сосудистым рисунком, а также более четко выявляя буллы, их локализацию и размеры. Эмфизематозные легкие указывают на большие нарушения в соотношении вентиляции и перфузии – такие исследования проводятся с помощью радиоизотопной техники. У больных хроническим обструктивным бронхитом при рентгенологическом исследовании органов грудной клетки в целом выявляются вышеописанные изменения. Однако обращает на себя внимание высокая плотность стенки бронхов, инфильтрация по ходу их протяженности – то есть целый ряд признаков, характеризующих воспалительный процесс в бронхиальном дереве.
В постановке диагноза хронической обструктивной болезни легких большая роль отводится исследованию функции дыхания. Для эмфиземы наиболее характерными функциональными признаками являются снижение эластических свойств легких, коллапс дистального отдела дыхательных путей, увеличение резистентности дыхательных путей, выявляемое с помощью общей плетизмографии, увеличение мертвого пространства. Скоростные показатели кривой поток — объем изменены, но они более характерны для обструктивного бронхита. В современной пульмонологии распространены ингаляционные тесты с бронходилататорами, позволяющие оценить обратимый или необратимый характер обструкционных нарушений. У больных эмфиземой обструкция носит стойкий необратимый характер, в то время как у больных обструктивным бронхитом отмечается частичный бронходилатирующий ответ. В этих двух группах выявляется разница в диффузионной способности легких, которая нарушена в большой степени у больных эмфиземой. Этими изменениями можно объяснить, почему у больных эмфиземой раньше наступают гипоксемические расстройства. У больных обструктивным бронхитом отмечается раннее и стойкое повышение давления в системе легочной артерии, что оказывает влияние на появление характерного синего цианоза у этой группы больных, в то время как у больных эмфиземой давление в легочной артерии длительное время сохраняется на нормальном уровне или повышается при физической нагрузке.
С развитием гипоксемии у страдающих обструктивными легочными заболеваниями формируется полицитемический синдром, для которого характерны повышение числа эритроцитов, высокий гемоглобин, низкая реакция оседания эритроцитов и повышенная вязкость крови. Эритроцитоз и гипервязкость крови усугубляют гипоксемические расстройства, а с их появлением нарастают признаки дыхательной недостаточности. В этот период цианоз приобретает характерный фиолетовый оттенок слизистых, кончика носа, конечностей. Описанные изменения более характерны для больных, страдающих хроническим обструктивным бронхитом.
У этих групп больных необходимо измерять напряжение кислорода в артериальной крови. Следует выделять в особую группу тех больных, у которых напряжение кислорода в артерии ниже 60 мм рт. ст. — это признак терминальной дыхательной недостаточности, и таким пациентам показана длительная (более 12–15 часов) в сутки терапия кислородом. Следует также выделить больных, у которых повышенное напряжение СО2 в артериальной крови, — гиперкапническая группа больных, они не требуют срочных лечебных мероприятий. С гиперкапнией связывают обострение дыхательной недостаточности и появление синдрома утомления респираторных мышц. Необходимо мониторировать газы крови, с тем чтобы правильно строить программу лечения и определять прогноз.
В современной медицинской практике широкое распространение получает концепция биомаркеров болезней. Конечно, появление определенных симптомов заставляет выделить больных в разные группы: буллезная эмфизема, интерстициальная эмфизема, генетическая эссенциальная эмфизема, наконец, болезни легких курящего человека, профессиональные легочные заболевания. В клинической практике сохраняется значительная группа пациентов, которые трактуются как больные хронической обструктивной болезнью легких. В этой категории трудно провести разграничение ведущих патологических процессов, связанных либо с обструктивным бронхитом, либо с развитием эмфиземы, в этом плане особую трудность составляют больные с облитерирующим бронхиолитом.
Специфических лечебных программ при эмфиземе легких не проводится и они существенно не отличаются от тех, которые рекомендуются в группе больных хроническими обструктивными болезнями органов дыхания. Однако более 10 лет назад были сделаны попытки внедрить заместительную терапию человеческим альфа-один-антитрипсином. Но этот подход остался на уровне преклинических лечебных программ и в настоящее время широко в клинической практике не применяется. Манипуляции в системе протеолиз — антипротеолиз сводятся к назначению секретолитических, антиоксидантных средств и витаминов. Ни одно из этих назначений не имеет прямого влияния на систему протеолиза. Большое внимание уделяется длительному назначению ацетилцистеина, так как он снижает продукцию свободных радикалов, регулирует образование секрета и обладает свойствами комплексанта.
При комплексном лечении больных эмфиземой легких на первое место должно отводиться общим мероприятиям, повышающим качество жизни больных. Большое значение придается отказу от курения. Современные исследования, посвященные болезням курящего человека, выявили крайне низкую активность врачей, когда речь идет об оказании помощи курящим больным; формальный вопрос, курит пациент или нет, врачи задают менее чем в 50% случаев, программы лечения предлагают вообще в 5-8% случаев. Успех при лечении эмфиземы целиком зависит от позиции врача. Однако и обращение больных, и их активное выявление ставит перед фактом, что профилактические программы не играют уже столь эффективной роли, которую они могли сыграть несколько лет тому назад.
Медикаментозная программа включает назначение бронхорасширяющих средств, антихолинергических препаратов, теофиллинов и кортикостероидов. Назначение первых двух групп (бета-два-агонистов и антихолинергических препаратов) больше показано для лечения больных обструктивным бронхитом, чем пациентов с эмфиземой легких. В клинической практике эти препараты, особенно бета-два-агонисты, часто назначаются из-за сопутствующего характера легочного заболевания. В последние годы стали делать акцент на пролонгированные бета-два-агонисты (сальметерол, формотерол) и комбинированные — бета-два-агонисты в сочетании с антихолинергическим препаратом (фенетерол+ипратропиум бромид). Это следует учитывать, когда речь идет о пациентах старшего возраста, так как у них менее выражен кардитоксический (естественно, нежелательный эффект).
Предпочтение следует отдавать теофиллинам. Однако при лечении пожилых людей могут рано проявиться аритмические свойства теофиллина. Низкий эффект теофиллинов наблюдается при снижении FEV за одну секунду ниже 1,5L. Предпочтение отдают пролонгированным теофиллинам, которые позволяют создавать концентрацию в крови не выше 15 g/L. Показанием к назначению теофиллинов служит нарушение вентиляции и перфузии, что так характерно для больных эмфиземой.
Показания к назначению кортикостероидов достаточно противоречивы; более чем 20% больных с обструктивными заболеваниями легких не отвечают положительно на терапию. Необходимо учитывать миопатическое действие кортикостероидов, которое крайне нежелательно у больных эмфиземой. Показанием служит быстрое прогрессирование болезни, которое не удается приостановить с помощью других медикаментозных программ. Обычно рекомендуют назначать преднизолон в дозе 15–20 мг с оценкой эффективности в ближайшие три-четыре дня. При эмфиземе у человека развивается остеопороз, который может усугубляться с назначением кортикостероидов. Для лечения остеопороза рекомендуются витаминные препараты и особенно витамин D3, в более тяжелых случаях показана курсовая терапия кальцитонином. Всем больным эмфиземой показаны физические программы, особенно массаж грудной клетки, дыхательная гимнастика и обучение больного кинезотерапии.
У пациентов с эмфиземой могут развиться осложнения, которые потребуют проведения специальных лечебных мероприятий. Пневмоторакс — одно из наиболее тяжелых осложнений, угрожающих жизни больного.
При развитии пневмоторакса показаны противокашлевые наркотические препараты, установка дренажной трубки и подсоединение ее к цилиндру с водой, в котором создано отрицательное давление 30 см. водного столба. Развитие современной торокоскопической техники позволяет чаще прибегать к лечению буллезной эмфиземы эндохирургическим методами.
Литература: 1. Bennet C. and Plum F. Text book of medicine, 1996. 2. Thurlbeck W., Churg A. Pathology of the lung, 1995. 3. Самельчук Е. И. Роль наследственных факторов в возникновении хронических легочных заболеваний. Докт. дис. М., 1997. 4. Heck L. W. et al. Bennet: Isolation, characterization, amino — terminal amino acid sequence analysis of human neutrophil elastase from normal donors. Anal. Biochem. 1985, 149, 153–62. 5. Timens W. et al. Extracellular matrix and inflammation: a role for fibroblast-mediated defective tissue repair in the pathogenesis of emphysema? Eur. Respir. Rev., 1997, 7, 43, 119–123. 6. Sandford A. J., Weir T. D., Dp Pare P. Genetic risk factors for chronic obstructive pulmonary disease. Eur. Respir., J., 1997, 10, 1380–1391. 7. Samelchuk E. I., Chuchalin A. G. Mis — sense mutation of alfa-1-antichymotrypsin and COPD. Lancet, 1993, 342:624.
Биомаркеры эмфиземы:
- высокая эпидемиолоическая распространенность, особенно в старших возрастных группах (пожилые люди);
- курение;
- поллютанты внешней и внутренней среды обитания человека;
- профессиональные вредности (шахтеры, сталевары, рабочие, занятые в текстильном производстве, строительные рабочие (для пожилых в анамнезе);
- генетическая предрасположенность, связанная с появлением генов, нарушающих синтез ингибиторов протеаз (теория эмфиземы — протеолиз — антипротеолиз);
- рентгенологические признаки гипервоздушных легочных полей, их обеднение сосудистым рисунком, плоский, низко расположенный купол диафрагмы;
- вентиляционные расстройства обусловлены снижением эластических свойств легочной ткани, повышением общего сопротивления дыхательных путей;
- высокие показатели остаточного объема, мертвого пространства;
- минимальная эффективность бронхорасширяющих средств.