Классификация заболевания
Существует четыре основных вида потницы, которые отличаются между собой характером сыпи, продолжительностью развития и тяжестью проявления симптоматики:
- Кристаллическая. Сопровождается развитием пузырьковой сыпи, которая чаще всего проявляется на голове, за ушами, на шее. Возможна и другая локализация высыпаний. Спустя 2-3 дня после появления пузырьки подсыхают и начинают шелушиться. Так как раздражение не сопровождается воспалением или инфекцией, кристаллическая форма является самой простой и безобидной.
- Красная. Более сложный вид, при котором пот воздействует на кожу более длительное время и, соответственно, вызывает более сильное раздражение. Сыпь в виде небольших воспаленных бугорков провоцирует небольшой отек и сопровождается зудом, жжением, дискомфортом. Длится около двух недель.
- Белая потница, или везикулопустулез. При таком типе на коже появляются пузырьки с беловатым или желтоватым заполнением. Когда пузырек лопается, после него остается светлый налет. Наличие окраса в пузырьковой жидкости говорит о том, что к высыпаниям присоединилась инфекция, зачастую – стафилококковая.
- Глубокая. В большинстве случаев потница вызывает только поверхностное поражение кожного покрова. При глубокой форме патологии страдают глубинные слои кожи. Болезнь сопровождается волдырями, наполненными светлым содержимым, которые рассасываются или самопроизвольно лопаются.
Факторы, провоцирующие возникновение пигментации
Главным провокатором возникновения пигментации, на фоне прочих нарушений, является солнечное излучение. Под воздействием УФ-лучей индуцируется синтез меланокрина — гормон гипофиза, который активизирует работу пигментных клеток. Основными сопутствующими факторами являются:
- Генетическая предрасположенность – темный цвет кожи. Люди с генетически большим количеством меланоцитов более склонны к развитию пигментации
- Гормональные нарушения (беременность, эндокринные болезни, прием гормональных препаратов)
- Избыток свободных радикалов
Сочетание избыточного количества УФО с одним из двух предрасполагающих факторов равно появление пигментных пятен.
Симптомы
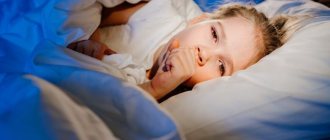
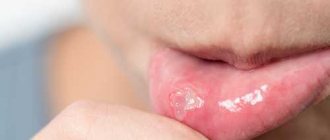
Главный и самый очевидный симптом патологии – это сыпь. Чаще всего высыпания появляются на голове, груди, спине, в области паха, подмышек, ягодиц. Сыпь выглядит как рассеянные пузырьки с прозрачным, белым или желтым содержимом, либо как мелкие зернышка с воспалительным контуром.
В течение дня сыпь может усиливаться или уменьшаться, а сила ее проявления зависит от смены температуры и ухода за кожей малыша. В некоторых случаях ребенок не выказывает беспокойства, но иногда может испытывать зуд, боль и демонстрировать дискомфорт капризами, нестабильным сном, отсутствием аппетита.
При легких формах заболевания другие симптомы могут не возникать. Но в более запущенных вариантах, которые сопровождаются осложнениями и инфекцией, клинические проявления могут дополняться:
- повышенной температурой до 38 градусов;
- появлением светлого налета, гнойников, язвочек;
- формированием мокнущих трещин с неприятным запахом;
- общим ухудшением состояния.
При оценке симптомов важно не допустить развития запущенных форм потницы и своевременно обращаться к врачу, не дожидаясь развития осложненийИсточник: Уход за кожей новорожденного. Cолнцева О.А. Медицинский совет, 2014. с. 35-39.
Симптоматика (признаки)
На ранней стадии, непосредственно после закупорки железы, ребенок может жаловаться на боль и/или зуд, слезотечение, обостренную чувствительность к свету; веко локально краснеет, воспаляется, опухает, и очаг, действительно, очень напоминает новообразованный ячмень. Многие опытные родители на данном этапе принимают решительные и порой достаточно грамотные меры по пресечению дальнейшего его прогрессирования, но в случае халязиона эти меры оказываются неэффективными. Формируется плотный узелок, при пальпации свободно и практически безболезненно перекатывающийся внутри века. Обычно кожа в этом месте слегка, а внутренняя конъюнктива значительно гиперемированы, в точке выхода железы может наблюдаться светло-серый центр припухлости.
При заносе вторичной бактериальной инфекции инкапсулированный узелок может достаточно бурно воспаляться, превращаясь в нагноившийся внутренний «истинный» ячмень; такой микроабсцесс может увеличиваться, распирая веко изнутри и вызывая боль, а затем спонтанно вскрываться с истечением содержимого и инфицированием окружающих тканей (прежде всего, конъюнктивы). При большом объеме халязиона и его задней (у внутренней стенки века) локализации к воспалению может привести также механическое раздражение глазных оболочек неестественно выступающим участком века.
Причины возникновения
С жалобами на потницу у малыша чаще всего к врачам обращаются родители, которые не придерживаются базовых правил ухода за ребенком: каждый день купают его с мылом, чрезмерно укутывают без учета реальной температуры окружающей среды. В группе риска также дети с кожной аллергией, сахарным диабетом, рахитом, себорейным дерматитом или частой диареей. Особо подвержены риску развития высыпаний пухлые малыши с лишним весом и на искусственном вскармливании.
Среди прочих причин развития потницы у детей выделяют:
- несоблюдение нормального температурного режима;
- слишком жаркая, тесная одежда или обувь, которая не пропускает воздух и не создает естественной вентиляции;
- чрезмерное использование косметических средств для кожи, которые нарушают кислотный баланс и вызывают повышенную чувствительность (мыла, детских кремов, масел и др.);
- редкая смена подгузников или их низкое качество, недостаточность ухода;
- вирусные болезни, которые сопровождаются повышенной температурой.
Причины заболевания у детей
Как известно, наши органы зрения (куда входит и веко) представляют собой довольно замысловатую эволюционную «конструкцию», состоящую из множества элементов – как правило, мелких или микроскопических, узко специализированных, в норме тщательно «настроенных» для согласованной совместной работы. Но известно также, что чем сложнее система, тем выше вероятность сбоев, отказов, поломок и прочих дисфункций. В структуре века присутствует особая разновидность кожных сальных желез – т.н. мейбомиевы железы (от имени немецкого ученого Генриха Мейбома, открывшего их еще в ХVII веке).
Маслянисто-слизистый секрет, который вырабатывается этими железами, защищает веко от избыточного смачивания слезной жидкостью и, в то же время, от пересыхания и трения. Выходы мейбомиевых желез располагаются по краям век у ресничных оснований, ближе к «контактной» поверхности глазного яблока; на верхнем веке их немного больше, на нижнем меньше, но в общей сложности их количество составляет 60-70 на одну пару век.
В некоторых случаях в устье мейбомиевой железы случается «затор» – выход блокируется, и, поскольку секрету попросту некуда деться, он начинает скапливаться, уплотняться, затем прорывается в окружающее хрящевидное пространство и там инкапсулируется. Таков общий алгоритм образования халязиона.
В любой возрастной категории к основным причинам развития халязиона относятся перенесенные инфекционно-воспалительные процессы: конъюнктивиты, блефариты и, в том числе, гордеолумы (ячмени); синдром «жирной кожи» (гиперсекреция как индивидуальная особенность всей системы сальных желез); гастроэнтерологические заболевания; травмы глаза, в т.ч. термические. Однако у детей спектр возможных непосредственных причин шире; он включает хронические тонзиллиты и другие ЛОР-воспаления, нелеченный кариес, гельминтозы, снижение иммунитета (напр., при весеннем гиповитаминозе), аллергии, возрастные аномалии строения мейбомиевой железы (узость протоков) или дисфункция вывода их секрета на клеточном уровне.
Кроме того, развитию халязионов способствует рефракционная аномалия (особенно дальнозоркость), если она существенно выражена и не корригируется очками или линзами. Контактные линзы, впрочем, также относятся к факторам риска… Наконец, повторное появление халязиона на том же месте может быть обусловлено тем, что предыдущая «градинка» была недолечена или удалена не полностью.
Как отличить потницу у ребенка от аллергии и других заболеваний
Когда на коже появляется сыпь, самое сложное для родителей – это отличить потницу от прочих болезней: аллергии, ветрянки, кори и др.
Во-первых, следует изучить места возникновения сыпи. В первом случае высыпания базируются в труднодоступных местах: в зоне под подгузником, в складках кожи, в волосяном покрове. При этом сыпь практически никогда не появляется на открытых участках кожи, которые хорошо проветриваются. Но если сыпь появилась на лице, открытых частях ручек и ножек, вероятнее всего, это аллергия.
Провести дифференциальную диагностику также поможет простой домашний тест. Нужно просто раздеть малыша и оставить его без одежды, подгузника на несколько часов. Если сыпь появилась в результате потницы, за это время она уменьшится, станет бледнее. Если же это аллергия, никаких изменений с ней не произойдет.
Отличить болезнь от кори, ветрянки и прочих вирусных патологий поможет дополнительная симптоматика. При инфекционных болезнях обязательно повышается температура, появляется интоксикация, а сыпь быстро распространяется по всему телу. В свою очередь, главный симптом потницы – это всего лишь высыпания.
Что нужно знать маме об её новорожденном ребенке
На вопросы отвечает главный внештатный неонатолог МЗ Амурской области, ассистент кафедры детских болезней ФПК и ППс АГМА, к.м.н. Харченко Мария Витальевна.
Любой возникший у Вас вопрос, Вы можете задать через нашу {rokbox text=|форму|}index2.php?option=com_contact&view=contact&id=2{/rokbox} обратной связи.
Мой малыш родился с весом 3кг 600 граммов, а в роддоме потерял в весе 250 грамм. Это нормально или нет? Ведь я кормила его грудью по «требованию ребенка», как рекомендовал детский врач. Может быть, надо было докармливать его смесью?
Не переживайте, все в порядке! В течение первых 5 дней жизни новорожденный может потерять до 10% от своего веса при рождении.
Ваш малыш потерял 7% своего первоначального веса. Такое снижение веса нормальное явление и называется физиологической потерей веса. Она бывает вызвана несколькими причинами: отхождением мекония, довольно существенными потерями жидкости через кожу и легкие (во время дыхания малыша) и недостаточным питанием в самые первые дни жизни. Молозиво, которое получает ребенок в первые дни жизни, не может полностью компенсировать энергетические затраты ребенка. Однако если мама с малышом находятся в одной палате, то она сможет прикладывать его к груди каждый раз, как он того потребует (режим свободного вскармливания). В этом случае молоко у матери прибывает гораздо быстрее и потеря веса новорожденного вряд ли превысит 5-7%. Большинство малышей, при таком виде скармливания, восстанавливают свой первоначальный вес уже к моменту выписки из родильного дома или в течение первых дней (недели) нахождения дома.
Что такое молозиво и почему все так ратуют за раннее прикладывание к груди?
Молозиво это секрет молочной железы, представляющий собой желтоватую густую жидкость с солоноватым вкусом и специфическим запахом. Выработка молозива начинается за несколько дней до родов (исключение составляют преждевременные роды) и продолжается 3-4 дня после родов. От молока молозиво отличается повышенной кислотностью, большим содержанием белков (главным образом альбуминов и глобулинов), жиров, минеральных веществ и витаминов и меньшим количеством сахара.
По набору и сочетанию питательных веществ молозиво – незаменимая пища для новорожденных. В нем содержится большое количество иммунных тел и антиоксидантов, предохраняющих кроху от разных инфекций, которых его иммунная система пока не вырабатывает. Также молозиво стимулирует нормальную деятельность кишечника, помогает очистить пищеварительную систему новорожденного от мекония и наполняет ее бифидофлорой, способствуя тем самым адаптации малыша к внеутробному существованию.
Раннее прикладывание ребенка к груди – это прикладывание ребенка к груди матери в родильном зале через 20-30 минут после рождения. Первый контакт матери и ребенка имеет исключительно большое значение. Считается, что чем раньше мать может прикоснуться к своему крохе, прижать его к себе, тем лучше для установления эмоциональных связей между ней и ребенком, тем раньше просыпается у матери материнский инстинкт, а у ребенка – любовь к матери. Именно в этот момент ребенок начинает узнавать вас по голосу, всем своим существом впитывая тепло вашего тела, усваивает, что вы являетесь для него источником пищи, его защитой, и начинает вас любить. Первое, столь раннее прикладывание ребенка к груди можно считать первой прививкой, т.к. молозиво содержит большое количество антител (иммуноглобулинов) защищающих малыша от различных инфекционных агентов окружающего мира. Кормление ребенка грудью в родильном зале очень полезно и для матери, т.к. при сосании ребенком груди в организме матери активно вырабатывается гормон – окситоцин, который вызывает сокращение матки и способствует профилактике послеродовых маточных кровотечений.
Расскажите, пожалуйста, о родимых пятнах, и каких надо «бояться»?
Довольно часто на коже новорожденного ребенка можно наблюдать различные по цвету и виду родимые пятна. Часть родимых пятен остается у человека на всю жизнь, часть через некоторое время исчезает.
Врожденные пигментные пятна могут быть разного цвета: от едва заметного светло-коричневого до темно-коричневого и даже черного. Форма, величина и количество пигментных пятен различны. Бывает, что пигментные родимые пятна имеют ту же форму и расположены в тех же местах на теле, что и у родителей ребенка. Пигментные родинки (невусы) возвышаются над поверхностью кожи.
Кроме пигментных родимых пятен бывают сосудистые родимые пятна – гемангиомы. Они могут быть разной цветовой насыщенности: от бледно-розового до темно-малинового, иногда с фиолетовым оттенком. Гемангиомы встречаются довольно часто, но при рождении они могут быть совсем бледными и плоскими, а потому почти незаметными. Через некоторое время после рождения пятна могут увеличиваться и возвышаться над поверхностью кожи. С возрастом некоторые гемангиомы пропадают сами, но чаще «винные пятна» остаются на всю жизнь.
У большинства новорожденных с желтой и темной кожей (имеющие азиатскую и/или негроидную кровь) между лопаток, вдоль позвоночника или в области крестца, ягодиц) наблюдаются довольно крупные серо-голубые пятна, никогда не возвышающиеся над поверхностью кожи. Это – «монгольские голубые пятна». Большая часть таких пятен исчезают к 5-6 годам, но некоторые «монгольские» пятна остаются.
Кроме родимых пятен, остающихся на коже человека на всю жизнь, у новорожденных могут наблюдаться также пятна или полоски, которые сами исчезнут через непродолжительное время. Так, между 2-8 наделями жизни у некоторых детей возможно появление по средней линии живота тонкой пигментной полоски, которая исчезнет через 2-3 месяца.
На голове (на затылке, лбу, переносице, веках или губах) у некоторых малышей можно наблюдать красноватые сосудистые пятна (телеангиоэктазии). Старые акушеры называют их «Щепки аиста». Это остатки эмбриональных сосудов, которые исчезают к 12-15 месяцам.
Вам следует внимательно отнестись к родимым пятнам на теле малыша. Обычно они не требуют ни ухода, ни лечения, но вы должны помнить, что врач будет наблюдать за детишками, на теле у которых обнаружены больше 5 пигментных пятен или есть «винные »пятна на лице, или выступающие родинки. И обязательно сообщите врачу, если заметили, что родимое пятно на теле у ребенка увеличивается в размерах или меняет цвет!
Расскажите, пожалуйста, что такое желтуха новорожденного?
Через 1-2 дня после рождения у большинства новорожденных наблюдается пожелтение кожи и слизистых оболочек. Начинается пожелтение с кожи лица, затем распространяется на все тело. Это физиологическая желтуха новорожденного. Причиной возникновения данного состояния является ферментативная незрелость печени. У новорожденного ребенка в крови содержится большое количество эритроцитов (красных кровяных телец), которые отличаются большой нестойкостью и легко разрушаются. При распаде эритроцитов в крови человека высвобождается гемоглобин (вещество, связывающее и переносящее кислород), который в свою очередь, разрушается, превращаясь в желтый пигмент билирубин. Поступив в печень, билирубин под воздействием ферментов печени превращается в компонент желчи и выводится в кишечник. Печень новорожденного не справляется с большим количеством билирубина, и он выбрасывается в кровь. У взрослого человека в кишечнике обитают бактерии, которые продолжают процесс разрушения билирубина. У новорожденных детей таких бактерий нет, зато есть фермент, который позволяет билирубину повторно всасываться в кровь. В результате кожа, слизистые и белки глаз малыша приобретают желтоватый оттенок. Такая желтуха наблюдается практически у всех детей в первые дни жизни. Она не требует лечения, поскольку кровь очищается самостоятельно через несколько дней. Если желтуха сохраняется больше недели, у ребенка берут анализ крови для определения количества билирубина, после чего назначают лечение (фототерапию).
Что должен уметь новорожденный ребенок?
Здоровый доношенный малыш должен «уметь»:
- ненадолго поднимать головку, когда лежит на животе (но держать голову, находясь в вертикальном положении, ребенок еще не может!);
- рефлекторно двигать ножками и ручками (почти все время, когда не спит);
- двигать головой из стороны в сторону;
- реагировать на внезапные раздражители активными движениями всего тела;
- демонстрировать нормальное развитие безусловных рефлексов: «поиска груди», сосательного, хватательного, ползания (лежа на животе, если подставить ладони к стопкам малыша) и др.;
- зажмуривать глаза на яркий свет и фокусировать зрение на расстоянии 20-30 см от глаз. Глазки в это время могут слегка «косить»;
- реагировать на звуки: на громкие – вздрагиванием или замиранием, на негромкий голос – «слушанием»;
- просить есть каждые 2-2,5 часа;
- часто опорожнять кишечник (при каждом кормлении и иногда до 12 раз в сутки) и мочевой пузырь (от 6 до 20 раз в сутки);
- поддерживать нормальную температуру тела (от 36,50 до 37,30).
Расскажите, пожалуйста, что такое свободное пеленание?
Пеленание и сейчас остается наиболее популярным способом одевания детей в нашей стране, по крайней мере, в период новорожденности. Условно пеленание разделяют на тугое и свободное.
Тугое пеленание – это когда малыша заворачивают в пеленку по шейку, охватывая и ручки, и ножки, после чего он напоминает собой древнеегипетскую мумию. Считается, что именно такой вариант оптимално подходит для первой недели детской жизни – кроха не мешает сам себе беспокойным и неосознанным движением ручек и лучше спит. Так ли это, вы можете проверить на практике.
Свободное пеленание – это когда сверху ребенок одет в распашонку, а пеленкой вы заворачиваете нижнюю часть туловища, при этом ручки остаются свободными, а ножки запеленывают не туго (пеленку фиксируют под грудью ребенка, а ножки свободно двигаются в получившемся мешочке). При этом надо помнить – если вы используете свободное пеленание новорожденного ребенка на ночь, требуется использовать распашонки с зашитыми на концах рукавчиками (потому что малыш может оцарапаться или испугаться своих острых ноготков). На втором месяце жизни такая предосторожность, как правило, не требуется.
Когда можно одевать малыша в настоящую одежду?
Когда захотите, хоть при выписке из родильного дома! Манера одевать новорожденных в кофточки и штанишки характерна в большей степени для европейцев, т.к. текстильная промышленность за рубежом уже много лет выпускает одежду с пометкой «от 0 до 6 месяцев». Наши соотечественницы, скорее, привержены традициям, в смысле предпочитают дома пеленать малыша, пусть и свободным способом, а красивые вещицы, напоминающие взрослую одежду, оставляют для торжественных выходов в поликлинику, гости, на прогулку. И все же если вы категорически против того, чтобы превращать маленького человека в кокон, сегодня есть обширные возможности одевать его «по-настоящему» уже с первых дней жизни (и даже недоношенных детей). Самое главное, чтобы детская одежда была удобной для малыша, легко и быстро одевалась, снималась и стиралась.
Преимущества пеленок:
- легко стирать и гладить;
- более доступны по цене.
Недостатки:
- почти недоступно папам (в смысле освоить технику пеленания!);
- тугое пеленание ограничивает движения малыша.
Преимущества «настоящего» одевания:
- доступно для пап;
- забавляет маму и окружающих.
Недостатки:
- сложнее для «санитарной обработки»
- двустороннее проглаживание восьми пар ползунков «на скорость» может отразиться на маминой нервной системе.
Помните, что новорожденный младенец независимо от пола одеваться не любит, всячески этому противится и осуществлять эту процедуру вам придется в рекордное время с наименьшими усилиями!
Внимание! Шапочки, чепчики и платочки на голову ребенку, находящемуся в доме, не нужны. Их используют после купания, чтобы защитить мокрую головку ребенка от переохлаждения (ненадолго, до высыхания головы) или на прогулках.
Расскажите, пожалуйста, как понять, тепло ли малышу или он замерз?
Одевая малыша, всегда помните основной принцип – одеваем как себя! Если вы ходите по дому в шапке – вперед! Но такое встречается редко. Со всей ответственностью можно сказать, что закутанный до упревания малыш, увенчанный еще и байковым чепчиком, мгновенно простудится и заболеет, если вы его раскутаете. Дайте шанс организму малыша побороться с окружающей средой, активизировать свой природные силы.
Как определить тепло ли малышу? Довольно точный критерий – состояние кожи: в норме кожа светло розовая, приятно теплая на ощупь. Если малыш красный, кожа горячая, да еще и влажная, и появляются опрелости и потница – нет сомнений, что вы слишком рьяно его одеваете. Сократите количество одежды и не нервничайте! Если малыш начинает замерзать, то сначала покраснеет и станет холодным носик, затем станут холодными ручки и ножки. Они могут даже приобрести синюшный оттенок, но до этого вы допускать не должны. Всему должен быть предел, даже испытанию запаса прочности вашего чада. Согрейте его поскорее и оденьте немного теплее, и помните, ни один здоровый ребенок не будет стоически переносить холод. Если малышу действительно холодно, и он замерз, вы узнаете об этом первой – по сердитому плачу, активным движениям и беспокойству.
Скажите, пожалуйста, какая температура должна быть в помещении, где находится новорожденный ребенок?
Температура в комнате, где находится новорожденный, должна быть 22-240. В современных квартирах, в период отопительного сезона, воздух не только имеет более высокую температуру, но и сухой. Это приводит к пересыханию слизистой носа у новорожденного, образованию корочек. Поэтому малыши часто чихают. Необходимо регулярно проветривать помещение и увлажнять воздух с помощью современных климатических систем или влажных пеленок, которые можно развесить в близи радиаторов.
Как правильно измерить температуру тела у новорожденного ребенка?
Во-первых, вы должны знать, что у здорового новорожденного температура тела неустойчивая, особенно в первую неделю жизни. Лишь к полутора-трем месяцам температура становится достаточно постоянной. Амплитуда колебаний температуры в течение суток зависит от возраста, температуры воздуха, двигательной активности, эмоционального состояния (крик, длительный плач приводят к повышению t0), качества и количества принимаемой пищи (перекорм, недокорм могут приводить к повышению t0), состояния эндокринной системы и других факторов.
Во-вторых, измерение температуры необходимо проводить во время спокойного бодрствования ребенка. Температура, измеряемая во время сна или во время кормления, может быть на 0,3-0,5 градусов выше.
В-третьих, нормальной температурой у новорожденных детей считается температура в пределах 36,5-37,30 (ректальная температура на 0,3-0,50 выше).
Температуру можно измерить обычным способом (как у взрослых) в подмышечной впадине, либо в анальном проходе. При измерении температуры в подмышечной впадине проверти, чтобы там было сухо, плотно прижмите ручку к туловищу и удерживайте градусник в течение 5-10 минут. Можно поставить градусник ректально. В этом случае время измерения температуры сокращается до 3-4 минут. Сейчас в аптеках появились современные цифровые инфракрасные градусники, позволяющие измерять температуру тела в течение всего 1-2 секунд. Такой градусник позволяет измерить температуру, лишь на короткое время прикасаясь ко лбу малыша или вставляя его в ушную раковину. В режиме ожидания такой градусник показывает температуру воздуха в комнате. Продаются в аптеках и инфракрасные термометры «пустышки», с помощью которых удобно измерять температуру малыша во рту. Кстати, таким способом довольно широко пользуются мамочки во многих зарубежных странах. Все это довольно удобно, хотя стоит такое удовольствие достаточно дорого.
{rokbox text=|интерактивную форму|}index2.php?option=com_contact&view=contact&id=2{/rokbox}
Диагностика
Не стоит заниматься самолечением или пытаться самостоятельно поставить диагноз ребенку. Прежде чем начинать лечить потницу у ребенка, при появлении первых высыпаний нужно обратиться к детскому дерматологу или педиатру. Специалист проведет осмотр и отличит патологию от других заболеваний, которые сопровождаются кожной сыпью. Для опытного детского специалиста это не составляет труда даже при первичном визуальном смотре.
В некоторых случаях для комплексной диагностики необходимо дополнительное обследование. Врач может назначить соскоб на патогенные грибковые инфекции, а также бакпосев на микрофлору.
После операции по удалению халязиона
Период послеоперационного заживления занимает несколько дней, риск интраоперационного инфицирования полностью определяется уровнем клиники и квалификацией врача. Этот риск, а также общая инвазивность (травматичность) процедуры и продолжительность реабилитации, кардинально сокращаются при применении современных эксимер-лазерных методик удаления.
Не пытайтесь самостоятельно диагностировать и лечить халязион (тем более у детей). Это может привести к развитию серьезных осложнений (в ряде случаев опасных для жизни). Доверьтесь профессионалам – мы быстро и безопасно избавим Вашего ребенка от этого недуга, наиболее эффективным в конкретной ситуации способом!
В случае с халязионом всегда существует вероятность его повторного, в том числе множественного появления в других местах на нижнем или верхнем веке. Во многом это зависит от первоначальных причин или патологического фона, обусловившего закупорку мейбомиевых желез. Поэтому обязательной профилактикой рецидива является неукоснительное, без каких-либо исключений («устал», «забыл» и т.п.) соблюдение ребенком принципов и правил гигиены глаз, оптическая коррекция рефракционных аномалий, если она назначена детским офтальмологом, а также лечение всех диагностированных очагов хронической инфекции – в полости рта, носоглотке, желудочно-кишечном тракте, на коже.
Лечение
Основной метод, который позволяет убрать высыпания и вылечить кожную патологию – это гигиенический уход. Важно менять подгузник сразу после стула и каждые три часа, подмывая ребенка проточной водой. Между сменами нужно делать воздушные ванны и на несколько минут оставлять малыша без одежды. При этом необходимо отказаться от синтетической одежды, некачественной детской косметики.
Купание проводят в воде с отваром лекарственных трав. Можно добавлять ромашку, тысячелистник, череду. После купания ребенка нужно хорошо осушить и припудрить кожу присыпкой.
В некоторых случаях врач также назначает обработку высыпаний подсушивающими антисептиками («Фурацилином», «Хлорфилиптом»), кремами с содержанием пантенола («Бепантеном», «Декспантенолом»). Белую, красную и глубокую потницу лечат с помощью противогрибковых, антибактериальных мазей. Однако любые медикаментозные средства не рекомендуют применять без предварительной консультации с врачомИсточник: Современные дерматологические и косметические средства для ухода за кожными покровами детей. Котлуков В.К., Кузьменко Л.Г., Антипова Н.В. Медицинский совет, 2013. с. 8-12.
Врачи рекомендуют установить температуру воздуха в детской на уровне 20-22 градусов и следить за влажностью, которая не должна превышать 50-70%. Хорошим решением станет приобретение увлажнителя воздуха, который поможет создать правильный микроклимат. Такие простые действия помогут избавиться от условий, которые повышают риск развития потницы.
Особенности лечения халязиона у детей
Консервативная терапия халязиона включает массу подходов и методов, начиная от т.н. «народных средств». Как правило, на ранних этапах медикаментозное лечение включает рассасывающие мази и капли, при вторичном инфицировании – с содержанием антибиотика. При наличии инфекции тепло противопоказано, при «спокойном» халязионе могут быть назначены физиотерапевтические процедуры (УВЧ, УФО).
В случае достаточно большого узелка эффективным считается введение тонкой иглой гормональных противовоспалительных и рассасывающих препаратов (напр., кеналога или дипроспана). Традиционным средством лечения халязиона на начальной стадии является гидрокортизоновая глазная мазь в сочетании с пальцевым массажем для лучшего рассасывающего эффекта.
Профилактика
Эффективная профилактика заключается в правильном и тщательном гигиеническом уходе за ребенком: регулярном купании, частой смене подгузника или пеленок. В жаркое время года купать малыша можно до 2-4 раз в сутки, но при этом важно не использовать при каждой водной процедуре мыло, масла, лосьоны и другие средства, которые могут нарушить кислотный баланс и закупорить железы.
Важно также подбирать одежду из натуральных дышащих тканей и при этом избегать синтетических и полусинтетических тканей, которые не обеспечивают нормальное испарение пота. Одевать ребенка нужно соответственно погоде и не кутать летней ночью в теплое одеялоИсточник: Уход за кожей детей грудного возраста. Профилактика пеленочного дерматита. Старостина Л.С. Медицинский совет, 2022. с. 41-49.
Источники:
- Уход за кожей детей грудного возраста. Профилактика пеленочного дерматита. Старостина Л.С. Медицинский совет, 2022. с. 41-49
- Уход за кожей новорожденного. Cолнцева О.А. Медицинский совет, 2014. с. 35-39
- Современные дерматологические и косметические средства для ухода за кожными покровами детей. Котлуков В.К., Кузьменко Л.Г., Антипова Н.В. Медицинский совет, 2013. с. 8-12
Дата публикации: 20.10.2017 г.
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Виды аллергии на руках
Под аллергией рук подразумевают группу кожных заболеваний, 20 % которых составляют аллергодерматозы.[4] Этот вид кожных патологий проявляется в разном возрасте, поражает преимущественно людей старшего возраста, но может начаться и в детстве как знак предрасположенности к дерматиту. Проявления аллергии на руках характерны для:
- атопического дерматита (нейродермита);
- крапивницы;
- контактного дерматита;
- экземы.
Каждое из заболеваний выглядит по-разному. Также они отличаются по длительности течения, склонности к обострениям и рецидивам. Как правило, кожные проявления атопического дерматита и экземы сохраняются достаточно долго, в то время как крапивница и контактный дерматит протекают остро.[4] Если не избавиться от внешних факторов, спровоцировавших аллергию, болезни будут повторяться и в конечном итоге станут хроническими.