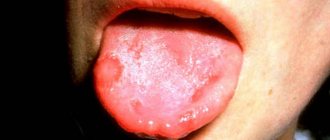
Как начинается и развивается ветрянка Ветряная оспа – это острое инфекционное заболевание, отличающееся обильной зудящей сыпью на коже и поверхности слизистых. Проявляется она не моментально: инкубационный период может составлять от 10 дней до 3 недель.
Ветрянка очень заразна. Вирус передается через прямой контакт с носителем. Дети часто болеют целыми коллективами (группами в детском саду или классами в школе). Мы расскажем, как распознать заболевание в минимальные сроки, чтобы предотвратить его распространение.
Что вызывает ветрянку?
Возбудителем этой болезни является герпесвирус человека третьего типа. Он относится к подсемейству альфагерпесвирусов, которые обладают такими особенностями:
- широкий спектр носителей (люди и животные);
- короткий репродуктивный цикл;
- быстрое размножение;
- летучесть;
- быстрый распад пораженных клеток;
- гибель под воздействием УФ-лучей.
Когда вирус ветряной оспы попадает в тело человека, первые три-четыре дня он содержится внутри пузырьков, покрывающих кожу. На восьмой день он перестает определяться. Вне живого организма герпесвирус третьего типа погибает за 15 минут.
Обычно сыпь появляется через 48 часов после заражения. Носитель остается заразным еще пять дней. Инфицирование происходит воздушно-капельным путем. Возможно и контактно-бытовое заражение.
Как распознать ветрянку?
Чтобы заболеть, достаточно двух условий: побыть рядом с больным ветрянкой и не иметь ее в собственном анамнезе. Заражаются ею все, вне зависимости от возраста и силы иммунитета. В инкубационный период ничего сделать нельзя. Остается только дожидаться первых признаков:
- повышения температуры до 38-39 градусов;
- общего недомогания;
- снижения аппетита;
- появления характерной сыпи.
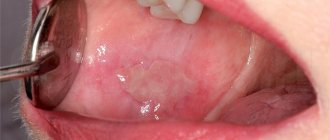
Сначала сыпь – редкая и выглядит как пятнышки или прыщи. Выдавливать их ни в коем случае нельзя: шрам будет очень глубоким. Объем высыпаний постепенно увеличивается, покрывая все участки тела.
На ранних стадиях ветрянку можно принять за аллергическую реакцию. Но контактный дерматит редко распространяется по всему телу и никогда не трансформируется в пузырьки.
При этом человек ощущает сильный зуд. Расчесывать ветрянку тоже нежелательно. Облегчения это не принесет, зато есть риск получить массу рубцов на коже или занести вторичную инфекцию.
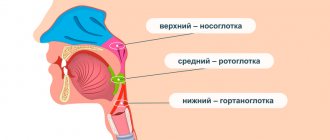
Основные симптомы заболевания:
- боль, зуд, сухость;
- ощущение комка или инородного тела в горле;
- отечность слизистых горла и глотки;
- приступы кашля и чихания;
- заложенность носа (насморк);
- выделения слизистых образований из ротоглотки;
- зуд в глазах (особенно при сочетании с конъюнктивитом), першение в горле, носовых проходах;
- задняя стенка гортани становится красной или даже багровой;
- ослабление голоса (осиплость, охриплость);
- ощущение «жара» в области горла.
Температура – нехарактерный признак заболевания, который обычно указывает на присоединение вторичной инфекции.
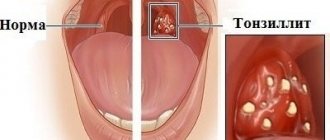
Патология считается опасной из-за возможности перехода фарингита в отит, синусит, тонзиллит. Отоларингологи «МедикСити» с помощью самых передовых методов лечения и современного оборудования смогут поставить диагноз, вылечить вас и избавить от неприятных симптомов. Не запускайте аллергический фарингит и не дайте ему испортить вашу жизнь!
Острая форма возникает при длительном или кратковременном воздействии аллергенов на организм. Обычно проходит быстро. Длительное течение заболевания и возможные осложнения появляются при продолжительном контакте с аллергенами. Воспаление может охватить не только горло, но и дыхательные пути, а также весь организм.
Периоды течения ветряной оспы
Между заражением герпесвирусом и полным выздоровлением проходит достаточно много времени. Выделяют четыре периода:
- инкубационный (до трех недель);
- продромальный (до двух суток перед появлением высыпаний);
- высыпания (несколько волн по два-пять дней);
- образование корочек.
В продромальный период больной испытывает общее недомогание. Оно выражается в слабости, тошноте, головной боли. Иногда поднимается температура до 38-39 градусов, возникает рвота. У некоторых больных продромальный период отсутствует, и через некоторое время после заражения сразу появляются высыпания.
Ветряная оспа у взрослых вызывает тяжелые осложнения. Они возникают не сразу. Одни проявляются после десятого дня заболевания, другие – через месяц.
Мононуклеоз: мифы и реальность
Распространённые мифы о мононуклеозе.
Статью подготовила Елена Колганова- врач-педиатр клиники DocDeti.
Мононуклеоз является вирусным заболеванием, возбудителем которого выступает вирус Эпштейна-Барр (ВЭБ).
Передача данного вируса происходит посредством тесного контакта. Например, через слюну на общей посуде или в процессе поцелуя-именно с этим связанно ещё одно название этого заболевания — «болезнь поцелуев».
Симптомами являются:
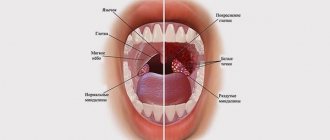
1. Поражённые белым налётом миндалины, как при ангине.
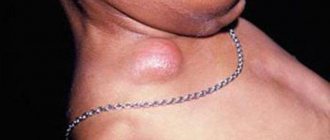
2. Увеличенные печень и селезенка
3. Увеличенные лимфоузлы на шее, в некоторых случаях до такой степени, что могут мешать голове поворачиваться.
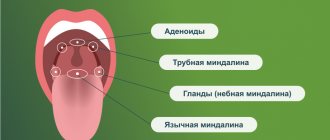
4. Аденоиды-затрудненное носовое дыхание, храп.
В результате общего анализа крови (ОАК) выявляются особенные клетки — моноциты (разновидность лейкоцитов) — мононуклеары.
Ряд неспецифических симптомов интоксикации при мононуклеозе:
- Высокая лихорадка, которая имеет продолжительный характер (2-3 недели).
- Слабость.
- Вялость.
- Снижение аппетита.
- Сонливое состояние.
В большинстве случаев течение данного заболевания не сопровождается симптомами, а у детей к 5-ти летнему возрасту, в 50% случаев, уже имеются антитела к ВЭБ.
Если говорить о взрослом населении, то в 90-95% случаев, в организме имеются защитные титры антител против мононуклеоза, т.к они перенесли эту инфекцию в раннем возрасте.
Как говорилось ранее, мононуклеоз — это вирусная инфекция, поэтому специального лечения не существует. Нужно устранять симптомы, которые мешают жить.
Для борьбы с симптомами инфекционного мононуклеоза педиатром может быть назначен антибиотик амоксисциллин/ампициллин. У детей, которые получают данные препараты, в 85% случаях наблюдается появление сыпи на теле, которая сопровождается пятнами и зудом. Такая сыпь может задержаться на длительное время (до трех месяцев).
Даже после полного выздоровления, на протяжении пары месяцев ВЭБ может проявляться в слюне. На протяжении всей жизни, без всяких симптомов и клинических изменений, ВЭБ может выделяться у человека. Это и вызывает передачу вируса.
Если в слюне у здорового человека обнаружили ВЭБ, то никаких лечебных действий проводить не нужно!
Распространённые мифы:
1. В случае, если был перенесён мононуклеоз, то про отпуск на море можно забыть.
2. Раньше встречалось мнение, что ВЭБ под влиянием УФ-лучей принимает онкогенную активность и увеличивает возможные риски развития онкозаболеваний крови-лейкозов. Но такая связь не подтверждена в ходе современных клинических исследований. Отмечается возможная причастность ВЭБ к развитию лимфомы Беркетта, назофарингеальной карциномы и определённых видов рака желудка. Но это самостоятельные заболевания, а не проявление мононуклеоза. Развиться они могут у людей, имеющих к этому предрасположенность и сопутствующую тяжелую патологию: СПИД, малярию, первичные иммунодефициты. Лимфома Беркетта распространена в странах Африки, а назофарингеальная карцинома – в Китае.
3. Разрыв селезенки, в следствии её увеличения -возможно, но только в очень крайних случаях. В целях безопасности нужно избегать ударов в область живота в течении трех недель с момента выздоровления.
4. Ещё одно распространённое заблуждение заключается в том, что нужно избегать посещения детских коллективов и противопоказана вакцинация в течении 6-12 месяцев. Эти советы не нашли подтверждения в ходе международных исследований, а значит не имеют обоснования. Перенесенный мононуклеоз не является противопоказанием к прививкам, а находиться в детских коллективах можно сразу, после улучшения самочувствия у ребёнка.
5. Большим заблуждением считается хронический мононуклеоз, которым ребёнок страдает несколько лет и излечить его можно только сложной схемой приёма иммуномодуляторов. Инфекционный мононуклеоз является острой инфекцией, продолжительность которой 3-4 недели. После перенесенного заболевания, на протяжении 3-4 месяцев может наблюдаться состояние, которое похоже на хроническую усталость (вялость, бледность, сонливость, отсутствие интереса к играм, апатия). Лечить это состояние не нужно, его нужно просто пережить.
Как протекает ветрянка у детей?
Ветрянка считается детским заболеванием, поскольку в основном болеют в дошкольном и младшем школьном возрасте. У детей период болезни – относительно короткий (около 10 дней), тогда как у взрослых он может длиться три недели и больше.
За это время высыпания проходят несколько стадий:
- эритематозные пятна;
- узелковая сыпь (папула);
- гнойники (пустулы);
- корочки.
Выздоровление наступает, когда отпадают все корочки. До этого момента человек все еще заразен и может передать вирус ветряной оспы другим. Первая волна высыпаний обычно проходит быстро, но на смену ей приходят еще несколько.
Осложнений у детей, как правило, не бывает. Главное, чтобы малыш не расчесывал сыпь во избежание вторичного инфицирования и образования шрамов. Тяжелое течение болезни бывает у новорожденных. При появлении первых признаков ветряной оспы у младенца необходимо сразу вызывать врача.
Скарлатина — симптомы и лечение
Ранние осложнения
В случае тяжёлого течения при токсической форме развивается грозное осложнение — токсический шок. Могут возникнуть гнойно-септические осложнения: перитонзиллярный (рядом с нёбной миндалиной) абсцесс, флегмона шеи, гнойный отит и мастоидит (воспаление сосцевидного отростка височной кости), синусит и сепсис. В этих случаях нужны незамедлительные реанимационные и хирургические действия.
Но самые инвалидизирующие осложнения связаны с аутоиммунными реакциями, когда развивается острая ревматическая лихорадка. Полная картина включает пять симптомов: воспаление тканей сердца, мигрирующий полиартрит, хорея, кольцевидная эритема и ревматические узелки на коже. Развивается чаще у детей 7-15 лет, это связано с эпидемиологией скарлатины и стрептококковых инфекций. У взрослых чаще выявляются уже хронические формы. По данным Госстатотчёта в России в 2014 году распространённость ревматической лихорадки составляет:
- 1,8 на 100 тысяч детей от 0 до 14 лет — острые формы ;
- 11,8 на 100 тысяч детей и 118,4 на 100 тысяч всего населения — хронические формы [12].
Поздние осложнения
К поздним осложнениям относятся заболевания, которые напрямую не связаны с возбудителем и обусловлены нарушениями иммунного ответа: кардит, артрит, хорея и гломерулонефрит.
Кардит протекает с воспалением клапанов сердца, чаще поражается митральный и аортальный клапаны, развивается клапанная недостаточность и регургитация (обратный ток крови через клапаны). При осмотре выслушивается органический систолический шум. Лечение противовоспалительными препаратами не всегда приводит к улучшению, и в некоторых случаях формируется хроническая болезнь сердца. На фоне перегрузки объёмом крови усиливаются симптомы сердечной недостаточности. Тогда больному требуется хирургическое лечение с пластикой клапанов.
Артрит — воспаление в основном крупных суставов, протекает с болезненностью, припуханием, скованностью в движениях. Характерно поражение нескольких суставов, чаще коленных и голеностопных, мигрирующее воспаление. Хорошая реакция на противовоспалительную терапию. В случае неадекватного лечения и генетической склонности развивается хроническое течение артрита с повторными атаками и деформацией суставов.
Хорея возникает иногда и через 6 месяцев. У человека появляются нарушения походки, непроизвольные, неконтролируемые движения рук, ног, тела, мимики, как правило, чрезмерно выраженные. Со стороны состояние напоминает пританцовывание, отсюда и название. При осмотре мышечный тонус снижен, рефлексы оживлены, выражена потливость, неустойчивая температура, излишняя эмоциональность. В лечении эффективны антибиотики, противовоспалительные и противосудорожные препараты длительным курсом.
PANDAS синдром — расшифровывается как педиатрическое нейропсихиатрическое аутоиммунное расстройство. Выявлено осложнение относительно недавно, в конце XX века. Характерными признаками этого расстройства являются обсессивно-конвульсивные приступы. У больного появляются навязчивые мысли и движения, двигательные или вокальные тики, может появиться эмоциональность, нарушение памяти. На фоне антибактериальной и иммунной терапии наступает улучшение, но при повторной стрептококковой инфекции или стрессовой ситуации симптомы возвращаются.
Гломерулонефрит — аутоиммунное заболевание почек. Характерными симптомами являются отёки, дизурия (нарушение мочеиспускания), гематурия (кровь в моче), повышение артериального давления, почечная недостаточность. В диагностике помогает оценка общего анализа мочи, особенно при невыраженных симптомах. В терапии ограничивают воду, соль, используются антибиотики, диуретики, антигипертензивные, противовоспалительные препараты, при почечной недостаточности — диализ [12][13].
Атипичные формы ветряной оспы у взрослых
У взрослых ветрянка сопровождается симптомами интоксикации организма. Возможны также атипичные клинические формы:
- Рудиментарная. Сыпь либо отсутствует, либо не развивается дальше стадии пятен.
- Геморрагическая. В пузырьках появляется кровавая примесь, на непораженных участках кожи – небольшие кровоизлияния. Образуются корочки черного цвета.
- Буллезная. Вместе с обычными ветряночными появляются и другие пузырьки. Они наполнены мутной желтоватой жидкостью, подсыхают долго. Если такие пузырьки лопаются раньше времени, участок кожи под ними долго мокнет и не заживает.
- Гангренозная. Ткани внутри пузырьков отмирают, под ними образуются язвы. Нередко требуется чистка от гноя.
Отдельно рассматривают генерализованную форму ветрянки. Для нее характерно поражение внутренних органов. Переносится она тяжело, встречаются летальные исходы. В группе риска – пациенты, принимающие стероидные гормоны.
Энтеровирусная инфекция у детей и взрослых: признаки, лечение
14.06.2017
Энтеровирусная инфекция у детей и взрослых: признаки, лечение
Острые инфекционные заболевания, вызванные кишечными вирусами, относятся к группе энтеровирусных инфекций. Патология поражает различные органы человека и проявляется лихорадкой и широким рядом клинических признаков. Для энтеровирусной инфекции характерны вспышки массовых заболеваний, особенно в детских организованных коллективах и семьях. В группу риска входят лица с пониженным иммунитетом — дети, пожилые, лица с хроническими патологиями.
Энтеровирусная инфекция отличается высокой восприимчивостью населения и сезонностью — подъем заболеваемости в летне-осеннее время года. Особенность энтеровирусов — способность вызывать клинические симптомы различной интенсивности: от легкого дискомфорта до развития параличей и парезов.
Этиология
Возбудители энтеровирусной инфекции – РНК-содержащие вирусы Коксаки, ECHO, полиовирусы. Микробы обладают относительно высокой устойчивостью к физическим факторам — охлаждению и нагреванию, а также некоторым дезинфицирующим средствами. Длительно кипячение, дезинфектанты с хлором, формальдегид и УФО губительно воздействуют на вирусы.
Энтеровирусы остаются жизнеспособными во внешней среде довольно долго. Высокая температура воздуха и повышенная влажность увеличивают срок жизни вируса.
Источники инфекции — больные и вирусоносители.
Заражение происходит через:
- Грязные руки, воду, овощи и фрукты
- При разговоре, кашле, чихании.
- При передаче возбудителя от больной матери плоду.
Микробы размножаются на слизистой глотки, скапливаются в отделяемом носоглотки, фекалиях, цереброспинальной жидкости. В инкубационном периоде вирус выделяется в окружающую среду в незначительном количестве. Больные остаются опасными для окружающих в течении месяца, а в некоторых случаях дольше.
Микробы попадают на слизистую пищевода и верхних дыхательных путей, размножаются и вызывают местное воспаление, которое протекает в виде респираторного заболевания, фарингита, ангины и расстройства кишечника. Период размножения и накопления вирусов совпадает с инкубацией и составляет от одного до трех дней. Патогенные биологические агенты попадают в шейные и подчелюстные лимфоузлы. В это время у больных развивается фарингит и диарея. С током крови микробы распространяются по организму, поражают внутренние органы с развитием очередной патологии и появлением соответствующей симптоматики.
Симптоматика
Энтеровирусная инфекция часто протекает без каких-либо характерных признаков и напоминает банальную простуду. Вирусы, поражая различные органы и системы, вызывают обычно герпангину, геморрагическое воспаление конъюнктивы, лихорадку, гастроэнтерит, а в редких случаях — тяжелые заболевания: воспаление головного мозга, печени, миокарда.
Симптомы энтеровирусной инфекции:
Повышение температуры тела, чувство жара Жажда, сухость во рту, слабость. Появление характерной сыпи Воспаление органов дыхания, покраснение и воспаление слизистой полости рта. Частый жидкий стул, боли в животе.
Лица, имеющие крепкий иммунитет и относительно здоровый организм, редко страдают от тяжелых энтеровирусных заболеваний. У них инфекция обычно протекает бессимптомно. Новорожденные, маленькие дети, пожилые люди и ослабленные хроническими заболевания в большей степени подвержены развитию энтеровирусного менингоэнцефалита, гепатита, миокардита, параличей. Герпетическая ангина, ОРЗ и фарингит протекают менее тяжело, но сопровождаются упорным, мучительным кашлем.
Герпангина — одна из наиболее часто возникающих форм энтеровирусной инфекции. Ее возбудителями являются вирусы Коксаки. Заболевание проявляется симптомами интоксикационного и катарального синдромов.
Герпетическая (герпесная) ангина
Начинается герпангина остро. Температура тела у больных поднимается до 40 градусов, возникает тошнота, недомогание, головная боль.
Примерно на вторые сутки появляются признаки катарального воспаления глотки.
Через пару дней на миндалинах, дужках, языке и небе образуются папулы, со временем превращающиеся в красные волдыри. Они лопаются, образуя на слизистой эрозии, покрытые налетом, которые рассасываются бесследно за 5 дней.
Лимфоузлы увеличены незначительно.
Боль в горле при герпангине часто отсутствует или появляется только во время образования эрозий.
ОРЗ
Респираторная форма энтеровирусной инфекции проявляется симптомами, аналогичными ОРВИ любой другой этиологии. Больные жалуются на жар, боль в горле, его осиплость, сухой кашель, насморк и заложенность носа. Обычно эти признаки сочетаются с симптомами расстройства пищеварения.
Температура остается высокой на протяжении 4-5 дней, а затем постепенно понижается. Прочие признаки заболевания остаются еще на 2-3 недели.
Катаральная форма встречается чаще других и протекает по типу фарингита, ларингита, ринита или сочетанной патологии. У маленьких детей возникает симптом, требующий особого внимания. Это лающий сухой кашель, затрудняющий дыхание ребенка, особенно по ночам. Приступы «ложного крупа» представляют большую опасность для детского здоровья.
Простудоподобная форма энтеровирусной инфекции обычно длится недолго и редко сопровождается осложнениями.
Энтеровирусная экзантема
У больных энтеровирусной инфекцией примерно со 2-3 дня патологии на коже появляется сыпь в виде пятен и папул розового цвета, часто с геморрагиями. В течение двух-трех дней высыпания сохраняются на теле, а затем постепенно исчезают без следа. Экзантема часто сочетается с герпангиной, стоматитом и менингитом.
Редкие клинические проявления энтеровирусной инфекции:
Безжелтушный гепатит, Менингоэнцефалит, Воспаление зрительного нерва, Воспаление миокарда и перикарда, Лимфаденит, Нефрит, Параличи и парезы.
Осложнения
Воспаление головного мозга и периферических нервов — самые распространенные и опасные осложнения энтеровирусной инфекции.
У пациентов, поздно обратившихся к врачу и имеющих тяжелую форму патологии, могут развиться опасные для жизни заболевания — отек мозга, остановка дыхания и работы сердца.
У маленьких детей ОРВИ энтеровирусной этиологии часто осложняется развитием «ложного крупа», а у взрослых — вторичным бактериальным инфицированием с развитием бронхопневмонии.
Особенности патологии у детей
Энтеровирусная инфекция у детей протекает в виде спорадических заболеваний, но чаще в виде эпидемических вспышек в организованных детских коллективах. Заболеваемость повышается в теплое время года. Для детей дошкольного и младшего школьного возраста характерен фекально-оральный механизм передачи возбудителя.
Энтеровирусная инфекция у детей обычно протекает в виде ангины, серозного воспаления мозговых оболочек, параличей.
Клиника патологии развивается стремительно. Резко повышается температура, появляется озноб, головокружение и головная боль, нарушается сон и аппетит. На фоне выраженной интоксикации начинают появляться характерные признаки — ангины, катаральное воспаление носоглотки, миалгия, расстройство стула, энтеровирусная экзантема.
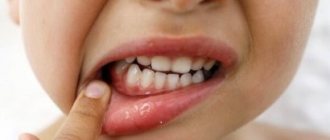
Энтеровирусный стоматит
Энтеровирусный стоматит развивается у детей в возрасте 1-2 лет после проникновения энтеровирусов в организм.
Симптомами заболевания являются:
- Боль при глотании,
- Повышенное слюноотделение,
- Субфебрильная температура,
- Артралгия и миалгия,
- Насморк,
- Першение в горле,
- Озноб,
- Недомогание,
- Отек мягких тканей во рту.
Ребенок становится вялым, беспокойным, капризным. На коже и слизистых появляются типичные везикулы с характерным красным венчиком. Высыпания болят и зудят. Эти симптомы усиливаются при появлении новых очагов поражения.
Заболевание развивается быстро: на третий день инфицирования появляются пузырьки, а на седьмой день больной выздоравливает.
Обычно энтеровирусный стоматит сочетается с экзантемой, гастроэнтеритом, лихорадкой, ангиной. В более редких случаях стоматит протекает бессимптомно.
Диагностика
Диагностика энтеровирусной инфекции основывается на характерной клинической симптоматике, данных осмотра пациента, эпиданамнеза и результатов лабораторного исследования.
Материал для исследований — мазок из зева, отделяемое язв полости рта, фекалии, ликвор, кровь.
Вирусологическое исследование — основной диагностический метод. Для обнаружения энтеровирусов используют: ПЦР, серодиагностика, молекулярно-биологический метод, иммуногистохимия.
Все перечисленные методы редко используются при массовом обследовании больных, поскольку являются длительными, сложными и не обладают высокой диагностической ценностью, что связано с большим количеством бессимптомных носителей энтеровирусов.
Лечение назначается врачом!
Лечение энтеровирусной инфекции включает:
- Соблюдение режима,
- Сбалансированное и рациональное питание,
- Прием поливитаминов,
- Этиотропную и патогенетическую терапию.
Режим и диета
Легкие и среднетяжелые формы патологии лечат в домашних условиях с соблюдением строго постельного режима. Госпитализируют в стационар больных с тяжелыми формами, длительной лихорадкой и наличием осложнений.
Больным показана диета, снижающая интоксикацию, повышающая иммунитет, щадящая органы пищеварения. Питание пациентов должно содержать достаточное количество белка, витаминов, минералов. Рекомендовано обильное питье для детоксикации больного организма.
Беременные женщины и дети должны находится под наблюдением специалиста на протяжении всего заболевания. Только врач после постановки диагноза должен назначить препараты и их дозировки, разрешенные для определенного срока беременности и возрастной группы.
Самолечение энтеровирусной инфекции категорически запрещено. Это связано с неспецифичностью симптомов заболевания, возможностью перепутать патологию и лечиться неправильно.
Профилактика
Специфическая профилактика при энтеровирусной инфекции не разработана.
Основные мероприятия:
- Изоляция больного,
- Дезинфекция помещения,
- Регулярное проветривание,
- Соблюдение гигиенических норм и правил,
- Наблюдение за контактными в течение 2 недель,
- Использование с профилактической целью «Гриппферона» или «Интерферон» в каплях,
- Проведение гигиенического воспитания детей и подростков,
- Соблюдение правил личной гигиены,
- Избегать переохлаждений и сквозняков,
- Дважды в год принимать витаминные комплексы,
- Правильно обрабатывать пищевые продукты
Как помочь при ветрянке?
Лекарства от ветряной оспы на сегодняшний день не существует. Обычно болезнь проходит сама, а терапия ограничивается смазыванием сыпи анилиновыми красителями с бактерицидными свойствами. Обычно используется раствор бриллиантового зеленого («зеленка»). Можно принять жаропонижающее для облегчения общего состояния.
Для снятия зуда используют:
- раствор йодной настойки (2-3%);
- раствор марганцовки (1:5000);
- перекись водорода (3%);
- глицерин.
В некоторых случаях ослабить зуд помогают антигистамины. Но не следует принимать их бесконтрольно: лучше вызвать врача на дом и определить допустимые медикаменты. Принимать душ разрешается, но без мочалки во избежание повреждения пузырьков. То же самое касается использования полотенец – после водных процедур нужно аккуратно промокать тело тканью.
Препараты «Акридерм ГК» при аллергии на руках
В зависимости от формы заболевания и тяжести течения используется как мазь, так и крем «Акридерм ГК». Они обладают схожим составом; главное отличие заключается в том, что крем имеет более мягкую текстуру, поэтому быстрее впитывается кожей. Его целесообразнее использовать для лечения острых и подострых состояний, а также для мокнущих и тонких участков кожи. В свою очередь, мазь дольше остается на коже и обладает высокой проникающей способностью, поэтому подходит для хронических воспалений, сопровождающихся выраженной сухостью и шелушением.[10]
При нанесении «Акридерм ГК» на поврежденную кожу препараты смягчают и охлаждают пораженный участок, снимая зуд и покраснения. Активные вещества не только улучшают симптомы, но и помогает устранять патогенные микроорганизмы. Благодаря комбинированному составу, включающему несколько активных веществ и вспомогательные компоненты, лечение приносит ощутимый и продолжительный эффект.[11]
Осложнения ветрянки
В большинстве случаев это заболевание неопасно, дети переносят его легко. Единственная угроза – инфицирование ранки при расчесывании грязными руками. В таких случаях возможно попадание внутрь стафилококков или стрептококков, развитие гнойной инфекции.
Вирус ветрянки никуда не пропадает из организма после выздоровления. На время обезвреженный, он локализуется в спинном мозге. По прошествии лет он может активизироваться и вызвать опоясывающий лишай.
У взрослых осложнениями могут стать:
- стоматит (если сыпь появилась во рту);
- конъюнктивит (на веках);
- воспаление среднего уха.
Наибольшую опасность представляет ветряночная пневмония с летальностью 40%. Последствия инфицирования вирусом ветряной оспы могут проявиться в виде неврологических нарушений, болезней сердца, поражения суставов. Через месяц после выздоровления есть риск развития воспаления сетчатки и паралича черепных нервов.
Причины возникновения аллергического фарингита:
- резкие запахи (духи и химические аэрозоли, сигаретный дым и выхлопные газы);
- период цветения;
- книжная и домашняя пыль;
- шерсть домашних животных;
- продукты питания;
- медикаменты.
На развитие заболевания часто влияют наследственность, слабый иммунитет, хронические очаги инфекции. Аллергический фарингит также может быть спровоцирован переохлаждением, табакокурением и пр. Часто опасности подвержены люди, работающие на производстве химических веществ.
Что такое ветряночная пневмония?
Это поражение легких, которое встречается в 16% случаев заболеваний ветрянкой и почти во всех случаях, если болезнь протекает в генерализованной форме. Первые симптомы могут появиться одновременно с высыпаниями:
- одышка;
- боль в груди;
- кашель с мокротой (нередко с кровяными примесями);
- синюшность кожи.
В легких распространяются множественные очаговые узелки, которые на рентгене похожи на поражение туберкулезом. Антибиотики в этом случае не помогают. На фоне ветряночной пневмонии часто развивается бронхит, в тяжелых случаях возможен отек легкого.
Отдельно рассматривается пневмония, развивающаяся на поздних этапах ветрянки. Она вызывается вторичной кокковой инфекцией и представляет собой обычное воспаление легких. Лечится заболевание по стандартной схеме – пенициллином.
Высыпания на руках: наиболее распространенные заболевания
Для того чтобы правильно подобрать лечение, важно отличить один вид аллергодерматоза от другого. Поэтому рассмотрим симптомы кожных заболеваний более подробно:
- При атопическом дерматите (нейродерматите) сыпь нередко возникает на коже пальцев и кистей. Для острого периода болезни характерны сильный зуд, покраснение и отечность кожи. Зудящие пятна могут быть разных форм и размеров. Без должного лечения на месте высыпаний могут образовываться корочки. При хронической форме наблюдаются такие симптомы, как сухость кожи и шелушение.[3]
- Крапивница разделятся на несколько видов: иммунологическую, физическую, медикаментозную и идиопатическую. В основе развития первых двух лежит реакция организма на внешние раздражители, среди которых пищевые и бытовые аллергены, а также высокие или низкие температуры, солнечные лучи и другие факторы. Прием некоторых лекарственных препаратов может спровоцировать медикаментозную крапивницу. Идиопатической называют сыпь, причины появления которой не удалось установить.[4] Все виды крапивницы проявляются более-менее одинаково: покраснением, отечностью кожи и появлением зудящих волдырей.
- Контактный дерматит часто поражает кожу на пальцах, особенно при соприкосновении с вредными веществами, такими как резиновые и металлические изделия, бытовая химия, косметика и парфюмерия, местные лекарственные препараты, некоторые растения и насекомые.[5] Заболевание может протекать как в острой, так и в хронической форме. Для острого течения характерны покраснение кожных покровов и появление зудящих пузырьков. Хроническая форма сопровождается сухостью и шелушением кожи, усилением кожного рисунка.
- Экзема представляет собой острое и хроническое воспалительное заболевание, поражающее как верхние, так и нижние конечности. Может также задевать различные участки туловища. Как правило, высыпания при экземе симметричные, сопровождаются покраснением и ограниченным отеком кожи. На пораженных поверхностях нередко появляются мелкие пузырьки, заполненные прозрачной жидкостью.[6]
Неврологические осложнения ветряной оспы
Последствием инфицирования герпесвирусом взрослого человека может стать вторичный энцефалит. Развивается воспаление с пятого-десятого дня высыпаний, иногда и после выздоровления. Патологический процесс может локализоваться в разных местах:
- оболочках головного мозга (менингитическая форма);
- мозжечке (атактическая форма);
- спинном мозге (миелитическая форма).
- Возможно и комбинированное поражение головного и спинного мозга (энцефаломиелит, менингоэнцефалит).
В легких случаях поражение ЦНС ветряночным вирусом приводит к нарушению координации, непроизвольным движениям глаз, дрожанию рук, головокружениям. В более тяжелых страдает зрение (вплоть до полной его потери). Самое опасное осложнение – это паралич. Не исключено также поражение психики, вплоть до олигофрении.