Физика и медицина
Без воздуха человек не может прожить и нескольких секунд. Эта природная смесь, многие газы, а также их отсутствие — вакуум, широко используются в жизнедеятельности человека. Например, в медицине и некоторых областях производства применяется аспирационный метод отбора проб. В медицине этим термином обозначают несколько понятий:
- процедуру, позволяющую произвести забор материала при помощи вакуума;
- физиологический процесс, основанный на эффекте «засасывания», возникающий из-за понижения давления.
В статье рассмотрим еще одно понятие, используемое в медицинской практике, называемое аспирационная проба. Как физическое явление аспирация — это процесс всасывания воздуха через специальные инструменты или приборы, который затем подвергается изучению и анализу на предмет содержания в исследуемом материале веществ.
Смысл пробы
В медицине аспирационная проба используется для самоконтроля медицинского персонала при проведении манипуляций, например, при постановке инъекции, а также при изъятии биоматериала в целях дальнейшего его изучения. Применяемый в экологии, при санитарно-эпидемиологическом контроле и в промышленности аспирационный способ отбора проб воздуха позволяет провести анализ газа или жидкости. Методика проведения аспирации проста и во многих случаях не требует сложного оборудования. Затягивая при помощи искусственно создаваемого вакуума исследуемый материал в специальное оборудование, специалист может даже визуально, если это предусмотрено используемым алгоритмом работы, определить наличие или отсутствие определенных включений. Отбор проб воздуха аспирационным методом — быстрый и достаточно информативный способ получить необходимые сведения о составе и качестве газа. В медицине аспирация биологической жидкости позволяет провести грамотный и качественный самоконтроль медицинского работника при постановке инъекций. Ведь доставка лекарственного средства должна проводиться определенным образом: какие-то препараты должны попадать сразу в кровь, другие вещества должны быть доставлены внутремышечно. Именно процесс правильности постановки инъекции позволяет отслеживать аспирационная проба.
Анестезия
Самоконтроль аспирацией во время проведения процедур получил широкое распространение среди медицинских работников, ведь парентеральное введение лекарственных средств применяется почти во всех областях медицины. Анестезия не является исключением. Препарат должен действовать определенным образом в зависимости от поставленных задач. Аспирационная проба при анестезии — это способ контроля перед введением лекарственного средства при помощи инъекции, чтобы убедиться в правильном расположении иглы шприца для получения необходимого результата. Локальная работа обезболивающего вещества обеспечивается введением его во внесосудистое пространство. Именно это и может определить предварительный забор среды того места, куда попала игла с активным компонентом.
Считается, что проведение аспирационной пробы необходимо для предотвращения попадания иглы в кровеносный сосуд и исключения быстрого внутрисосудистого введения раствора местного анестетика, что может вызвать токсические осложнения [2]. Аспирация — важный фактор безопасности местной анестезии, являющийся, согласно данным Американской дентальной ассоциации (1973) [7], желательным элементом инъекции, а по S. Malamed (2004) [8] — обязательным.
Интралигаментарная анестезия (ИЛА) получила широкое распространение благодаря появлению неаспирационного прессорного шприца. Аспирацию при спонгиозных методах анестезии невозможно провести прессорным шприцем, так как конструктивно в нем отсутствует механическая связь поршневого стержня c пробкой картриджа. Однако S. Malamed (2002, 2004) [8, 9] считает, что при нормально выполненной ИЛА, внутрикостной и интрасептальной анестезиях имеет место только отрицательный аспирационный тест (!?). А.Ж. Петрикас и соавт. (1987, 2011) [4, 5, 10], наоборот, показали, что при спонгиозных анестезиях — интрасептальной и собственно внутрикостной — почти всегда наблюдается положительная (!) аспирация, что подтверждают диссертационные работы их коллег [1, 3, 6].
Это — одно из доказательств сосудистого механизма внутрикостных или дополнительных анестезий. Дентист не учитывает опасности сосудистой инъекции. Нам не известны исследования аспирации при этих методах анестезии.
Предполагая сосудистый механизм интралигаментарной инъекции, целесообразно пронаблюдать связь положительной или отрицательной аспирации с эффективностью анестезии. Особый интерес при этом представляют нижние боковые зубы — самые трудные для местной анестезии. Использование электротестирования — важный элемент для лабораторной оценки обезболивания [11].
Нашими целями были: 1) исследовать частоту аспирационного теста (АТ) при ИЛА; 2) исследовать с помощью электротестирования глубину ИЛА пульпы нижнего моляра при положительной и отрицательной аспирации.
Материал и методы
Рандомизированное, перекрестное исследование выполнено на 36 добровольцах — 17 мужчинах и 19 женщинах — в возрасте 19—24 лет, практически здоровых (класс I ASA). У каждого студента после обсуждения с ним характера инъекции было получено добровольное письменное согласие на участие в опыте. Исследование одобрено этическим комитетом ТГМА с дальнейшей экспертизой протоколов.
Для ИЛА использовали 4% растворы артикаина с адреналином 1:100 000 и 1:200 000.
ИЛА каждому испытуемому проведена 1 оператором (М.Д.В.) с помощью компьютерного инъектора QuickSleeper («Dental Hi Tec Cholet», France). Использовались специальные интралигаментарные иглы длиной 9 мм и диаметром 0,3 мм Intralig-S («Dental Hi Tec»). Объектом тестирования был нижний первый моляр (Н6). При этом исключались зубы с гингивитом, с большими реставрациями и эндодонтическим лечением. Инъектор обеспечивал постоянную скорость инъекции — 1,0 мл МА≈102 с. Анестезия достигалась применением 2 классических вколов — с мезиальной и дистальной сторон этого зуба, а при их недостаточности — еще 1—3 дополнительными вколами [3].
Аспирация создавалась реверсом поршня шприца в течение 5 с. Электроодонтометрию (ЭОМ) проводили до анестезии и после каждого вкола. Эффективность анестезии оценивали по величине порога болевой чувствительности пульпы с помощью аппарата для электроодонтодиагностики ИВН-98 Пульпотест-Про («Каскад», Россия) у интактного нижнего первого моляра. Порог болевой чувствительности определяли в микроамперах (мкА) до появления ощущения боли. Критерием наступления пульпарной аналгезии служила величина порога в 100 мкА, признанная в российской эндодонтии показателем гибели пульпы или выключения ее чувствительности [2]. Дополнительно учитывали второй показатель глубины обезболивания — максимальную аналгезию (полную анестезию) — 200 мкА.
Статистический анализ результатов проводился с применением критериев t и χ2.
Результаты и обсуждение
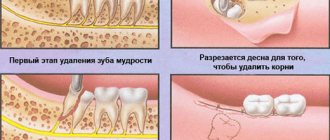
ИЛА была успешной на всех 36 нижних молярах. Она достигалась несколькими вколами — от 1 до 5 (в среднем — 3,2), а также увеличением вводимой дозы анестетика от 0,4 до 1,2 мл (в среднем — 0,7 мл). В 2 случаях анестезия была достигнута 1 вколом. При каждой эффективной анестезии 1 из вколов, а иногда и 2 сопровождались положительной аспирацией. Показателем положительной аспирации была тонкая струйка крови или розовое окрашивание раствора анестетика в картридже (рис. 1).
Рисунок 1. Положительный АТ при ИЛА, проведенный с помощью компьютерного шприца SleepеrOne («Dental Hi Tec»).
В результате в 34 (94,4%) из 36 успешных ИЛА имели место положительные аспирации. Положительный АТ наблюдался при 50 (43,9%) из 114 вколов, отрицательный — при 64 (56,1%) вколах (см. таблицу).
При положительной аспирации (50 вколов) пульпарная аналгезия развивалась в 42 (84%) наблюдениях, причем в 35 (70%) — с максимальным показателем ЭОМ 200 мкА (полное выключение чувствительности) и в 7 (14%) — со сниженными ее порогами — от 102 до 180 мкА. При выполнении 8 (16%) вколов показатели ЭОМ не достигали уровня пульпарной аналгезии, хотя и были относительно высокими — от 60 до 90 мкА.
При отрицательной аспирации (64 вкола) показатели ЭОМ в 96,9% случаев были ниже 100 мкА. В 2 (3,1%) случаях тем не менее через 3—5 мин наблюдалась пульпарная аналгезия с показателями ЭОМ 100 и 110 мкА.
В 2 случаях из 36 ИЛА, когда пульпарная аналгезия наступила сразу после единственного вкола при положительном аспирационном тесте, показатель ЭОМ был максимальным — 200 мкА.
Изменения средних показателей ЭОМ с результатами статистической обработки в зависимости от положительной или отрицательной аспирации представлены на рис. 2.
Рисунок 2. Средние величины болевого порога (мкА) с доверительными границами (р=0,05) при ЭОМ нижнего первого моляра до и после ИЛА в случаях положительной или отрицательной аспирации при 114 вколах 4% артикаина с адреналином.
Средние показатели ЭОМ при 36 ИЛА после 50 вколов с положительной аспирацией составили 171,6±7,9 мкА, при отрицательном АТ после 64 вколов — 38,2±3,4 мкА (различия между всеми показателями ЭОМ высокодостоверны; р<0,001). Показатели ЭОМ при вколах с отрицательной аспирацией достоверно повышались по сравнению с исходными (до анестезии), при вколах с положительной аспирацией — по сравнению с показателями до анестезии и с показателями с отрицательной аспирацией.
В 34 (94,4%) из 36 случаев ИЛА нижнего первого моляра почти всегда достигалась несколькими вколами (всего — 114), один из которых, как минимум, был с положительной аспирацией. Абсолютный положительный успех инъекций достигался как благодаря нескольким вколам, так и увеличенной дозе ИЛА (в среднем — 0,7 мл). Только в 2 (5,6%) из 36 анестезий во всех вколах аспирация была отрицательной. Это противоречит данным S. Malamed, повторенным в нескольких руководствах ADA. Положительную аспирацию при интрасептальной анестезии наблюдал А.Ж. Петрикас в 1987 г., при внутрикостной (Stabident Technic) — Л.А. Якупова в 2006 г. и при интрасептальной — О.Е. Ефимова в 2011 г., что отражено в их диссертационных работах [1, 4, 6].
Положительная аспирация, как правило, сочеталась с пульпарной аналгезией и, наоборот, отрицательная аспирация почти всегда — с недостаточным обезболиванием.
Гипотеза, в соответствии с которой положительная аспирация при ИЛА — гарантия обезболивающего эффекта, подтверждается убедительными данными математической обработки результатов данного исследования (χ2=7,75; р<0,01 и тест t, p<0,001 — см. рис.2).
Эта гипотеза указывает на наличие ведущего сосудистого компонента в механизме ИЛА, хотя и не во всех случаях. Результаты наблюдения, проведенного на 36 испытуемых, достоверны; они охватывают 114 аспирационных проб и подкреплены электротестированием. Данные исследования указывают на существенное, но, видимо, виртуальное заблуждение S. Malamed [8, 9], допущенное в оценке аспирации при внутрикостных анестезиях. Последствия, вытекающие из этой ошибки, не входят в задачу настоящего исследования и нуждаются в серьезной дискуссии.
В 2 случаях пульпарная аналгезия развилась при отсутствии крови в шприце (АТ — отрицательный) только за счет инъекционного давления и диффузии (инфильтрации) анестетика, т.е. без явного сосудистого компонента. И, наоборот, в других 2 случаях полная анестезия практически под иглой была достигнута при положительной аспирации 1 сосудистой инъекцией. В остальных случаях имел место смешанный механизм анестезии: сосудистый плюс диффузный. Тем не менее сосудистый компонент преобладал над диффузным: 84% против 3%.
В этом логичном объяснении необходимо учитывать анатомию анестезируемого нижнего первого моляра, состоящего из 2 корней с разными источниками кровоснабжения.
Отсутствие пульпарной аналгезии с положительным аспирационным тестом в 8 (16%) из 50 инъекций при наличии довольно высоких показателей болевого порога при воздействии электрическим током, вероятно, обусловлено попаданием анестетика только к 1 из 2 корней первого моляра.
Применение ЭОМ оказалось полезной манипуляцией для получения надежного контролируемого обезболивания. В клинике при недостаточной электротестируемой анестезии дополнительные вколы всегда решали возникшую проблему [3].
Итак, в настоящем исследовании впервые изучено явление аспирации при интралигаментарной инъекции. Положительная аспирация наблюдалась в 94,4% случаев при проведении ИЛА, она является показателем эффективного обезболивания; представлено очевидное доказательство сосудистого механизма ИЛА в виде положительной аспирации при инъекции, которая прямо связана с ее обезболивающим эффектом; при ИЛА, проведенной с отрицательной аспирацией, в некоторых редких случаях возможно развитие обезболивания пульпы зуба с некоторой задержкой (3—5 мин) этого эффекта и его снижением.
Стоматология
Аспирационная проба в стоматологии — методика, позволяющая оценить качество предстоящей анестезии. В стоматологии видов введения обезболивания достаточно много, они различаются как способом доставки анальгетика, так и местом его введения. Но аспирационная проба в любом случае должна быть обязательной предварительной процедурой. Стоматологическая анестезия не должна попасть в кровеносное русло и разнестись в близлежащие ткани и органы. Ее цель — локальная работа, обеспечивающая обезболивание при проведении процедуры на небольшом участке ротовой полости. В стоматологической практике используются специальные шприцы, имеющие не только все классическое детали этого инструмента, но и специальные приспособления на поршне для его правильного удержания при создании поступательного и возвратного движения. На сегодняшний момент проведение аспирационной пробы в стоматологии при помощи карпульного шприца считается наиболее удобным и технологически продуманным способом как введения анестетика, так и оценки правильности проведения манипуляции.
Методы обезболивания
Самым распространенным методом является местная анестезия, предназначенная для снижения чувствительности пациента к боли на нужном участке. Под ее воздействием человек понимает, что происходит, может спокойно говорить и слышать. При этом он ничего не ощущает в том месте, с которым работает стоматолог.
Показаниями к такой анестезии могут быть:
- удаление зуба и его корня (не всегда подходит, если речь идет о «восьмерке»);
- незначительные хирургические вмешательства;
- снятие зубного камня (для него используются различные спреи и гели);
- лечение не до конца прорезавшихся зубов;
- устранение пародонтоза;
- лечение кариеса, особенно запущенного;
- удаление нервов;
- пломбирование корневых каналов;
- установка металлокерамической коронки.
Частичное обезболивание неактуально при серьезных операциях, травмах костей челюстно-лицевой области и аллергии на используемые препараты.
Общая анестезия применяется крайне редко в основном только тогда, когда пациент испытывает сильнейший страх и стресс. И также ее могут рекомендовать при психосоматических заболеваниях, аллергической реакции на местные анестетики и обширных хирургических вмешательствах, например, протезировании на имплантах.
Не допускается общий наркоз в стоматологии в следующих ситуациях:
- если после перенесенного инсульта и/или инфаркта не прошло более полугода;
- при сердечно-легочной недостаточности в стадии декомпенсации;
- если есть серьезные нарушения сердечного ритма;
- при заболеваниях щитовидной железы;
- в состоянии алкогольного опьянения;
- когда пациент находится под воздействием наркотических веществ;
- при нарушении работы почек и печени.
Косметология
Эстетическая медицина развивается стремительно. Но такая процедура, как инъекция, остается наиболее распространенным способом введения лекарственных и косметических препаратов в подкожные и глубокие слои эпидермиса. При этой процедуре потенциально опасна эмболизация тканей. Для того чтобы избежать неблагоприятных последствий проведения вмешательства, проводится аспирационная проба в косметологии. Что это за манипуляция? Ее назначение состоит в контроле правильного расположения медицинского инструмента для получения качественного результата с минимальными осложнениями. При проведении вмешательства специалист должен учесть множество факторов, одним из которых будет индивидуальная схема сосудистой системы пациента. Поэтому проба, позволяющая убедиться в правильности проведения процедуры, просто необходима. Например, если при проведении процедуры введения геля в подкожный слой активное вещество попадет в кровеносный сосуд, то это станет причиной нарушения кровотока, а затем ишемии и некроза. К тому же в некоторых случаях показано ретроградное введение специального материала, что также предполагает использование аспирации.
Когда «не больно» = «безопасно»
26 июля 2018
Стоматологический прием невозможно представить без применения местной анестезии, которая с каждым годом становится все более совершенной. Три кита современного обезболивания — безопасность, эффективность и предсказуемость.
Однако использование даже самых передовых анестетиков содержит в себе риски. Эксперты отмечают, что недостаточная осведомленность о возможных осложнениях нередко создает у врачей-стоматологов ложное чувство полной безопасности и мешает предвидеть ситуации, угрожающие здоровью и жизни пациентов.
Вопросы безопасности должны иметь самый высокий приоритет на каждом этапе ведения пациента. Разумеется, в рамках журнальной статьи невозможно охватить все аспекты местного обезболивания — для этого существует профильная литература. Однако мы постарались обобщить рекомендации ведущих отечественных специалистов в области анестезии и реаниматологии в стоматологии и выделить несколько важных правил для предупреждения ряда местных осложнений при использовании местноанестезирующих препаратов.
При подготовке материала мы пользовались пособием «Безопасное обезболивание в стоматологии», вышедшем в издательстве «ГЭОТАР-Медиа» в 2018 г. Авторы пособия: С. А. Рабинович, д. м. н., профессор, заведующий кафедрой обезболивания в стоматологии МГМСУ им. А. И. Евдокимова, заслуженный врач РФ; Е. В. Зорян, к. м. н., доцент кафедры обезболивания в стоматологии МГМСУ им. А. И. Евдокимова; Л. А. Заводиленко, к. м. н., врач — анестезиолог-реаниматолог, ассистент кафедры обезболивания в стоматологии МГМСУ им. А. И. Евдокимова; Ю. Л. Васильев, к. м. н., врач-стоматолог, научный консультант конструкторского бюро «ГЭОТАР».
ТЩАТЕЛЬНОЕ ПЛАНИРОВАНИЕ ЛЕЧЕНИЯ
На этом этапе необходимо собрать анамнез пациента, оценить продолжительность и травматичность необходимого вмешательства, определиться с местноанестезирующими препаратами, способами их введения. Это позволит учесть в работе некоторые факторы риска и предотвратить осложнения.
Авторы пособия о. Так, указывается, что средний период полувыведения лидокаина у пациентов без соматической патологии составляет 1,8 часа, а у пациентов с тяжелыми нарушениями функции печени может увеличиваться до 6 часов и более. При наличии сопутствующих соматических заболеваний у пациента авторы пособия рекомендуют обязательное получение выписки из истории болезни с указанием диагноза и рекомендованной к применению базисной терапии.
При выборе препарата для местного обезболивания следует учитывать все компоненты, входящие в его состав. Например, при наличии бронхиальной астмы в анамнезе необходимо учитывать, что около 7 % астматиков имеют повышенную чувствительность к сульфитам, которая проявляется в виде аллергических реакций. В пособии указывают, что в растворы, содержащие эпинефрин (адреналин), в качестве стабилизатора часто добавляется бисульфит натрия, который может спровоцировать аллергические реакции у пациентов с астматическим компонентом.
При наличии сопутствующих соматических заболеваний у пациента авторы пособия рекомендуют обязательное получение выписки из истории болезни с указанием диагноза и рекомендованной к применению базисной терапии. |
При расчете дозы выбранного препарата авторы пособия предлагают обратить особое внимание на массу тела и возраст пациента. Так, для пациентов детского возраста минимальные токсические дозы всех местных анестетиков значительно меньше, чем для взрослых. «Для достижения гарантированного полного обезболивания и снижения токсического действия у детей рекомендуется остановить выбор на самых эффективных и безопасных препаратах на основе артикаина, мепивакаина или лидокаина», — указывают эксперты.
У пациентов же пожилого и старческого возраста авторы пособия рекомендуют учитывать возрастные изменения гормонального баланса и обмена веществ, увеличенное количество жировой и уменьшенное — мышечной ткани. Авторы пособия, приводя ссылки на отечественные исследования разных лет (В. Р. Вебер, Б. Т. Мороз, 2003; Е. В. Зорян, С. А. Рабинович, 2017), рекомендуют снижать дозу анестетика: у пациентов в возрасте 70 лет — на одну треть, в возрасте 80 лет — в 2 раза. «Врач-стоматолог должен стремиться использовать минимальное количество анестетика для достижения обезболивания», — подчеркивают в руководстве.
В книге упоминается и о том, что, планируя лечение, требуется также оценить эмоционально-психологическое состояние пациентов. Для людей с высокой тревожностью рекомендуется предусмотреть дополнительную медикаментозную подготовку седативными препаратами.
Получив максимум информации о пациенте, врачу-стоматологу будет проще принять решение о возможности лечения в рамках амбулаторного приема или же о направлении в стационар.
ПРАВИЛО АСПИРАЦИОННОЙ ПРОБЫ
Перед началом лечения следует определить и зафиксировать в истории болезни основные параметры физического состояния пациента: цифры артериального давления, частоты сердечных сокращений, частоты дыхания. Пациент должен быть проинформирован о возможных рисках и подписать согласие на проведение всех запланированных вмешательств. |
Важнейший аспект безопасного проведения местной анестезии — предупреждение внутрисосудистого введения анестезирующего препарата. В качестве надежного способа предотвращения внутрисосудистого введения анестетика авторы пособия настоятельно советуют всегда применять аспирационную пробу: «Системные осложнения, вызванные внутрисосудистым введением анестетика, могут представлять реальную опасность для жизни пациента. Именно поэтому аспирационную пробу следует проводить всегда для предупреждения нежелательных осложнений. Статистические данные показывают, что не все стоматологи проводят аспирационный тест постоянно, однако факты свидетельствуют о том, что стоматологи-терапевты проводят аспирационную пробу в 50 % случаев, стоматологи-хирурги — в 52 % случаев, а вот стоматологи-ортопеды — только в 25 % случаев».
Аспирационная проба — это забор жидкой среды в шприц, который может осуществляться разными способами. По отсутствию крови в жидкости можно наглядно убедиться, что кончик иглы не находится в кровеносном сосуде.
Конструкция одноразовых общемедицинских шприцев не приспособлена для проведения аспирационной пробы. Но выполнить ее все же можно — обратным движением поршня, одной рукой держа шприц, а другой — поршень. Это не слишком удобно для врача, а также создает условия для возникновения микротравм, справедливо отмечают авторы пособия. Специальные же стоматологические шприцы позволяют проводить эту процедуру одной рукой, а самоаспирирующие дентальные инъекторы делают эту процедуру очень простой. Авторы пособия подчеркивают, что аспирационную пробу необходимо проводить перед введением анестетика, повторять ее, если игла была перемещена по ходу введения, и напоминают о том, что результаты аспирационной пробы бывают ложноотрицательными примерно в 2 % случаев.
Даже после однократного использования иглы происходит деформация ее кончика |
ПРАВИЛО «ОДНА ИГЛА — ОДНА ИНЪЕКЦИЯ»
В ходе анонимного интернет-опроса, проведенного одним из авторов пособия (Ю. Л. Васильев, 2009), оказалось, что из 3 000 врачей только 44 % опрошенных проводят смены игл при инъекциях у одного пациента. Остальные делают это выборочно при различных вариантах инъекций, а треть не проводит замену игл вообще.
Между тем авторы пособия говорят о том, что даже после однократного использования иглы происходит деформация ее кончика. При введении иглы в мягкие ткани образуется раневой канал, который соответствует диаметру иглы, а при извлечении иглы увеличивается из-за ее деформации и захвата мягких тканей. Таким образом, повторное использование иглы увеличивает раневой канал, а также повышает болезненность проведения процедуры для пациента из-за притупления кончика иглы. Изогнутый или тупой конец иглы может травмировать ткани и вызвать ряд осложнений, предупреждают эксперты.
Кроме того, в качестве одного из осложнений местной анестезии указывается отлом инъекционной иглы. Для профилактики отломов рекомендуется применять более толстые иглы, а также помнить о том, что после погружения иглы в мягкие ткани около трети длины иглы должно остаться снаружи.
| «Врач-стоматолог должен стремиться использовать минимальное количество анестетика для достижения обезболивания. Рекомендуем использовать дозу, не превышающую 1/2 объема карпулы» |
ПРАВИЛО «1/2 МАКСИМАЛЬНО ДОПУСТИМОЙ ДОЗЫ»
В практической работе стоматологам авторы рекомендуют применять правило использования 1/2 максимально допустимой дозы анестетика.
Объясняется это тем, что на карпуле готовой лекарственной формы любого анестетика производитель обычно указывает объем содержащегося анестетика в миллилитрах, а не количество активного вещества в граммах (миллиграммах). Кроме того, в карпуле часто содержится два активных вещества — местный анестетик и вазоконстриктор. Поэтому врачу бывает сложно быстро рассчитать максимально допустимые дозы в каждом конкретном случае для каждого из вводимых веществ.
Авторы книги «Безопасное обезболивание в стоматологии» знакомят врачей с упрощенным методом быстрого расчета вводимой дозы, который состоит в допущении, что каждая карпула содержит 1,8 мл раствора. Это увеличивает объем введенного раствора анестетика, но в то же время служит залогом более безопасного расчета дозировки. Например, если было введено 2,5 карпулы, то можно принять введенный объем равным 4,5 мл (2,5 умножить на 1,8 мл). В списке литературы приводится ссылка на подробное описание этого метода для тех, кто хочет ознакомиться с ним подробнее: Becker D. E., Reed K. L. Local anesthetics: review of pharmacological considerations // Anesth. Prog. — 2012. — Vol. 59. — № 2. — P. 90–101.
В случаях, когда объем стоматологического вмешательства требует применения местных анестетиков в дозировке, превышающей 50 % от максимально допустимой дозы, в пособии указывается на необходимость обеспечить возможность оказания пациенту анестезиологического пособия, включающего в себя доступ для внутривенных инъекций, вспомогательную или искусственную вентиляцию легких.
ПРОФИЛАКТИКА ОСЛОЖНЕНИЙ МЕСТНОГО ХАРАКТЕРА
К осложнениям местного характера относятся:
- боль и жжение при проведении инъекции;
- парестезии;
- парез лицевого нерва;
- отлом иглы;
- повреждение и некроз ткани;
- тризм;
- образование гематом;
- локальные и системные инфекционные осложнения (абсцессы, флегмоны, бактериальный эндокардит и др.).
Также в пособии описаны такие виды осложнений, как анестезиофагия, ошибочное введение растворов, отличных от местноанестезирующих, и другие.
Болезненность, жжение при инъекции, по мнению авторов книги, часто связаны с погрешностями в технике проведения анестезии, а также могут наблюдаться при слишком быстром введении препарата с низким значением pH. В этом случае они советуют, чтобы скорость инъекции не превышала 1 мл/мин. «Тогда анестетик будет распространяться медленно, а если игла попадет в кровеносный сосуд, это поможет избежать токсического воздействия высоких концентраций анестезирующего раствора», — говорится в пособии. Для снижения вероятности локальных осложнений при проведении инъекции в плотные соединительные ткани специалисты рекомендуют еще больше снизить скорость введения препарата — до 0,5 мл/мин. Возможно также вводить анестетик дробно, с паузами в 15–30 секунд, а при введении больших порций анестетика интервал введения следует увеличивать для снижения кумуляции.
В пособии подробно рассматриваются ситуации, в которых при несоблюдении техники проведения анестезии и индивидуальных особенностях строения челюстно-лицевой области травмируются целевые нервы, подлежащие обезболиванию, или смежные, лежащие вблизи целевого. Например, указывается, что при травме ветвей тройничного нерва возможны временные парестезии и невралгии на срок от нескольких дней до нескольких месяцев. При повреждении нижнеальвеолярного нерва могут наступить явления парестезии и невралгии в области всей половины нижней челюсти и особенно нижней губы и мягких тканей подбородка с соответствующей стороны. Для профилактики этого вида осложнений рекомендуется уточнение анатомо-топографических особенностей и тщательное соблюдение техники проведения соответствующей анестезии. Кроме того, авторы также пишут о важной роли состояния иглы: изогнутый или тупой кончик иглы также может травмировать ткани и вызвать ряд осложнений.
В качестве одного из местных осложнений упоминается развитие тризма, которое может быть вызвано как травмой кровеносных сосудов или мышц в подвисочной ямке при проведении местного обезболивания, так и загрязнением (например, спиртом или гипертоническим раствором) вводимого местноанестезирующего раствора. Авторы говорят о том, что тризм развивается в первые дни после стоматологического вмешательства и чаще всего проходит через 2–3 дня, однако уточняют, что «развитие тризма может быть связано не только с анестезией, но и с перенапряжением мышц и связочного аппарата височно-челюстного сустава при длительных вмешательствах, требующих максимального открывания рта».
Говоря о некрозе тканей, специалисты упоминают, что при проведении анестезии такое явление отмечается редко. Тем не менее о таком осложнении важно знать, так как «описаны случаи стерильных абсцессов при введении местноанестезирующих растворов, содержащих вазоконстриктор норэпинефрин (норадреналин) или высокие концентрации эпинефрина (адреналина), особенно при нагнетании препарата под большим давлением в области твердого неба. Больные, страдающие гипертонией и СД, нуждаются в особом контроле и предосторожности при выборе местноанестезирующих препаратов из-за высокого риска развития местного асептического некроза».
Основные составные компоненты современных анестезирующих препаратов для инъекционных методов обезболивания
прокаин (новокаинl, лидокаин, прилокаин, мепивакаин, артикаин, бупивакаин, ропивакаин
В России — эпинефрин (адреналин). В некоторых странах в состав местноанестезирующих препаратов могут входить: норэпинефрин (норадреналин), фенилэфрин (мезатон), октапрессин (фелипрессин)
сульфиты натрия и калия
парагидроксибензоаты (добавляют только в местноанестезирующие растворы, выпускаемые в ампулах), ЭДТА (этилендиаминтетрауксусная кислота) |
В пособии отмечается, что переход на карпульную технологию значительно сократил осложнения, связанные с ошибочным введением растворов, отличных от местноанестезирующих. Производство анестетиков в заводских условиях исключает человеческий фактор и обеспечивает стерильность и высокую точность в технологии изготовления. «Внедрение карпульной технологии позволило перенести ответственность за качество вводимых из карпулы препаратов на фирмы-производители. Выбирая известного производителя, врач во многом избавляет себя от неприятностей», — считают эксперты. Также отмечается, что применение карпулированных препаратов и одноразовых игл привело к тому, что инфицирование во время проведения местной анестезии наблюдается крайне редко. Иногда возникающие постинъекционные инфекции авторы связывают с распространением процесса при введении анестетика под давлением в инфицированные ткани. Для профилактики анестезиофагии рекомендуется выбор препаратов с продолжительностью действия, соответствующей планируемому вмешательству. Пациентов следует предупредить о том, что надо воздержаться от приема пищи и употребления жевательных резинок до окончания действия анестезии.
К сожалению, формат журнальной статьи не предоставляет возможности рассмотреть еще одну группу осложнений, возникающих при местном обезболивании, — соматических. К числу соматических осложнений относятся и синдром артериальной гипертензии или гипотензии, острый коронарный синдром, синдром острого нарушения мозгового кровообращения, синдром острой офтальмогипертензии и развитие системной токсической реакции на местные анестетики. С подробной информацией о профилактике данных осложнений, а также о проведении реанимационных мероприятий с применением современного оборудования можно ознакомиться в указанном выше пособии.
Метки: Анестетики
Еще по теме
Когда «не больно» = «безопасно»
Стоматологический прием невозможно представить без применения местной анестезии, которая с каждым годом становится все более совершенной. Три кита современного обезболивания — безопасность, эффективность и предсказуемость. Вернуться в раздел
Забор биоматериала
Проведение медицинских манипуляций своей целью может иметь и изъятие цитологической пробы для ее исследования. В этом также помогает аспирационная проба. Необходимость проведения биопсии, например, устанавливается врачом. Часто такая процедура проводится одновременно с другими диагностическими мероприятиями, например, при бронхоскопии, колоноскопии и так далее. Забор тканей или жидкостей, необходимых для проведения анализа, проводится или шприцом, или аспирационным пистолетом — более мощной конструкцией, предназначенной только для этих целей. Цитологическая проба затем доставляется в лабораторию для исследования, поэтому именно процедура забора является наиболее значимым этапом биопсии.
Тонкоигольная аспирационная биопсия в диагностике онкологических заболеваний
Узнать стоимость ПТАБ Щитовидной железы
Записаться через личный кабинет
Биопсия (пункция) — метод диагностики, при котором проводится прижизненный забор клеток или тканей из организма человека с их последующим микроскопическим исследованием.
В структуре смертности в России раковые заболевания находятся на втором месте после сердечно-сосудистых заболеваний. Статистика рака в России показывает, что в нашей стране каждые сутки регистрируется примерно 1500 больных онкологическими заболеваниями. Всего на учете в онкологических диспансерах России состоят не менее 2,5 миллионов пациентов с различными формами рака.
Основной причиной повышенной смертности от рака в России является поздняя диагностика. Важная причина поздней выявляемости злокачественных новообразований заключается в том, что люди не обращаются вовремя к врачу вследствие отсутствия знаний в данной области или недостаточности средств. Это приводит к тому, что в России каждый третий онкологический больной умирает в течение года от момента установления диагноза. Например, в США более 80% пациентов минуют пятилетний рубеж выживаемости.
У большинства онкобольных патологией, предшествующей раку щитовидной и молочной железы, как правило, становятся доброкачественные новообразования. Узловые образования у этих групп пациентов могут выявляться при ультразвуковом исследовании. Широкое использование ультразвуковых аппаратов с высокой разрешающей способностью позволяет легко диагностировать узловые образования, в том числе малых размеров (до 1 см в диаметре).
Главная цель диагностического поиска при узловой патологии — выявление пациентов с неопластическими изменениями молочной и щитовидной железы, так как именно эта категория больных в первую очередь подлежит хирургическому лечению и при необходимости лучевой терапии и т. д.
Не секрет, что достоверно определить вид опухоли (доброкачественная или злокачественная) на УЗИ практически невозможно, к тому же ультразвуковое исследование — достаточно субъективный метод, в котором присутствует человеческий фактор (оператора УЗИ-диагностики). Значительная вариабельность показателей ультразвуковой диагностики зависит от двух основных факторов — уровня квалификации врача-диагноста и технических параметров используемого УЗ-сканера.
Недостаточная информативность применяемых методов исследования заболеваний щитовидной и молочных желез в сочетании с необходимостью уточнения диагноза вынудили клиницистов активно использовать инвазивные манипуляции с морфологической верификацией процесса.
Тонкоигольная аспирационная биопсия (ТИАБ) под ультразвуковым контролем — наиболее точный, высокоинформативный безопасный метод, используемый во многих диагностических алгоритмах при очаговых заболеваниях щитовидной, молочной железы и других, поверхностно расположенных структурах.
Исследование пунктата позволяет не только распознать природу процесса (доброкачественный или злокачественный), уточнить гистогенетическую принадлежность новообразования, но и выявить рак на ранних стадиях развития, когда клинические проявления заболевания еще отсутствуют.
У пациентов, прооперированных по поводу рака щитовидной железы, в случае обнаружения новообразований в ложе оперативного вмешательства, пункционная биопсия дает четкую дифференциальную диагностику между рецидивом опухоли, гиперплазией оставшейся ткани железы или послеоперационными изменениями, такими как гранулема.
Основные показания к ТАПБ:
- Одиночные или множественные узлы в органе, когда их доброкачественный характер вызывает сомнение.
- Наличие измененных лимфоузлов, когда необходимо выяснить источник метастазирования.
- Очаговые образования молочных желез с характерными признаками опухолевого процесса, различные кисты (атипичные, простые). При пункции кисты выполняется и лечебная функция, т. к. максимально удаляется её содержимое.
- Новообразования слюнных желез, мягких тканей шеи, в некоторых случаях срединной или боковой кист шеи.
- Рецидивы первичной опухоли
С точки зрения специалистов Американской ассоциации клинических эндокринологов (AACE), тонкоигольная аспирационная биопсия узловых образований размерами 10 мм и менее не показана, если результаты УЗИ не подозрительны в отношении рака щитовидной железы и отсутствует высокий риск рака по данным анамнеза. Однако все эти рекомендации не являются абсолютными и в определенных ситуациях оставляют за врачом клиницистом право на решение вопроса о необходимости тонкоигольной аспирационной биопсии даже в тех случаях, когда узловые образования не отвечают указанным выше критериям.
Основные противопоказания к ТАПБ:
- заболевания крови (нарушение свертываемости крови может привести к кровотечениям, которые могут потребовать срочного стационарного лечения);
- наличие у пациента психических заболеваний, т. к. ТАПБ может спровоцировать обострение основного заболевания.
Методика проведения ТАПБ узловых изменений щитовидной и молочной желез
Метод тонкоигольной аспирационной биопсии прост, как и забор крови из руки пациента. Он практически не имеет противопоказаний и может быть выполнен в амбулаторных условиях без анестезии. Введение анестетиков вызывает ухудшение ультразвуковой визуализации исследуемой зоны, изменение клеточной картины, а сама анестезия настолько же болезненна, как и пункция. Пациент находится в положении лежа на спине. Поверхность кожи обрабатывают раствором 70% этилового спирта. Делается укол (пункция) через кожу в опухолевидное образование органа и аспирируется содержимое образования. В результате прокола иглой исследуемого образования происходит забор фрагментов ткани. Движение иглы и все манипуляции визуально контролируются на экране ультразвукового аппарата. После того как кончик иглы оказывается внутри образования, врач несколько раз выполняет аспирацию (забор) шприцом содержимого узла. Для получения достаточного количества биологического материала выполняется 2 — 3 укола в различные участки образования. Затем игла извлекается и полученный материал наносится на предметные стекла. Стёкла направляются на исследование в цитологическую лабораторию. Далее эти стёкла специально окрашиваются, и врач цитолог под микроскопом изучает их содержимое. Тщательно исследуя клеточный материал, взятый посредством биопсии, врач сможет не только определить злокачественность или доброкачественность патологии, но и выявить степень поражения органа. При планировании хирургического вмешательства необходимость проведения биопсии возрастает. После изучения выдаётся письменное заключение. Длительность выполнения пункционной биопсии зависит от количества пунктируемых образований. Особенной подготовки для проведения тонкоигольной аспирационной биопсии не требуется. Процедура ТАПБ переносится пациентами хорошо. На место укола наклеивается гипоаллергенный стерильный пластырь, который можно удалить через 20 мин. Через 5−10 минут после проведения биопсии пациент может вести обычный образ жизни.
Побочные эффекты и возможные осложнения ТАПБ
Возникновение умеренной боли в месте проведения ТАПБ связано как непосредственно с повреждением ткани в зоне манипуляции, так и иногда с возможным развитием отграниченных гематом, которые благополучно рассасываются. Дискомфорт, боли в области шеи, головные боли могут быть спровоцированы запрокидыванием головы вовремя ТАПБ при наличии шейного остеохондроза у пациента.
Тонкоигольная аспирационная биопсия является сегодня наиболее ценным и информативным методом дооперационной дифференциальной диагностики различных узловых образований. Это единственный метод, позволяющий достоверно подтвердить или опровергнуть злокачественную природу процесса. Тонкоигольная аспирационная биопсия имеет решающее значение при определении лечебной тактики.
При помощи тонкоигольной аспирационной пункционной биопсии можно получить достоверную и точную информацию об изменениях в тканях молочной, щитовидной железы с тем, чтобы выявить заболевание на самой ранней стадии и начать эффективное лечение.
Часто задаваемые вопросы
Действительно ли мне показана тонкоигольная аспирационная биопсия?
Тонкоигольная аспирационная биопсия является единственным нехирургическим методом определения, является ли узел в исследуемом органе доброкачественным или злокачественным.
Большая опухоль должна быть удалена. В этом случае мне так же показана тонкоигольная аспирационная биопсия?
Да, показана для определения объёма оперативного вмешательства. Иногда в узле могут быть разные по гистологическому строению опухоли. Зная об этом заранее, хирург соответственно планирует и проводит более грамотное лечение.
Должна ли тонкоигольная аспирационная биопсия быть под контролем УЗИ?
Да, обязательно! Зачастую опухоли располагаются близко к кровеносным сосудам, нервно-сосудистым пучкам и другим органам. Для того что бы избежать их травматизации при биопсии, последняя должна проводится под контролем УЗИ.
Может ли после биопсии произойти «перерождение» узла в злокачественный?
НЕТ!!! Тонкоигольная аспирационная биопсия малигнизации (перерождения в злокачественное новообразование) не вызывает!
Может ли биопсия спровоцировать распространение опухоли?
Данных, доказывающих распространение опухоли после тонкоигольных аспирационных биопсий в мировой практике нет.
Жизнь каждого из нас зависит только от нас самих. Как получить от неё максимум удовольствия и минимум страданий? — постараться сохранить своё здоровье, укреплять иммунитет, вовремя осуществлять необходимую профилактику и лечение, а соответственно и диагностику.
Запишитесь на УЗИ — диагностику и прием к онкологу-маммологу «Клиники в Северном» по телефону +7.
Автор статьи: врач УЗДГ Новикова Ирина Юрьевна.
Микробиология
Особое значение придает такой процедуре, как аспирационный метод отбора проб воздуха, микробиология. Наука, изучающая жителей микромира, помогает множеству областей знаний и деятельности человека развиваться, учитывая и используя особенности жизнедеятельности микроорганизмов. Аспирационные пробы забора воздуха широко применяются при проведении санитарно-эпидемиологического контроля. Причем забор материала — наиболее ответственный этап, от правильного исполнения которого зависит качество проведенного анализа. Аспирационная проба в этом случае — принудительный метод осаждения микроорганизмов из окружающей среды на питательный материал или специальную улавливающую жидкость. Так специалисты могут наблюдать за их ростом и проводить исследования.
Показания
Аспирационная биопсия назначается в следующих случаях:
- диагностика рака эндометрия
- кровотечения при использовании гормональных препаратов
- кровотечения в период менопаузы
- подозрение на эндометриоз
- диагностика гиперплазии эндометрия
- полипы эндометрия
- подозрение на развитие онкологических процессов в полости матки
- нарушение менструального цикла
- диагностика миомы матки
- воспаление слизистой оболочки матки
- исследование матки при бесплодии
- исследование эндометрия после гормонотерапии
- получение образца ткани для бактериологического исследования
Методики забора пробы в медицине
В медицине в качестве аспирационного прибора используется тот же самый шприц, которым проводится инъекция. Основной принцип работы приборов и приспособлений для проведения аспирационной манипуляции — вакуумное засасывание среды. Например, обратное движение поршня шприца, которое и создает отрицательное давление.
Методика контроля правильности постановки инъекции рекомендует соблюдать следующий алгоритм:
- Поршень шприца, уже поставленного в рабочее положение, нужно оттягивать на себя мягко, не прикладывая излишних усилий.
- Ход поршня может составлять всего 1-2 миллиметра, чтобы получить достаточное аспирационное разряжение.
- Недопустимо изменять положение шприца как при проведении аспирационной пробы, так и во время постановки инъекции. Для этого оно фиксируется при помощи упора безымянным пальцем и мизинцем медицинского работника, проводящего процедуру.
- Если игла тонкая, то для появления результатов пробы может потребоваться несколько секунд. Если проба положительная (что зависит от предполагаемого результата), то инъекция ставится по месту без смещения иглы. Если же результат пробы отрицательный, то иглу или смещают на несколько миллиметров, не вынимая из тканей, или же изменяют само место инъекции.
При постановке инъекции в сильно васкуляризованную область может потребоваться несколько аспирационных проб, чтобы выбрать оптимальное место проведения процедуры.
Совершенствование техники аспирационной пробы при проведении местного обезболивания в стоматологии
С. В. Тарасенко д. м. н., профессор, завкафедрой факультетской хирургической стоматологии Первого МГМУ им. И. М. Сеченова
Е. А. Беляева хирург-стоматолог МАУ «Балашихинская стоматологическая поликлиника»
А. В. Кузин ассистент кафедры факультетской хирургической стоматологии Первого МГМУ им. И. М. Сеченова
А. А. Куртышов студент Первого МГМУ им. И. М. Сеченова
Системные осложнения, вызванные внутрисосудистым введением анестетика, могут представлять опасность для жизни пациента. Некоторые стоматологи проводят аспирационный тест на постоянной основе, однако факты свидетельствуют о том, что терапевты проводят его в 50 % случаев, хирурги — в 52 % случаев, а вот ортопеды — только в 25 % случаев (С. А. Рабинович, О. Н. Московец, М. В. Лукьянов, Е. В. Зорян). При блокаде нижнего альвеолярного нерва у детей и подростков игла чаще попадает внутрь сосуда, чем у взрослых.
Офтальмологические нарушения после внутриротовой анестезии являются частым осложнением. Симптомы выражаются в нечеткости зрения и слепоте (временная слепота). Кроме того, анестезия мотонейронов может привести к мидриазу (расширению зрачка), птозу (спаданию век), и диплопии (двоению в глазах). Также была описана симптоматика подобных проявлений с участием птоза, энофтальма (спада глазного яблока в орбите) и миоза (папиллярных ограничений) [6].
По мнению многих авторов, внутрисосудистая инъекция является распространенным явлением в основном проводниковой анестезии. Для предупреждения внутрисосудистого введения анестетика необходимо в обязательном порядке проводить аспирационную пробу.
Аспирация — обратное всасывание среды из области введения местного анестетика — используется для того, чтобы по отсутствию появления крови в растворе удостовериться, что кончик иглы не находится внутри кровеносного сосуда. Это необходимо для того, чтобы предотвратить введение в кровеносное русло высококонцентрированных веществ, используемых в современной технологии местного обезболивания.
Целью проведения нашего исследования являлось повышение безопасности проведения местного обезболивания в стоматологии с применением аспирационной пробы. Для достижения поставленной цели мы сравнили эффективность проведения аспирационной пробы различными по конструкции карпульными шприцами, изучили частоту положительных аспирационных проб при проведении анестезии нижнего луночкового нерва различными проводниковыми методами обезболивания, а также разработали алгоритм профилактики внутрисосудистого введения анестетика при проведении проводниковой анестезии НЛН (нижний луночковый нерв).
Аспирация используется для того, чтобы по отсутствию появления крови в растворе удостовериться, что кончик иглы не находится внутри кровеносного сосуда. Это позволяет предотвратить введение в кровеносное русло высококонцентрированных веществ, используемых в современной технологии местного обезболивания.
В своем исследовании мы использовали карпулы анестетиков с различными по строению резиновыми поршнями: с ретенционным ободком по своему периметру (Ubistesin 3MESPE), без ретенции (Septanest). Также карпульные шприцы, отличающиеся по строению концевой части поршня (рис. 1 а, б): шприц с поршнем «якорного» типа, имеющий в своей концевой части три зацепа, удерживающих резиновый поршень; шприц с поршнем «штопорного» типа, имеющий в своей концевой части один штопоровидный крючок, ввинчивающийся в резиновый поршень карпулы; шприц с поршнем «крючкового» типа, имеющий в своей концевой части два взаимно разнонаправленных крючка, удерживающих резиновый поршень карпулы; шприц с поршнем «стреловидного» типа, имеющий в своей концевой части стреловидный зацеп, удерживающий резиновый поршень карпулы.
Практическая часть исследования проводилась следующим образом. В подкрашенную красителем воду позиционировали иглу собранного карпульного инъектора. Аспирационную пробу проводили каждым шприцем путем захвата раствора в карпулу обратным движением поршня. Данные о результатах аспирационной пробы были фотодокументированы и внесены в таблицу.
Клиническая часть исследования проводилась на базе ЛХО № 2 МАУ «Балашихинская стоматологическая поликлиника». В исследовании принимали участие 270 пациентов в возрасте от 25 до 75 лет с диагнозом «хронический периодонтит зубов нижней челюсти».
В качестве методики обезболивания нижнего луночкового нерва мы использовали пять наиболее популярных в отечественной стоматологии методов:
- мандибулярную анестезию методом пальпации;
- торусальную анестезию;
- анестезию по методу Гоу — Гейтса;
- анестезию по методу Визирани — Акинози;
- анестезию по методу Ибрагимова.
Обезболивание проводилось под тщательной оценкой системных показателей гемодинамики. При использовании пульсоксиметра ArmedYX 300 отслеживаемое увеличение ЧСС на 30 единиц сразу после местной анестезии свидетельствовало о внутрисосудистом введении анестетика. Дополнительно врач проводил опрос о самочувствии пациента на наличие чувства сердцебиения, страха, боли в животе, тошноты, что также говорило о кардиотоксическом действии эпинефрина в составе местного обезболивающего раствора.
Результатами нашего исследования являлись следующие данные.
При сравнении различных систем для проведения аспирационной пробы наилучшие показатели были у комбинаций из шприцев с поршнями «якорного» и «штопорного» типов и карпул с ретенционной выемкой. Более информативные данные о результатах практической части исследования приведены ниже (таблица № 1).
Таблица № 1. Возможные комбинации используемого в стоматологии инъекционного инструментария и эффективность аспирации
| Частота успешно проведенной аспирации красителя из 100 проб | ||||
| Тип карпулы | Шприц с поршнем «якорного» типа | Шприц с поршнем «штопорного» типа | Шприц с поршнем «крючкового» типа | Шприц с поршнем «стреловидного» типа |
| С ретенционным ободком | 100 | 89 | 55 | 5 |
| Без ретенционного ободка | 0 | 38 | 37 | 15 |
Исходя из наших результатов мы считаем, что использование карпул с ретенционной выемкой облегчает проведение аспирационной пробы. Можно считать, что они «предназначены» для проведения аспирационной пробы. Ретенционная выемка позволяет использовать большинство карпульных шприцев с наилучшими результатами при использовании шприцев с «якорным» и «штопорным» типом поршня. «Якорный» захват поршня наиболее надежен, он фиксирует резиновый поршень карпулы настолько сильно, что представляется возможным вывести его целиком при приложении значительных усилий на кольцо инъектора, не говоря уже о проведении аспирационной пробы.
Стоит о тип поршня карпульного инъектора предполагает использование только карпул с ретенционной выемкой. Шприцы с поршнем «крючкового типа» можно использовать при любом типе карпул, однако требуется много времени для сборки шприца и приложение значительной силы. Мы не рекомендуем использовать шприцы со «стреловидным» поршнем, так как они не приспособлены для проведения аспирационной пробы, что подтверждается данными нашего экспериментального исследования.
В клинической части исследования при проведении аспирационной пробы у пациентов, проходивших амбулаторно-хирургическое лечение, были получены следующие данные. Наименьшая частота внутрисосудистого введения отмечена при проведении анестезии по методике Гоу — Гейтса, а наибольшая частота положительных аспираций получена в группе, где проводили торусальную анестезию. Также получены и документированы данные о проведении аспирационных проб при обезболивании другими методами (таблица № 2).
Таблица № 2. Частота положительных аспирационных проб при проведении блокады нижнего луночкового нерва с использованием различных методов обезболивания, применяемых в отечественной стоматологии.
| Метод анестезии | «-» | «+» | % | Симптомы |
| Мандибулярная | 103 | 8 | 7,6 % | 0 |
| Торусальная | 51 | 9 | 17,6 % | 1 |
| Гоу — Гейтс | 67 | 3 | 4,91 % | 0 |
| Акинози | 21 | 1 | 4,76 % | 0 |
| Ибрагимов | 28 | 2 | 7,14 % | 0 |
Из приведенных выше данных видно, что примерно каждый восьмой пациент, которому проводится торусальная анестезия, может войти в группу риска осложнений местного обезболивания. Возможно, столь высокая частота положительных аспирационных проб при использовании данного метода обусловлена особенностями анатомического строения верхнечелюстной артерии (a.maxillaris). Требуется проведение дальнейших исследований для подтверждения данной гипотезы.
Представляют интерес полученные данные о частоте положительных аспираций при проведении других методов. Также прослеживается определенная закономерность. Мандибулярная анестезия методом пальпации и методика Ибрагимова проводятся примерно на одном уровне и имеют схожее значение по частоте внутрисосудистого введения анестетика (7,6 и 7,14 % соотв.). Метод Акинози и Гоу — Гейтс также проводятся примерно на одном уровне по отношению к ветви челюсти (их еще называют высокими) — по частоте внутрисосудистого введения они не отличаются друг от друга. Этот факт лишний раз свидетельствует о наличии закономерности в строении верхнечелюстной артерии по отношению к ветви нижней челюсти. Возможно, что магистральная ветвь нижнечелюстной артерии находится на уровне проведения нижней челюсти — зона проведения одноименной анестезии.
Аспирационную пробу необходимо проводить многократно. В случае положительной аспирации при появлении крови в карпуле рекомендуется не переделывать анестезию, а изменять положение иглы.
При проведении техники аспирационной пробы мы оценивали общее состояние (пульс, сатурация кислородом) пациента на всех этапах стоматологического лечения. Из 270 пациентов положительная аспирация выявлена у 23 пациентов, после профилактических мер: изменение положение иглы, повторная аспирация — симптомы внутрисосудистого введения выявлены только у одного больного. Пациент предъявлял «типичные» для данного осложнения жалобы: резкое появление сердцебиения, страх, тошнота. Объективно на лице в области подглазничного отверстия определялась зона ишемии лица со стороны проводимого обезболивания. Изменилось показание пульсоксиметра, увеличение ЧСС с 128 до 165 (20—30 ед.).
Данный случай наглядно демонстрирует клинику такого системного осложнения проведения анестезии, как внутрисосудистое введение. Профилактика внутрисосудистого введения с использованием аспирационной пробы, проводимая нами, позволяет полностью исключить данное осложнение местного обезболивания в стоматологии, снизить риск с 8,52 до 0,37 %.
Практические рекомендации
На основании накопленного нами опыта мы разработали следующие практические рекомендации (алгоритм) для выполнения аспирационной пробы с целью профилактики внутрисосудистого введения местного анестетика.
Мы рекомендуем использовать карпулированные формы местного анестетика с ретенционным ободком. Карпульные шприцы с поршнем «штопорного» типа и поршнем «якорного» типа позволяют плотно захватить резиновый поршень карпул, данные системы захвата не слетают с ретенционного ободка.
Аспирационную пробу необходимо проводить многократно. В случае положительной аспирации при появлении крови в карпуле мы рекомендуем не переделывать анестезию, а изменять положение иглы, многократно проводя аспирацию.
Заключение
Профилактика внутрисосудистого введения местного анестетика является важнейшим аспектом местного обезболивания в стоматологии. Успех ее проведения зависит от типа используемых карпульных шприцев и карпул. Карпулы с ретенционным ободком и инъекторы с поршнем «якорного» и «штопорного» типа позволяют провести аспирационную пробу в 89—100 % случаев. Можно считать, что такая комбинация используемого инъекционного инструментария существенно повысит безопасность местного обезболивания. По результатам проведенного нами клинического исследования можно заключить, что аспирационная проба — высокоэффективный метод профилактики внутрисосудистого введения анестетика. Среди всех методов обезболивания нижнего луночкового нерва торусальная анестезия приводит к более высокой частоте внутрисосудистого введения (анестетика). Мы не рекомендуем использовать данный метод обезболивания без соблюдения техники аспирационной пробы.
- B. Webber; H. Orlansky; C. Lipton; M. Stevens. Complications of an intra-arterial injection from an inferior alveolar nerve block. JADA, Vol. 132, December 2001.
- Brodsky CD, Dower JS. Middle ear problems after a Gow-Gates injection. J Am Dent Assoc 2001;132:1420–4.
- Blanton PL, RodaRS.The anatomy of local anaesthesia. J Calif Dent Assoc 1995;23:55-65.
- Gary J. Wilkie Temporary uniocular blindness and ophthalmoplegia associated with a mandibular block injection. A case report; Australian Dental Journal 2000;45:(2):131-133.
- Heasman PA, Reid G. An unusual sequela to an inferior dental block injection. Dr Dent J 1995;179:97-98
- Ngeow WC, Shim CK, Chai WL. Transient loss of power of accommodation in one eye following inferior alveolar nerve block: report of two cases. J Can Dent Assoc 2006;72:927–31.
- Penarrocha-Diago M, Sanchis-Bielsa JM. Opthalmologic complications after intraoral local anesthesia with articaine. Oral Surg Oral Med Oral Pathol Oral RadiolEndod 2000;90:21–4.
- Pickering T, Howden R. Gray’s anatomy, descriptive and surgical. 15th edition. London: Chancellor Press; 1985. p. 703–9.
- Pretterklieber ML, Skopakoff C, Mayr R. The human maxillary artery reinvestigated:I. Topographical relations in the infratemporal fossa. ActaAnat (Basel) 1991;142:281–7.
Инструменты для проведения анализа
Проведение манипуляций для забора материала и отслеживания ожидаемых результатов требует применения специальных инструментов или приспособлений. В медицине такой инструмент — шприц с иглой. Например, аспирационная проба карпульным шприцом широко применяется в стоматологии. Этот инструмент может иметь несколько вариантов конструкции, которые зависят и от самой карпулы (двухкамерной колбы, содержащей анестетик и лекарственный раствор), и от конструкции поршня. Прерогатива такого инструментария — аспирационная проба в стоматологии, хотя особенности конструкции, позволяющей фиксировать и сам инструмент, и движение поршня (как прямое, так и возвратное), применяется во многих отраслях медицины, где необходимо проведение инъекций. Также в практике используется аспирационный пистолет — более мощное устройство, предназначенное для забора биоматериалов. В медицине аспирация — это не только сугубо медицинские процедуры. Например, многие родители знают, что такое аспиратор — специальная груша с насадкой, позволяющая удалять содержимое носовой полости грудного ребенка, который не может еще самостоятельно избавляться от скопившейся слизи.
Более широкий инструментарий используется в других сферах жизнедеятельности человека, где необходимо проводить забор окружающей среды. Отбор проб воздуха аспирационным методом в санитарной эпидемиологии проводится при помощи следующих приборов:
- аппарата Зейтца;
- аппарат Кротова;
- бактериоуловитель Речменского;
- приборы Андерсена;
- прибор Дьяконова;
- прибор для отбора проб воздуха (ПОВ-1);
- прибор Киктенко;
- пробоотборник аэрозольный бактериологический (ПАБ-1);
- электропреципитатор бактериально-вирусный (БВЭП-1).
Такое обилие приспособлений для аспирации в санитарной эпидемиологии и других областях науки говорит о том, что каждый из них имеет свои недочеты или же не способен выполнять комплекс функций, необходимых в каждом конкретном случае.
Аспирационное устройство для отбора проб воздуха — это инструмент или прибор, используемый в промышленности или при выполнении санитарно-эпидемиологического контроля. В зависимости от условий используются приспособления, позволяющие затянуть воздух, отфильтровав его содержимое для последующего изучения или удаления.
Приспособления для аспирации и извлечения твердых элементов из воздуха широко применяются в мастерских как промышленных, так и любительских. Например, во время обработки древесины происходит отбор воздуха из-под инструмента вместе со стружкой, которая отделяется и отводится от рабочего места.
Если не слишком обращать внимание на некоторые особенности, то любое вытяжное приспособление, работающее на создаваемом принудительно отрицательном давлении, можно назвать аспирационным.
«Карпульная» анестезия в терапевтической стоматологии: выбор препарата, особенности проведения
Безболезненность всех диагностических и лечебных манипуляций является важнейшим условием эффективного лечения стоматологических заболеваний. Однако, к сожалению, до сих пор у многих пациентов визит к стоматологу ассоциируется в первую очередь с болью. Распространенность страха, связанного с возможной болезненностью стоматологического лечения, по данным различных авторов, составляет 61–92%. А совсем не обращаются к стоматологу из-за страха 5-14% населения! Кроме того, сама атмосфера стоматологического кабинета, даже в условиях эмоционально-нейтральной ситуации, способствует появлению у пациентов заметных негативных вегетативных реакций. Типичным их проявлением является резкое повышение уровня артериального давления (АД) и частоты сердечных сокращений (ЧСС). По-прежнему высокой (около 10% случаев) остается частота осложнений и системных побочных реакций при проведении инъекционной анестезии на амбулаторном стоматологическом приеме.
Попытки решить проблему повышения эффективности местного обезболивания в стоматологии с одновременным снижением влияния на пациента психотравмирующих факторов и риска развития осложнений не прекращаются и по сегодняшний день.
В значительной степени эту задачу позволяет решить «карпульная» анестезия (рис. 1). Однако следует признать, что достаточно часто карпулированные анестетики применяются практическими врачами-стоматологами не оптимально, без учета особенностей их состава, фармакологических характеристик и возможных нежелательных побочных эффектов. Зачастую стоматолог даже не знает, какой анестетик находится в карпуле, какие в нем содержатся лекарственные добавки, какие возможны побочные эффекты и осложнения…
Рис. 1. Комплект инструментов и медикаментов для «карпульной анестезии»:
а – карпулы с анестетиком
б – иглы
в – карпульный шприц
Инъекционная анестезия нашла широкое применение в терапевтической стоматологии. Под местным обезболиванием в настоящее время проводится лечение кариеса и других поражений твердых тканей зубов, эндодонтические манипуляции, профессиональная чистка зубов и пародонтологические вмешательства, иногда – даже отбеливание зубов.
Кроме «классических» требований, предъявляемым ко всем местным анестетикам (минимальные токсичность и аллергенность, отсутствие повреждающего действия на ткани организма и структуры нерва, низкая вероятность развития осложнений и побочных эффектов, быстрая биотрансформация в организме и т.п.), к препаратам, применяемым для местного обезболивания в терапевтической стоматологии, предъявляются требования, отражающие специфику лечебно-профилактическим манипуляций, проводимых стоматологами-терапевтами.
Наиболее значимые дополнительные требования к анестетикам, применяемым в клинике терапевтической стоматологии, по нашему мнению, можно сформулировать следующим образом:
− обеспечивать глубокую, полную анестезию твердых тканей и пульпы зубов, периапикальных тканей и слизистой оболочки рта в области проведения вмешательства, в том числе быть эффективными при инфильтрационной анестезии моляров и премоляров нижней челюсти;
− иметь максимально быстрое время наступления анестезии (1-5 мин);
− продолжительность эффективной анестезии должна обеспечивать безболезненность проведения всех лечебно-профилактических мероприятий, в т.ч. и на заключительных этапах лечения (удаление матрицы и межзубных клиньев, шлифование и полирование реставраций в поддесневой области, пломбирование корневых каналов горячей гуттаперчей, наложение швов после пародонтологических вмешательств и т.д.). Таким образом, учитывая продолжительность наиболее распространенных терапевтических стоматологических процедур, длительность эффективного действия местного анестетика должна составлять 60-75 мин.
− обеспечивать быстрое и полное прекращение анестезии зубов и окружающих мягких тканей после окончания стоматологических манипуляций (оптимально – через 2,5-2 часа после проведения анестезии);
− сохранять химическую стабильность и фармакологические свойства на протяжении всего рекомендованного периода хранения (до 2-3 лет) при комнатной температуре, в том числе при возможных ее колебаниях.
Самый широкий ассортимент карпулированных анестетиков на российском стоматологическом рынке представляет (Франция):
− Septanest 4% 1:100.000;
− Septanest 4% 1:200.000;
− Scandonest 2% Special;
− Scandonest 3%.
Septanest 4% 1:100.000 (рис. 2), по нашему мнению, следует рассматривать как основной анестетик для использования в терапевтической стоматологии. Этот препарат обладает глубоким обезболивающим эффектом. Быстрое наступление анестезии – 1-3 мин – позволяет экономить рабочее время врача. Длительность анестезии – 60-75 мин.
Рис. 2. Septanest 4% 1:100.000 (Septodont).
Septanest 4% 1:100.000 хорошо проникает в костную ткань, позволяя проводить большинство манипуляций под инфильтрационной анестезией, в том числе лечение моляров и премоляров нижней челюсти. При использовании этого препарата к проводниковой анестезии на нижней челюсти (торусальная, мандибулярная) мы прибегаем лишь при необходимости обезболивания большого участка зубочелюстной системы (например, при одномоментном депульпировании 3-4 жевательных зубов, хирургическом вмешательстве на пародонте 1–2 сегментов зубного ряда и т.д.).
Как показывает наш клинический опыт, применение Septanest 4% 1:100.000 эффективно для проводниковой и инфильтрационной анестезии при любых терапевтических стоматологических манипуляциях: лечении кариеса и других поражений твердых тканей зубов, длительных эстетических реставрациях зубов композитными материалами, эндодонтических манипуляциях, профессиональной чистке зубов, пародонтологических вмешательствах и т.д.
Septanest 4% 1:100.000 представляет собой 4% раствор артикаина с повышенным содержанием адреналина. Благодаря высокой концентрации вазоконстриктора увеличивается продолжительность и глубина анестезии за счет местной ишемии тканей и замедления вымывания анестетика из зоны инъекции [Петрикас А.Ж., 2009]. Замедление общего всасывания анестетика за счет локального сужения кровеносных сосудов уменьшает также выраженность возможных «общих» побочных эффектов от анестетика. Кроме того, местная ишемия тканей в зоне анестезии снижает кровоточивость, облегчая проведение лечебных манипуляций.
Важной особенностью Septanest 4% 1:100.000 по сравнению с аналогами является наличие в его составе натриевой соли ЭДТА. Данное вещество в сочетании с бисульфитом натрия значительно повышает стабильность адреналина. Именно благодаря наличию двух этих добавок концентрация адреналина в карпуле остается постоянной на протяжении всего рекомендованного срока хранения (2 года). Опасения, высказываемые в некоторых публикациях, о том, что наличие в анестетике ЭДТА может вызывать у пациента головную боль и тошноту, носят скорее теоретический характер. Мы не сталкивались с данными явлениями на протяжении всего периода использования данного анестетика в своей клинической практике.
За счет такого состава Septanest 4% 1:100.000 является единственным «не американским» анестетиком на основе артикаина, разрешенным к применению в США (на американский рынок он поставляется под торговой маркой «Septocaine»). Только «Septodont» экспортирует карпулированные анестетики на основе артикаина практически во все страны мира, включая наиболее сложные для регистрации лекарственных препаратов: США, Японию, Австралию, Англию, Скандинавские страны.
Septanest 4% 1:200.000 (рис. 3) имеет «нормальное» содержание адреналина. За счет этого сила обезболивающего действия у него несколько ниже, чем у Septanest 4% 1:100.000 [Петрикас А.Ж., 2009], а продолжительность эффективной анестезии составляет 30-45 мин. Тем не менее, этот препарат обладает обезболивающим эффектом, вполне достаточным для проведения большинства лечебных стоматологических вмешательств. Мы применяем Septanest 4% 1:200.000 для проводниковой и инфильтрационной анестезии при непродолжительных манипуляциях, связанных с препарированием и реставрацией зубов композитами, при профессиональной чистке зубов, нетравматичных и непродолжительных хирургических вмешательствах. Кроме того, использование Septanest 4% 1:200.000 показано при проведении анестезии детям, беременным женщинам и пациентам «групп риска». Мы рассматриваем Septanest 4% 1:200.000 как анестетик выбора для терапевтической стоматологии и основной анестетик для использования в хирургической стоматологии.
Рис. 3. Septanest 4% 1:200.000 (Septodont).
Scandonest 2% Special (рис. 4) – карпулированный анестетик на основе 2% мепивакаина с высоким содержанием адреналина (1:100000). На российском стоматологическом рынке аналогов не имеет. Особенностью этого препарата является выраженный и длительный сосудосуживающий эффект. Это обеспечивает увеличенную продолжительность и глубину анестезии, снижение кровоточивости операционного поля за счет местной ишемии тканей и замедления вымывания анестетика из зоны инъекции.
Рис. 4. Scandonest 2% Special (Septodont).
Время наступления анестезии 2-3 мин. Длительность анестезии на верхней челюсти – 60-120 мин, на нижней челюсти – 120-240 мин. Как уже отмечалось выше, Scandonest 2% Special обеспечивает длительный и глубокий обезболивающий эффект, достаточный для проведения большинства лечебных стоматологических манипуляций. Мы рекомендуем использовать этот препарат для проводниковой и инфильтрационной анестезии при любых стоматологических вмешательствах, в т.ч. продолжительных и сложных. Он может также применяться врачами-стоматологами в качестве «основного» анестетика.
Адреналинсодержащие анестетики, несомненно, являются основой местной анестезии в современной стоматологии, однако, следует помнить, что в следующих клинических ситуациях их применение противопоказано:
− наличие у пациента сердечно-сосудистых заболеваний (артериальная гипертензия, пароксизмальная тахикардия и другие виды тахисистолии, нарушения коронарного и мозгового кровообращения, порок сердца и т.д.);
− недавно перенесенный инфаркт миокарда (в течение последних 6 месяцев);
− закрытоугольная глаукома;
− лечение трициклическими антидепрессантами (амитриптилин, мелипрамин и т.д.), ингибиторами моноаминоксидазы (МАО), неселективными бета-адреноблокаторами, нейролептиками, сердечными гликозидами;
− тяжелые формы сахарного диабета, особенно в стадии декомпенсации;
− выраженный тиреотоксикоз, прием гормонов щитовидной железы (тиреотом);
− резко повышенный уровень тревожности;
− предстоящее прохождение пациентом допинг-контроля.
В перечисленных выше клинических ситуациях показано использование анестетиков, не содержащих адреналина и его стабилизаторов (бисульфита натрия и ЭДТА), например, Scandonest 3% (Septodont) (рис. 5).
Рис. 5. Scandonest 3% (Septodont).
Scandonest 3% – карпулированный анестетик на основе 3% раствора мепивакаина добавления без адреналина и других вазоконстрикторов. Время наступления анестезии – 1-3 мин. Длительность анестезии – 10–20 мин. Данный препарат обеспечивает мягкий, неглубокий обезболивающий эффект, достаточный для проведения лишь кратковременных и нетравматичных лечебных манипуляций.
Мы рассматриваем Scandonest 3% как «запасной» анестетик, предназначенный для пациентов «групп риска» и рекомендуем применять его в следующих ситуациях:
− проводниковая и инфильтрационная анестезия при кратковременных и нетравматичных лечебно-диагностических манипуляциях;
− проведение анестезии пациентам, которым противопоказано применение анестетиков с вазоконстрикторами (гипертония, сахарный диабет, коронарная недостаточность и т.д.);
− проведение анестезии пациентам с отягощенным аллергологическим анамнезом: при бронхиальной астме, аллергических дерматозах, опасности аллергической реакции на сульфиты и ЭДТА.
Говоря о клиническом применении карпулированных анестетиков, следует особо остановиться на нескольких моментах.
1. Проблема уменьшения болезненности инъекции.
Проведение инъекционной анестезии в стоматологии обычно сопровождается болезненностью при вколе иглы, продвижении ее в тканях и введении анестезирующего препарата. Это вызывает у пациента неприятные ощущения и страх не только перед стоматологическими манипуляциями, но и перед самой анестезией, например, при последующих инъекциях у детей. Чтобы избежать этого и свести к минимуму перечисленные негативные явления, мы рекомендуем применять трехэтапную анестезию:
Первый этап – аппликация на место будущего вкола иглы на 1-1,5 мин местноанестезирующего средства (рис. 6, 7, 8), например, «Yilonor gel» (Septodont) (рис. 9). Он представляет собой анестезирующий гель на основе 5% лидокаина и антисептика цетримида, что позволяет одномоментно проводить и обезболивание, и антисептическую обработку слизистой оболочки в области места вкола иглы перед инъекционной анестезией. Перед инъекцией гель с поверхности слизистой оболочки должен быть удален (рис. 10).
Рис. 6. Трехэтапная анестезия: местноанестезирующий препарат наносится на бумажный блок.
Рис. 7. Трехэтапная анестезия: местноанестезирующий препарат наносится на ватный тампон.
Рис. 8. Трехэтапная анестезия: нанесение местноанестезирующего препарата на место будущего вкола иглы (экспозиция – 1-1,5 мин).
Рис. 9. «Xilonor gel» (Septodont).
Рис. 10. Трехэтапная анестезия: удаление местноанестезирующего геля с поверхности слизистой оболочки сухим ватным тампоном.
Второй этап – субмукозное (подслизистое) введение 0,2–0,3 мл раствора анестетика (рис. 11).
Рис. 11. Трехэтапная анестезия: субмукозное введение анестетика.
Третий этап – через 1-2 мин – поднадкостничное или интралигаментарное введение раствора 1,0-1,5 мл анестетика (рис. 12). Оптимальная скорость введения – 1 мл/мин.
Рис. 12. Трехэтапная анестезия: поднадкостничное введение анестетика.
Данная методика, хотя и занимает несколько больше времени, чем традиционная, по нашему мнению, более предпочтительна, так как позволяет свести болевые ощущения к минимуму.
2. Количество и скорость введения анестетика.
В связи с высокой эффективностью карпулированных анестетиков для достижения эффективной анестезии достаточно их небольшого количества (табл. 1).
Таблица 1. Рекомендованные объемы местноанестезирующих препаратов для проведения инъекционной анестезии при стоматологических вмешательствах у взрослых
В некоторых случаях одной инъекции бывает недостаточно и врачу приходится «добавлять» анестезию. При этом не следует превышать максимально допустимой дозы анестетика. Наиболее безопасным считается разовое введение анестетика в количестве, не превышающем половины максимальной дозы (табл. 2).
Таблица 2. Максимальные и безопасные разовые дозы карпулированных анестетиков
Примечание: 1 карпула = 1,7 мл.
Введение местноанестезирующего препарата в просвет кровеносного сосуда может привести к осложнениям, связанным с общетоксическим действием анестетика и вазоконстриктора (токсическая реакция). Поэтому при проведении инъекционной анестезии, чтобы избежать этого явления обязательно нужно проводить аспирационную пробу.
Рекомендуется также соблюдать безопасную скорость введения анестетика. Чтобы артикаин при случайном прямом введении его в кровеносное русло не оказал общетоксического действия, содержимое карпулы (1,7 мл) должно вводиться в ткани не быстрее, чем в течение 20-25 с (соответствует скорости инактивации артикаина ферментативными системами крови). Оптимальной скоростью введения считается 0,5 мл за 15 с, что соответствует 1 мин для карпулы.
Препараты на основе мепивакаина, который метаболизируется в печени, должны вводиться еще медленнее. Скорость их введения не должна превышать 1 мл в минуту.
3. Проблема повторного использования карпул.
Зачастую в карпуле после анестезии остается достаточно большое количество анестезирующего препарата (рис. 13). Некоторые стоматологи оставляют такие карпулы, чтобы использовать их еще раз.
Это абсолютно недопустимо! Повторно использовать карпулу с остатками обезболивающего раствора другому пациенту, даже меняя иглы, запрещается!
Рис. 13. Такие карпулы повторно использовать нельзя!
Даже если в карпуле не видно крови, опасность перекрестной передачи инфекции (СПИД, вирусный гепатит и т.д.) в случае повторного использования карпулы равна практически 100%. Это связано с тем, что из-за эластичности резиновой пробки-поршня после первичного введения анестетика и прекращения давления происходит аспирация в карпулу микроскопических частичек крови и тканей, невидимых для глаза. Тем не менее, этого количества вполне достаточно для передачи инфекции, в первую очередь, – вирусного гепатита, от одного пациента другому.
Таким образом, лишь комплексный подход к «карпульной» анестезии, предусматривающий учет свойств и состава местных анестетиков, общего и местного стоматологического статуса пациента, соблюдение технологии проведения анестезии и, самое главное, отношение к ней, как к эффективной, но потенциально опасной медицинской манипуляции, позволяет практическому врачу-стоматологу обеспечить эффективное обезболивание в сочетании с минимальным риском развития осложнений и нежелательных побочных эффектов.
Авторы: Николаев А.И., Николаев Д.А.
Смоленская государственная медицинская академия, кафедра терапевтической стоматологии
Факторы активности
Аспирационная проба — эффективный способ контроля проводимой медицинской манипуляции, а также забора материала для дальнейшего его изучения. Любая медицинская процедура в первую очередь должна быть безопасной. Для оценки риска и результативности аспирационной манипуляции специалист должен учитывать несколько факторов:
- реология, то есть текучесть, препарата и забираемого биоматериала;
- геометрические параметры иглы: ее диаметр и длину;
- размеры самого шприца, его габариты и, следовательно, физические возможности создания обратного давления;
- время аспирации;
- величина обратного давления;
- кровяное давление пациента.
Результат
Положительная аспирационная проба зависит от того, какой результат необходимо получить при ее проведении. При проведении внутривенной инъекции положительной считается проба, результатом которой является наличие небольшого количества крови в шприце. Это значит, что игла находится интраваскулярно. Однако такое тестирование не всегда полностью адекватно, поэтому при проведении некоторых медицинских манипуляций, например, при «закачке» силикона или других жидкостей в слои кожи, необходимо соблюдать осторожность, чтобы результатом процедуры не стала эмболизация тканей, которая может привести к серьезным осложнениям, вплоть до некроза.