Как протезируют зубы при пародонтите и пародонтозе
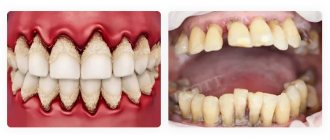
Пародонтит и пародонтоз – это заболевания десен с различным происхождением. Первая патология возникает из-за патогенных микроорганизмов, а причиной второй является нарушение метаболизма в тканях. Процессы в обоих случаях приводят к шаткости зубов, поэтому протезировать зубы гораздо сложнее. Однако современная стоматология может справиться с такими ситуациями и вернуть эстетику здоровой улыбки пациенту.
Отличия и особенности заболеваний
Пародонтоз возникает при нарушении обмена веществ, что ведет к сбою процесса обновления тканей десен. Это, в свою очередь, провоцирует шаткость зубов. На ранних стадиях патологию почти невозможно обнаружить, так как нет болезненности и кровоточивости. Среди других признаков:
- заметен плохой запах изо рта;
- десны становятся бледными;
- обнажаются корни зубов.
Важно: без лечения пациент может полностью потерять зубы.
Пародонтит отличается тем, что к нему приводит процесс воспаления десны и в большинстве случаев это последствия бактериального гингивита. У заболевания характерные симптомы:
- отек и сильная боль;
- неприятный запах изо рта;
- покраснения десен.
Острая форма проявляется кровоточивостью и постоянной болью. Без терапии ткани десен разрушаются и не могут удерживать зубы на месте. У этих патологий есть несколько способов лечения, которое назначает стоматолог. Запущенные стадии однозначно нуждаются в одном из методов протезирования.
Как выбрать протез при пародонтозе
Заболевание полностью на данный момент излечить невозможно, но медицина может добиться стойкой ремиссии и стабильного состояния. Если болезнь обнаружена на начальной стадии, то применяются терапевтические методы. При запущенном состоянии потребуется полностью удалить зубы и заменить их протезами.
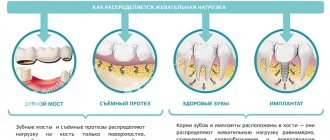
В любом случае стоматологи проводят лечение, чтобы добиться ремиссии пародонтоза, остановить уменьшение костной ткани. Только после этого подбирают вариант протезирования, используя съемные или несъемные ортопедические конструкции:
- циркониевые коронки, которые надеваются на собственные обточенные зубы. Обычно их ставят в зоне улыбки;
- мостовидные протезы, фиксирующиеся на коронки или опорные зубы. Это решение подойдет только для начальных стадий патологии;
- шинирующие бюгельные протезы. Это условно-съемный вариант, оказывающий минимальное воздействие на слизистую ротовой полости;
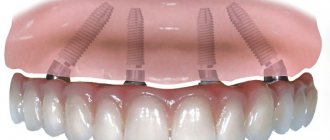
- протезы с опорой на имплантатах (для избегания риска отторжения важно регулярно проводить лечение пародонтоза).
Выбор ортопедической конструкции зависит от клинического случая и общего состояния здоровья. Если у пациента сохранились собственные зубы, то врач порекомендует съемный вариант протеза. В сложных клинических ситуациях подходят два метода: установка шинирующих бюгелей и имплантация с немедленной нагрузкой.
Съемные шины
Шинирующие свойства съемных шин обеспечиваются различной комбинацией непрерывных опорно-удерживающих и перекидных кламмеров, а также разной формы окклюзионных накладок. Распространению их способствовала разработка методик параллелометрии, точного литья на огнеупорных моделях, приложениях кобальтовых сплавов и сплавов с благородных металлов.
Съемные шины могут применяться для шинирования одной какой-либо группы зубов или всего зубного ряда. При иммобилизации передних зубов шину желательно доводить до премоляров, а при шинировании боковых — до клыков.
Съемные шины могут включаться в конструкцию дуговой протеза как его составная часть. Это шины-протезы:
1) шина типа непрерывного кламмера;
2) шина-капа;
3) единая шина для всего зубного ряда.
Ортопедические системы при пародонтозе
Перед подбором оптимального варианта необходима оценка опорных зубов – выдержат ли они жевательную нагрузку. Нельзя допустить их выпадения или расшатывания после протезирования.
Важно: перед снятием оттисков десны не должны быть воспалены по причине пародонтоза, иначе готовый протез, коронки или вкладки будет некомфортно носить. Кроме этого, повысится риск инфицирования корня.
Чаще все используются такие конструкции:
- Циркониевые коронки.
При данной патологии противопоказана металлокерамика и не используется фарфор. Поэтому пациенту предлагаются изделия из диоксида циркония. Они дороже прочих коронок из других материалов, но биосовместимы с тканями десны, обеспечивают отличную эстетику.
- Мостовидный протез, который используют только в некоторых случаях.
Его особенность в том, что для установки нужны опорные зубы, вкладки или имплантаты. Десна и другие ткани испытывают давление от такого протеза, что постепенно приводит к атрофии кости, поэтому система служит недолго, примерно 5 лет.
- Имплантация, которая возможна даже за один этап.
Раньше требовалось время для приживления искусственных корней зубов, и только через полгода на них фиксировались постоянные коронки. Одноэтапный способ предполагает проведение небольшого прокола, в который вставляется титановая основа и почти сразу надевается протез. Метод также называется имплантацией с моментальной нагрузкой.
- Бюгельный протез.
Вариант, подходящий для пародонтоза и пародонтита. Он не обладает высокой эстетикой, но возвращает функциональность при приеме пищи. С помощью протеза нагрузка на кость распределяется равномерно. Для установки потребуются опорные зубы.
Основные виды шинирования.
Направление патологической подвижности любого зуба всегда вырезания и зависит от расположения его в зубной дуге. Для моляров и премоляров линии их подвижности лежат почти в параллельных плоскостях, для резцов и клыков -в плоскостях, расположенных под углом друг к другу. Лучший результат пришинування достигается, если шина объединяет зубы, линии рухливостияких лежат в пересекающихся плоскостях.
Для передней группы зубов применяется шина, объединяет резцы и клыки. Это передняя иммобилизация. Она удобна потому, что, во-первых, пародонт клыков менее поражен и принимает на себя часть давления, разгружая ослабленный пародонт резцов, во-вторых, восстанавливается единство группы зубов, имеющих одинаковую; в-третьих , Зубы расположены по дуге, в связи с этим Шинан бывает большую устойчивость. Иммобилизация зубов, при которой шина располагается вПереднезаднем направлении, называется боковой (сагиттальной) . Боковая иммобилизация позволяет создать блок зубов, устойчивых к усилиям развивающихся вертикальном, поперечном и переднезаднем направлениях. При певнийм степени атрофии лунок этого бывает достаточно, чтобы уменьшить функциональную нагрузки и получить терапевтический эффект.
Протезирование при пародонтите
Перед выбором одного из методов специалист проводит подготовку. Она будет примерно одинакова при пародонтите и пародонтозе. Комплекс мероприятий включает:
- устранение кариеса;
- чистка десневых карманов и зубов от камня и налета;
- антибактериальная и физиотерапия;
- удаление расшатанных зубов.
До недавнего времени у многих видов протезирования в противопоказаниях были заболевания тканей пародонта. Проблема заключается в том, что патологии приводят к истончению кости и расшатыванию зубов.
Но сейчас протезирование стало возможным при соблюдении некоторых условий, среди них:
- установка определенных видов систем;
- стабилизация патологического процесса;
- использование специальных материалов.
Так же как и при пародонтозе, на начальной стадии используются мостовидные протезы. Для восстановления жевательной и эстетической функций чаще применяют бюгели и протезирование на имплантатах.
Справка: есть еще вариант полного протеза (вставная челюсть) из акрила или нейлона, но он, как и «мост», используется редко, поскольку не предотвращает потерю костной ткани.
Новости
услуги » ортопедическая стоматология » ортопедическое лечение парадонтита
Роль ортопедических методов в комплексном лечении болезней пародонта
В настоящее время выделяют две основные группы заболеваний пародонта:
1. воспалительные заболевания пародонта – гингивит, пародонтит;
2. дистрофические заболевания – пародонтоз.
Воспалительные процессы в пародонте имеют значительное распространение, пародонтоз – редкое заболевание и составляет 2-3% от всех заболеваний пародонта.
Систематизация заболеваний пародонта, данные о симптоматике и генезе каждой нозологической формы пародонта позволили обосновать комплексный подход к обследованию и лечению больных.
Гингивит– воспаление слизистой оболочки десны. Как и любое воспаление, гингивиты можно
рассматривать как защитно-приспособительную реакцию целостного организма на действие патогенного раздражителя, проявляющуюся на месте повреждения тканей изменением кровообращения, повышенной сосудистой проницаемостью, отёком, дистрофией или пролиферацией клеток. В соответствии с классификацией болезней пародонта, в группу гингивита включены следующие формы заболеваний маргинального пародонта: серозный (катаральный), гипертрофический (пролиферативный), некротический. Из перечисленных форм наибольшее распространение имеет серозный гингивит. В клинике ортопедической стоматологии встречается разновидность гингивита – папиллит – воспаление десневого межзубного сосочка.
Одним из этиологических факторов серозного и гипертрофического гингивита являются аномалии развития зубочелюстной системы, врачебные вмешательства.
Пародонтиты– собирательное понятие отдельных нозологических форм поражения
зубочелюстной системы. Характеризуются хроническим или острым воспалительным процессом тканей пародонта и атрофией костной ткани альвеолярного отростка челюсти. Клиническое проявление пародонтитов не многообразно, несмотря на разнообразие причин, ведущих к данным заболеваниям. Одним из основных методов лечения заболевания на всех стадиях является ортопедический.
Диагностика и дифференциальный диагноз.
Диагноз ставят на основании клинической картины, степени характера и распространенности процесса. Внезапное появление симптомов, выявление из анамнеза предшествующих в ближайшем перед обращением к врачу периоде инфекционных заболеваний, свидетельствуют об остром серозном гингивите. Наличие в анамнезе жалоб на периодически возникавшую кровоточивость, цианозы и застойные явления, особенно в десневых сосочках, краевой десне, — признаки обострения хронического гингивита. Острое начало на 2—3-й день после фиксации коронки, мостовидного протеза, наложения пломбы с локализацией процесса в области опорных зубов выявляет причину заболевания. Если при этом процесс распространен и в области зубов, не подвергшихся ортопедическим вмешательствам, дифференцировать травматический гингивит от острого гингивита другой этиологии, являющегося самостоятельной нозологической формой, затруднительно. Нельзя исключать совпадения фиксации протеза с развитием гингивита различной этиологии. Следует также помнить, что фиксация в полости рта как несъемных, так и съемных протезов у больных с хроническим гингивитом, как правило, ведет к обострению заболевания.
Отек десны при тяжелой форме гингивита может имитировать периодонтальный карман. Поэтому, для того чтобы дифференцировать гингивит от пародонтита, необходимо провести рентгенологическое исследование. При гингивите изменений в костной ткани не определяется. В тяжелых случаях при предположении наличия общесоматических заболеваний необходим запрос в районную поликлинику.
Установление диагноза и этиологического момента очаговой формы гингивита, развившегося в результате отсутствия апроксимальных контактов, аномалийного положения зуба, скученности зубов, не представляет затруднений. Наличие зубного камня свидетельствует о хроническом процессе.
При очаговом гингивите и наличии искусственных коронок необходимо выяснить и отдифференцировать всевозможные причины, обусловившие развитие заболевания.
В первую очередь устанавливают правильность воссозданной анатомической формы и особенно наличие и выраженность экватора. Затем с помощью зонда определяют точность прилегания края коронки к шейке зуба, глубину его погружения, наличие пришеечных кариозных полостей.
При удлиненном крае коронки в зоне удлинения имеются валикообразные уплотнения десневого края, ложный десневой карман. Попытка достичь зондом края коронки безуспешна и вызывает резкую болезненность. Опрос больного позволяет установить, что при припасовке коронки ощущалась болезненность, которая повторилась при фиксации протеза на цемент. При широкой коронке десневой край разрыхлен, зондом определяется край коронки. При переводе зонда из вертикального положения в горизонтальное и продвижении его к зубу определяется расстояние больше, чем толщина коронки. Болевых ощущений, если коронка широкая, но не длинная, при припасовке не наблюдается. Явления воспаления после фиксации коронок возникают по истечении нескольких дней ли даже недель.
При пародонтите, данные анамнеза, клиническая и рентгенологическая картина, свидетельствующая о генерализованном процессе в пародонте всех зубов, протекающем на фоне общесоматических заболеваний, отражают эндогенный изначальный фактор, определяют диагноз и специфику лечения.
При присоединении к этому заболеванию дополнительно действующих местных факторов, помимо генерализованного поражения, определяется неравномерность степени резорбции тканей пародонта у отдельных зубов или группы зубов. Знание специфики деструктивных процессов под влиянием местно-действующих факторов и целенаправленное обследование общего состояния организма позволяют уточнить не только диагноз, но и тяжесть процесса в зубных рядах и отдельных их звеньях. Диагноз может быть уточнен следующими дополнениями: пародонтальный абсцесс, гипертрофический гингивит, травматический узел в области передних зубов. Фактически эти дополнения к диагнозу следует расценивать как осложнения пародонтита.
Для подтверждения эндогенного генеза заболевания следует использовать дополнительные методы исследования: анализ крови на содержание глюкозы (при диабете), определение С-реактивного белка, содержание в крови сиаловой кислоты (при ревматизме, гепатите, холецистите), т.е. необходимо провести все исследования для определения тяжести общесоматического заболевания. В этих случаях необходимо держать тесный контакт с врачом-терапевтом, эндокринологом, невропатологом, гастроэнтерологом, что позволит правильно определить общеврачебную тактику лечения, исключить повторные и часто ненужные методы исследования.
Для диагностики тяжести патологического процесса в пародонте могут служить показатели выведения оксипролина с мочой, уровень лимонной кислоты в сыворотке крови, содержание в ней глюкопротеидов и перераспределение их фракций.
Особые трудности возникают при решении вопроса о том, является ли хронический пародонтит у данного больного эндогенного или экзогенного происхождения. Эти затруднения возникают потому, что у ряда лиц при обследовании устанавливаются этиологические факторы местного действия на фоне общесоматических заболеваний.
Определение по клиническим параметрам локализованного хронического пародонтита предопределяет необходимость проведения дифференциальной диагностики с хроническим остеомиелитом и эозильной гранулемой.
При проведении дифференциальной диагностики с хроническим остеомиелитом решающее значение имеет рентгенологическое исследование, при котором отсутствие секвестров, зон секвестральных разъединении в сочетании с отсутствием свищевых ходов и рубцов от разрезов на слизистой оболочке, тщательный анализ анамнестических данных свидетельствуют о пародонтите.
В основу дифференциальной диагностики локализованного пародонтита и эозинофильной гранулемы должны быть положены как первопричинные жалобы на постоянную, часто беспричинно усиливающуюся боль в определенной группе зубов. Данный симптом должен насторожить врача, если установлен симптомокомплекс, свойственный пародонтиту, и обязывает его провести рентгенологическое исследование костей черепа, фаланг кистей рук и стопы, анализ крови. Установление локальных изменений в указанных костях в сочетании с эозинофилией говорит в пользу наличия у обследуемого эозинофильной гранулемы. Проявления в полости рта этого заболевания часто является первым симптомом заболевания, а рентгенологическая картина не может служить основой для дифференциальной диагностики; так как структурные изменения на рентгенограмме схожи с пародонтитом. Естест-венно, что больные с диагнозом хронического остеомиелита, эозинофильной гранулемы не подлежат на период выявления заболевания ортопедическим методам лечения,
При проведении дифференциальной диагностики заболеваний пародонта в дополнение к принятой на сегодняшний день классификации рекомендуется пользоваться следующей систематизацией диагнозов заболеваний пародонта, клинически обоснованных, с учетом возможных сопутствующих заболеваний в самой зубочелюстной системе;
1) хронический генерализованный пародонтит (в стадии обострения, ремиссии) может протекать при сохранённых зубных рядах, сочетаться с частичным отсутствием зубов, аномалиями развития челюстей, патологической стираемости;
2) хронический локализованный очаговый пародонтит – травматический узел (в стадии обострения, ремиссии).
При диагностике травматических узлов необходимо определить не только степень поражения пародонта, но и методом опроса и обследования установить в каждой конкретной ситуации этиологический фактор и проследить патогенез заболевания.
Роль ортопедических методов в комплексном лечении болезней пародонта
Комплексный метод лечения предусматривает выявление этиологических факторов и чёткое определение патогенетического механизма и ведущих звеньев заболевания. Это необходимо для определения средств этиотропной и патогенетической терапии и для выработки конкретного плана ведения больного.
Ортопедические методы, применяемые для лечения заболеваний пародонта, позволяют снять воспалительные явления, улучшить кровообращение, а следовательно, и трофику тканей за счёт устранения патологической подвижности, нормализации окклюзионных соотношений, снятия травмирующего действия жевательного давления, т.е. их можно отнести к методам функциональной терапии. Теоретические основы применения этих методов, полностью подтверждённые клиническими наблюдениями, заключаются в следующем:
1. при пародонтите имеется нарушение гистофункциональной корреляции зуба с окружающими тканями. Деструкция тканей пародонта ведёт к уменьшении площади связочного аппарата и стенок альвеол, изменению топографии зон сжатия и растяжения под нагрузкой, повышению удельного давления на ткани, изменению характера деформации волокон и костной ткани за счёт изменения направления пространственного смещения корня зуба.
2. Динамическая функция жевания изменена, но является дополнительным фактором воздействия внешней среды на ткани пародонта.
3. Существует тесная связь между функцией жевания и кровообращением в тканях пародонта.
4. Изменение функции жевания обусловливает нарушение гистофункциональных корреляций в системе зуб – пародонт, проявляющееся в первую очередь нарушением кровообращения за счёт изменений тонуса сосудов, развития реактивной, а впоследствии застойной гиперемией.
5. Под термином “травмы”, “перегрузка” пародонта, также как и “травматическая окклюзия”, следует понимать такое изменение функции жевания, когда зуб или группа зубов подвержена учащённому, растянутому во времени однотипному воздействию жевательного давления, обусловливающему извращение сосудистых реакций.
6. Разрушающее действие неизменной функции жевания может проявляться на фоне развивающегося под влиянием различных этиологических моментов воспалительно-дистрофического процесса тканей пародонта.
7. Патологическая подвижность зубов в начальной стадии заболевания отёком тканей и в последующем усугубляется наступающей деструкцией волоконного аппарата и костной ткани пародонта.
8. Патологическая подвижность как неизменной, так и при нарушенной функции жевания – ведущий фактор в прогрессировании деструкции тканей пародонта.
9. Деструкция тканей пародонта значительно снижает их выносливость к действию вертикальной и особенно направленной под углом к длинной оси зуба нагрузке, снижает уровень адаптации и компенсации.
-Восстановления гистофункциональных корреляций в тканях пародонта, -устранение патологической подвижности, -устранение разрушающего действия функции жевания и нормализация самой функции и, наконец,- — подключение к компенсаторному процессу неповреждённого или частично повреждённого пародонта других зубов с целью нормализации кровообращения и трофики тканей возможны только лишь с помощью ортопедических методов лечения.
Этапы протезирования с помощью имплантатов
После подготовки ротовой полости выполняется классическая одномоментная или базальная имплантация. Первый вариант подразумевает мгновенную установку имплантата после удаления зуба. Затем на него навинчивают абатмент и надевают коронку или протез. Процедура отличается тем, что не требует разреза десны и отслоения надкостницы, достаточно небольшого прокола. Через полгода вместо временной коронки фиксируют постоянную, за этот период имплантат должен прижиться.
Если зуб уже удален давно, проводят наращивание объема тканей или используют метод базальной имплантации. Он заключается в том, что искусственный корень вживляют не на место предыдущего, а там, где достаточно объема ткани, то есть в более глубокий слой (базальный). Точно так же он не требует разреза, только один прокол. Этот вид протезирования используется чаще всего тогда, когда отсутствует сразу нескольких соседних зубов. Немедленная нагрузка на кость позволит улучшить кровоснабжение тканей, что благоприятно скажется при заболеваниях пародонта.