Причины появления слизистой мокроты
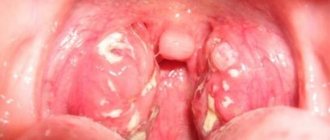
Хронический ринит
Кашель со слизистой мокротой при рините обусловлен раздражением задней стенки глотки стекающей слизью. Пациент испытывает першение и ощущение в горле инородного тела, для устранения которого возникает кашлевой рефлекс. Отхаркивание небольшого количества прозрачного отделяемого происходит в утреннее время после сна, а также при длительном нахождении в лежачем положении. После откашливания слизистой мокроты неприятные ощущения исчезают.
Фарингит
Для воспаления глотки типичен сухой кашель, но иногда он переходит во влажный с выделением слизистой мокроты. Фарингит проявляется отхаркиванием небольшого количества прозрачной слизи, не имеющей неприятного запаха. Симптом сохраняется в течение 3-5 дней, сочетается с постоянной болью в горле. Приступ кашля с отхаркиванием мокроты начинается без видимых провоцирующих факторов, но может усиливаться при громкой речи, вдыхании холодного воздуха.
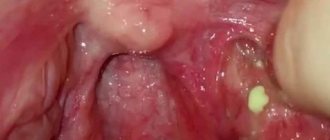
Хронический гиперпластический ларингит
Для этой патологии характерно выделение скудного количества слизистой мокроты в утренние часы, сопровождающееся болями в горле и покашливанием. Симптом беспокоит человека на протяжении 3 недель и более. Для ларингита патогномонично постоянное ощущение инородного тела и дискомфорта в горле. Попытка откашляться завершается появлением небольшого объема слизи, обычно не принося облегчения.
Трахеит
Заболевание манифестирует выделением прозрачной слизи после приступообразного мучительного кашля. Постепенно объем слизистой мокроты увеличивается, она становится мутной. Если трахеит развивается на фоне бактериальной инфекции, в слизистом секрете появляются гнойные прожилки. Больные жалуются на частые кашлевые пароксизмы, которые возникают при смехе, громком разговоре, глубоких вдохах.
Бронхит
Откашливание средних или больших количеств слизистой мокроты — типичный признак катарального воспаления бронхов. При остром процессе беспокоит постоянный кашель и отхождение прозрачной или мутноватой слизи без запаха. Симптомы длятся 1-3 недели. При хроническом бронхите отхаркивание слизистого отделяемого длится несколько недель и даже месяцев. Откашливание слизистой мокроты по утрам типично для бронхита курильщика.
Слизистая мокрота
Атипичная пневмония
Отхаркивание большого количества слизи встречается при воспалении легких вирусной или микоплазменной этиологии. Выделение мокроты начинается на 2-4 день от начала болезни. Слизь прозрачная, без патологических включений, иногда она бывает вязкой и с трудом откашливается. Симптом дополняется фебрильной лихорадкой, болями в грудной клетке. Если кашель и отхаркивание слизистой мокроты длятся более 3 месяцев, диагностируют затяжную пневмонию.
Коклюш
Кашель с отхаркиванием слизистой мокроты характерен для периода разрешения инфекционного процесса. В это время кашлевые пароксизмы становятся редкими и менее продолжительными, после приступа ребенок сплевывает прозрачную слизь в небольших количествах. С учетом тяжести коклюша симптоматика сохраняется от нескольких дней до нескольких месяцев. Постепенно количество выделяющейся слизистой мокроты уменьшается.
Отек легких
Выделение прозрачной мокроты при кашле наблюдается на этапе альвеолярного отека, когда в легкие поступает жидкость из кровеносных сосудов. Состояние развивается внезапно, пациент ощущает затруднения дыхания, безуспешно пытается откашляться. Количество выделяемой слизи возрастает. В тяжелых случаях вместо слизистой мокроты при дыхании и кашле появляется розовая пена, указывающая на попадание эритроцитов из крови в альвеолы.
Аденокарцинома легкого
На начальных этапах заболевания человека беспокоит периодическое покашливание, сопровождающееся выделением жидкой прозрачной слизи. При прогрессировании злокачественной опухоли в легких и бронхах образуется большое количество (до 1-2 л в сутки) водянистой мокроты, которую больной вынужден постоянно отхаркивать, чтобы облегчить дыхание. Если аденокарцинома прорастает в окружающие ткани, слизь сменяется кровянистой мокротой.
Инородное тело бронха
При небольших размерах постороннего предмета дыхание сохранено. Пациента беспокоит периодический кашель, при котором отхаркивается прозрачная жидкая слизь. Симптомы наблюдаются до момента извлечения инородного тела. Если этого не произошло, в бронхе развивается воспаление с увеличением количества выделяемой слизистой мокроты, которая со временем становится более мутной и вязкой.
Виды мокроты
В зависимости от причин возникновения кашель бывает сухим или влажным. Конечно, последний вид переносится человеком легче и лучше поддается лечению. Благодаря выделению слизи из дыхательных путей выздоровление наступает быстрее. Но в данном случае необходимо внимательно следить за особенностями мокроты, ее цветом и консистенцией, чтобы вовремя обнаружить патологический процесс и начать соответствующую терапию. Иначе безобидные с первого взгляда симптомы могут привести к серьезным последствиям. Выделяют следующие виды мокроты:
- слизистую (беловатая или бесцветная);
- серозную;
- гнойную (желто-зеленого оттенка);
- слизисто-гнойную;
- кровянистую (желтовато-прозрачную с примесями крови).
Из перечисленных видов только слизистая мокрота не представляет особой опасности. Она возникает при заболеваниях дыхательных путей, сопровождающихся катаральным воспалением (начальные проявления острого воспалительного процесса или хронический воспалительный процесс в фазе ремиссии). О наибольшем риске для здоровья больного говорит гнойная и слизисто-гнойная мокрота, которая образуется при таких серьезных заболеваниях, как бронхит, пневмония, бронхоэктатическая болезнь туберкулез, абсцесс гангрена легкого. Определить причину появления того или иного симптома может только врач, поэтому не стоит заниматься самолечением и запускать болезнь. Кроме того, цвет мокроты во многом зависит еще и от образа жизни человека. Например, у заядлых курильщиков может происходить отхождение мокроты разного цвета: от белой до коричневой. Подобное явление говорит о необходимости заботы о здоровье легких.
Диагностика
Первичное обследование больного с жалобами на слизистую мокроту зачастую выполняет врач-терапевт, который при необходимости дает направление к отоларингологу или пульмонологу. Для постановки предварительного диагноза достаточно сбора жалоб, аускультации легких, визуального осмотра миндалин и глотки. План уточняющих диагностических исследований включает следующие методы:
- ЛОР-осмотр.
При прямой и непрямой ларингоскопии врач оценивает состояние слизистой оболочки гортани, выявляет признаки воспаления, гипертрофии. При помощи фиброларингоскопа делают биопсию атипичных участков. При подозрении на хронический насморк ценную информацию дает передняя и задняя риноскопия. - Рентгенография ОГК.
Проведение рентгенограммы в двух проекциях позволяет выявить изменения, типичные для воспалительных или опухолевых процессов бронхолегочной системы. Для уточнения диагноза назначают прицельные исследования: рентгеноскопию, и МРТ органов грудной клетки. - Эндоскопическая диагностика.
В ходе бронхоскопии визуализируется слизистая оболочка бронхов крупного и среднего калибра. Метод используется для диагностики хронического бронхита, неоплазий, фиброзных изменений. С помощью эндоскопии берут биоптаты для гистологического исследования, промывные воды бронхов. - Анализ мокроты.
Бакпосев бронхиальной слизи необходим для выявления вирусных или атипичных бактериальных инфекций. При микроскопии слизистой мокроты обращают внимание на патогномоничные кристаллы и спиралевидные скопления слизи. Для исключения туберкулеза требуется микроскопия материала после специального окрашивания.
Среди лабораторных методов информативен общий анализ крови, позволяющий дифференцировать воспалительные и другие патологии дыхательной системы. При биохимическом исследовании изучаются острофазовые показатели. Рекомендованы серологические реакции, направленные на поиск антител к патогенным микроорганизмам. Для измерения функции внешнего дыхания и диагностики хронических болезней показаны спирометрия, пикфлоуметрия.
Анализ мокроты
Почему скапливается и может стекать, запахнуть слизь у детей
Детский ринит – это частый признак простудного заболевания, которое очень часто поражает детский организм. Оставлять без внимания такой симптом нельзя, а чтобы избежать образования серьезных осложнений, немедленно приступайте к лечению.
Белого цвета
У маленьких пациентов во время высмаркивания родители обнаруживают белую слизь. Причина ее образования кроется в аллергии. Кроме того, что слизь (или сгусток) белая, она еще вязкая, тягучая и может запахнуть. На формирование аллергии могут влиять следующие причины:
- шерсть домашних любимцев;
- пыль и сильно пересушенных воздух;
- микроорганизмы, которые живут в ворсистых коврах или постельном белье.
Для установления точной причины аллергии и связанных с ней белесых выделений из носа, необходимо, чтобы малыш сдал анализ крови. Тогда удастся определить аллерген и назначить ему курс антигистаминной терапии.
Как правильно использовать спрей от гайморита, указано здесь.
Вязкие
Способствовать скоплению густой слизи может плохой экологический фон. Организм малыша активно вырабатывает слизь, в которой нуждается слизистая носа, чтобы предотвратить негативное влияние различных микроорганизмов. Результат большого скопления бактерий и вирусов становится густая слизь. Она вырабатывается белками муцина, а также состоит из воды и соли. Именно этот белок отвечает за консистенцию выделений из носа. Чаще всего густые сопли у ребенка служат признаком переохлаждения и аллергии.
О применении спрея от аллергического насморка можно подробно прочитать в данном материале.
Образования зеленых выделений из носа
Цвет соплей может указывать на стадии и тип заболевания, которое их вызвало. Очень часто родители начинают паниковать, когда у малыша выделяется зеленая слизь. На самом деле, это признак нехороший, так как он указывает на наличие опасного недуга.
Чаще всего способствуют выделению зеленой слизи следующие патологии:
- Гнойный насморк
. Это заболевание является осложнение ОРЗ вирусного типа. Гнойный ринит очень ослабляет детский иммунитет, а это идеальные условия для развития вторичной бактериальной инфекции. Вылечить такое состояние одним растворами и обильным питьем не получится, поэтому родители не должны допустить развитие патологического процесса. - Гайморит
. Кроме того, что из носа выделяется зеленая слизь, у малыша снижается восприимчивость вкусовых рецепторов. Поражение может быть нанесено не только одной, но и двум сторонам носоглотки. У малыша может подняться температура, возникнуть болевой синдром в области пораженной пазухи, боли в голове, которые усиливаются, когда ребенок принял положение, лежа на спине. - Фронтит
. При поражении организма у малыша возникают признаки, характерные для гайморита. Отличие между этими патологиями заключается в том, что фронтит вызывает болезненные ощущения в той носовой пазухе, которая поражена инфекцией. - Этмоидит
. Этот недуг может возникнуть по причине несвоевременного лечения ринита. Инфекция поражает придаточные носовые пазухи, расположенные в решетчатом лабиринте. Кроме болезненных ощущений, у малыша может подняться температура, возникнуть сопли, заложенность носа.
По ссылке указаны причины и лечение першения в горле.
Лечение
Помощь до постановки диагноза
При остром воспалительном поражении органов дыхания следует обеспечить беспрепятственное отхождение слизистой мокроты. Чтобы улучшить дренажную функцию бронхиального дерева, рекомендовано обильное теплое питье, поддержание оптимальной влажности воздуха в помещении. Все медикаментозные методы лечения могут применяться только после визита к врачу.
Консервативная терапия
Слизистая мокрота как симптом не требует специального лечения, поскольку она исчезает после воздействия на основное заболевание. В случаях, когда слизи становиться слишком много и ее отхаркивание затруднено, рекомендованы методики постурального дренажа, назначаются лекарства с муколитическим и секретомоторным действием. Эффективны методы физиотерапии — щелочные и масляные ингаляции, УВЧ и электрофорез на переднюю поверхность грудной клетки.
Чтобы воздействовать на первопричины отхождения слизистой мокроты применяются противовирусные, противоаллергические препараты. Антибиотики не показаны, они используются только при слизисто-гнойном характере отделяемого бронхов. Противовоспалительные лекарства ускоряют выздоровление, снимают субъективную симптоматику. При хронических бронхитах выполняется лечебная бронхоскопия для промывания и целенаправленного введения медикаментов.
Видео
В данном видео рассказывается о причинах появления слизи в носоглотке.
Если вы уже обнаружили привыкание, то обратиться с этой проблемой необходимо к детскому лор-врачу.Причин образования слизи в носоглотке как у взрослых, так и у детей может быть множество. Очень важно вовремя их распознать и устранить. Следите за своим здоровьем и во время выполняйте профилактику, тогда никакие постоянные заболевания, а уже тем более осложнения, вам не страшны. Что такое хронический бронхит код по МКБ-10, можно прочитать по следующей ссылке.
Если симптом у взрослого без температуры
Белая мокрота при кашле без температуры у взрослых проявляется при следующих патологических состояниях:
- аллергия;
- сердечная недостаточность;
- инородные предметы в воздуховыводящем тракте;
- вдыхание химикатов;
- никотиновая зависимость;
- бронхит хронического характера при ремиссии;
- новообразования в дыхательных органах, ЖКТ.
Провоцируют слизь белого цвета инфекционные и неинфекционные причины. Во втором случае от патологического состояния легче избавиться: нужно отказаться от пагубных пристрастий, придерживаться ЗОЖ.
Почему может появиться кровь в соплях?
Небольшая примесь крови в соплях очень пугает пациентов. Чаще всего она не представляет собой ничего серьезного и может появиться в связи с такими причинами:
- частое использование сосудосуживающих капель при насморке вызывает повышенную ломкость сосудов, поэтому появляются сопли в горле с кровью;
- некоторые виды вирусов при простуде делают слабой сосудистую стенку и мелкие сосуды легко разрываются;
- человек так сильно сморкается и отхаркивает эту слизь, что от чрезмерных усилий мелкие сосуды ломаются;
- прием некоторых лекарственных средств (антикоагулянты) разжижает кровь и увеличивает риск носовых кровотечений;
- больной любит ковырять в носу пальцем и другими предметами, чтобы удалить корки, а параллельно травмирует сосуды.
Если в отделяемом появились прожилки крови, то не стоит сразу паниковать. Опасность представляют массивные кровотечения из носоглотки, которые человек не может сам остановить
Заметив кровь в слизи, нужно акцентировать на это внимание своего доктора, чтобы не пропустить серьезное заболевание
Слизь стекает по задней стенке носоглотки лечение
Нередко повышенное образование слизистого секрета наблюдается при различных ринофарингитах и аналогичных патологиях. Также слизь свободно стекает по задней стенке при аденоидите, но эта болезнь наиболее типична для детей дошкольного возраста.
Чтобы удалить секрет и устранить патогенную микрофлору в отоларингологии нередко применяются полоскания горла растворами антисептиков:
- Хлоргексидином;
- Мирамистином;
- Хлорофиллиптом спиртовым;
- Ротоканом;
- Йоксом;
- Фурацилином.
Более подробно:
Для некоторых эта процедура достаточно неприятная, но польза от нее огромная. Раствор не только вымывает слизистые выделения, но и оказывает бактерицидное действие на возбудителей воспалительного процесса.
Ее рекомендуется проводить после еды 2–3 раза в сутки. Для одного сеанса потребуется около стакана разведенной, согласно инструкции жидкости.
После нее не рекомендуется пить, есть, курить в течение 20–30 минут. Последний сеанс проводится на ночь.
Муколитические средства в терапии хронической обструктивной болезни легких
Хроническая обструктивная болезнь легких (ХОБЛ) вне зависимости от степени тяжести является хроническим воспалительным процессом с поражением преимущественно дистального отдела дыхательных путей. Важная роль в развитии и дальнейшем прогрессировании воспаления бронхов отводится воздействию табачного дыма, поллютантов окружающей среды, инфекционных агентов [13, 14]. Одним из основных клинических проявлений воспаления слизистой дыхательных путей является кашель с отделением мокроты.
Процесс образования бронхиального секрета и его продвижение в проксимальном направлении является одной из защитных функций дыхания. Слой бронхиальной слизи увлажняет вдыхаемый воздух, нормализует его температуру, осаждает и эвакуирует пыль, фиксирует микробы и их токсины. Бронхиальный секрет не только механически защищает эпителий от микроорганизмов, но и оказывает бактериостатическое действие. Суточный объем бронхиального секрета в норме составляет от 10—15 до 100—150 мл, или в среднем 0,1–0,75 мл на 1 кг массы тела. Здоровый человек обычно не ощущает избытка бронхиального секрета, кроме того, он не вызывает кашлевой рефлекс, поскольку существует физиологический механизм выведения слизи из трахеобронхиального дерева — мукоцилиарный клиренс (транспорт) (МЦК). Он обеспечивается за счет скоординированной деятельности реснитчатых клеток, которые находятся в структуре многорядного призматического мерцательного эпителия. На их свободной поверхности находится около 200 мерцательных ресничек, совершающих 15—16 колебаний в секунду и перемещающих слой слизи со скоростью 4—10 мм в минуту. Контакт слизи с поверхностью клетки не превышает 0,1 с, что ограничивает время контакта бактерий с клетками слизистой бронхов, возможность их адгезии и внутриклеточной инвазии. Посредством МЦК бронхиальный секрет транспортируется в глотку и затем проглатывается. МЦК — важнейший защитный механизм органов дыхания, обеспечивающий очищение легких от различных ингалируемых веществ, продуктов метаболизма и др. [1, 5, 10].
Бронхиальный секрет продуцируется несколькими видами клеток. Бокаловидные клетки — одноклеточные железы мезокринового типа — выделяют слизистый секрет. Максимальное их количество наблюдается в экстраторакальной части трахеи, по мере уменьшения диаметра бронхов их количество прогрессивно сокращается, а в бронхиолах менее 1 мм они отсутствуют вовсе. У здорового человека соотношение реснитчатых и бокаловидных клеток составляет 10:1. Секреторные клетки Клара синтезируют фосфолипиды и бронхиальный сурфактант. Наиболее многочисленны они в мелких бронхах и бронхиолах. Предполагают, что именно они превращаются в бокаловидные клетки при развитии воспаления в трахеобронхиальном дереве. Альвеолярные пневмоциты II типа синтезируют альвеолярный сурфактант, который, кроме поддержания поверхностного натяжения альвеол и улучшения их растяжимости, принимает участие в транспорте инородных частиц из альвеол до воздухоносных путей, где, собственно, и начинается мукоцилиарный транспорт. Подслизистые бронхиальные железы, относящиеся к железам трубчато-ацинозного типа, выделяют слизисто-серозный секрет. Плазматические клетки, располагающиеся по всей поверхности слизистой трахеобронхиального дерева, вырабатывают иммуноглобулины (в проксимальных отделах вырабатываются преимущественно IgA, а в дистальных — IgG). IgA предотвращает фиксацию бактериальных токсинов к слизистой оболочке и проникновение их в более глубокие слои бронхиальной стенки. В то же время бактерии агглютинируются и элиминируются с мокротой [10].
В норме бронхиальная слизь состоит на 89—95% из воды, в которой находятся ионы Na+, Cl-, Ca+ и др. Эта жидкая часть мокроты необходима для нормального мукоцилиарного транспорта. От содержания воды в геле зависит консистенция мокроты. «Плотная» часть бронхиального секрета состоит из нерастворимых макромолекулярных соединений: высоко- и низкомолекулярных гликопротеинов (муцинов) (2—3%), представленных двумя подтипами: нейтральными (фукомицины) и кислыми (сиаломуцины и сульфамуцины), соотношение которых и обусловливает вязкий характер секрета; сложных белков плазмы — альбуминов, глобулинов, плазматических гликопротеинов (молекулы которых связаны между собой дисульфидными и водородными связями); иммуноглобулинов классов А, G, Е (2—3%); антипротеолитических ферментов — (1-антихимотрипсин, (1-антитрипсин (1—2%); липидов — преимущественно фосфолипиды бронхиального и альвеолярного сурфактанта и небольшое количество глицеридов, холестеролов и свободных жирных кислот (0,3—0,5%). Бронхиальный секрет характеризуется определенными физико-химическим свойствами, и в первую очередь такими реологическими характеристиками, как вязкость и эластичность, от которых зависит его способность к текучести [1, 9, 10].
По физико-химической структуре бронхиальный секрет представляет из себя многокомпонентный коллоидный раствор, который состоит из двух фаз: золь и гель. Золь — жидкая, растворимая фаза, представляет собой глубокий слой толщиной 2—4 мкм, который прилежит непосредственно к слизистой оболочке, в нем плавают и сокращаются реснички, энергия которых передается на него без задержки. В состав золя входят электролиты, сывороточные компоненты, местносекретируемые белки, биологически активные вещества, ферменты и их ингибиторы. Золь продуцируется в респираторной зоне (альвеолах и дыхательных бронхиолах), где он участвует в очищении воздуха, так как обладает умеренными адгезивными свойствами. По мере дальнейшего продвижения секрета к нему присоединяется содержимое бокаловидных клеток и серомукоидных желез, формирующих гель. Гель — нерастворимая, вязкоэластичная фаза — представляет собой верхний, наружный слой бронхиального секрета толщиной 2 мкм, расположенного над ресничками. Гель состоит из гликопротеинов, которые формируют фибриллярную структуру, представляющую собой широкую ячеистую сеть, элементы которой содержат водородные связи. Гель способен перемещаться только после повышения минимального напряжения сдвига (предела текучести), то есть тогда, когда разрываются связанные между собой ригидные цепи. Соотношение двух фаз геля и золя определяется активностью серозных и слизистых желез. Преобладающая активность серозных подслизистых желез приводит к образованию большого количества секрета с низким содержанием гликопротеинов – бронхорее. В противоположность этому гиперплазия слизеобразующих клеток с возрастанием их функциональной активности, наблюдаемая при хроническом бронхите, бронхиальной астме и т. д., характеризуется повышением содержания гликопротеинов, фракции геля и, соответственно, увеличением вязкости бронхиального секрета [1, 10].
Определенное значение имеют и адгезивные свойства секрета, обусловленные его связью с плотной поверхностью бронхов. Адгезия отражает способность к отрыву частей бронхиального секрета воздушным потоком во время кашля и зависит от состояния поверхности слизистой бронхов, их способности смачиваться слизью и характеристики самого секрета.
Таким образом, бронхиальный секрет представляет собой сложный комплекс, состоящий из секрета бронхиальных желез и бокаловидных клеток, поверхностного эпителия, продуктов метаболизма подвижных клеток, альвеолярного сурфактанта, тканевого транссудата. В чистом виде бронхиальный секрет может быть получен только при бронхоскопии. В клинической практике чаще пользуются понятием мокроты; последняя состоит из бронхиального секрета и слюны (см. рисунок) [1].
В ответ на воздействие повреждающего инфекционного и неинфекционного агентов первой реакцией слизистой трахеобронхиального дерева является развитие воспалительной реакции с гиперсекрецией слизи и перестройкой слизистой оболочки, особенно эпителия. До определенного момента гиперпродукция слизи носит защитный характер, но в дальнейшем изменяется не только количество, но и качество бронхиального секрета, что нарушает дренажную функцию бронхов и оказывает влияние на бронхиальную проходимость. Секретообразующие элементы воспаленной слизистой начинают продуцировать вязкую слизь, так как ее химический состав изменяется — увеличивается содержание гликопротеинов, происходит сдвиг в сторону преобладания нейтральных муцинов и уменьшения кислых, что приводит к увеличению фракции геля, его преобладанию над золем и, соответственно, к повышению вязкостно-эластических свойств бронхиального секрета. Этому способствует также значительное увеличение количества и площади распространения бокаловидных клеток вплоть до терминальных бронхиол. Существенно увеличивается также адгезивность мокроты, что отражает нарушение целостности слизистой бронхов и физико-химических свойств мокроты. Параллельно с повышением объема и вязкости мокроты наблюдается снижение ее эластичности вследствие повышения активности протеолитических ферментов бактериального происхождения и нейтрофильной эластазы лейкоцитов. Изменение вязкостно-эластических свойств бронхиального секрета сопровождается существенными качественными изменениями его состава: снижением содержания секреторного IgА, интерферона, лактоферрина, лизоцима, являющихся основными компонентами местного иммунитета и обладающих противовирусной и противомикробной активностью [6, 9, 10].
Ухудшение реологических свойств бронхиального секрета приводит также к нарушению подвижности ресничек мерцательного эпителия, что блокирует их очистительную функцию. С повышением вязкости скорость движения мокроты замедляется или вовсе прекращается. Густой и вязкий бронхиальный секрет со сниженными бактерицидными свойствами является хорошей питательной средой для различных микроорганизмов (вирусов, бактерий, грибов). Повышение вязкости, замедление скорости продвижения бронхиального секрета способствует фиксации, колонизации и более глубокому проникновению микроорганизмов в толщу слизистой оболочки бронхов, что приводит к усугублению воспалительного процесса, нарастанию бронхиальной обструкции, формированию оксидативного стресса. Все это способствует развитию центрилобулярной эмфиземы, дыхательной недостаточности и легочного сердца. Формирование эмфиземы приводит к постепенной утрате обратимого компонента бронхиальной обструкции и нарастанию ее необратимого компонента. Именно на ранних стадиях заболевания преобладает обратимая обструкция, которая складывается из трех компонентов: спазма гладкой мускулатуры, воспалительного отека слизистой оболочки бронхов, гиперсекреции и дискринии бронхиального секрета в сочетании с нарушением МКЦ [6, 12].
Таким образом, при лечении больных ХОБЛ необходимо использовать препараты, улучшающие или облегчающие отделение патологически измененного бронхиального секрета, предотвращающие мукостаз и улучшающие МЦК. С облегчением отделения секрета устраняется и один из важных факторов обратимой бронхиальной обструкции, а также уменьшается вероятность микробной колонизации дыхательных путей. Это достигается в значительной степени благодаря применению муколитических (мукорегуляторных) препаратов [10]. Однако следует помнить о том, что по механизму действия муколитики не являются средствами воздействия на основное звено ХОБЛ — воспалительную реакцию. Они используются в ходе симптоматической терапии, так как оказывают влияние на симптомы заболевания [6].
Наиболее распространены три группы муколитических препаратов: амброксол, ацетилцистеин, карбоцистеин и их производные.
Амброксол (лазолван, амбросан, амбробене, амброгексал, мукосольван, халиксол) (см. таблицу) представляет собой активный метаболит бромгексина (N-десметил-метаболит). В широкой терапевтической практике с успехом используются производные амброксола хлорида и гидрохлорида. Амброксол обладает секретолитическим и секретокинетическим действием, восстанавливает МКЦ, увеличивает проникновение антибиотиков в легочную ткань. Он стимулирует образование трахеобронхиального секрета пониженной вязкости. Важна также способность амброксола восстанавливать МКЦ путем стимуляции двигательной активности ресничек мерцательного эпителия. Отличительной особенностью амброксола и его производных является способность увеличивать продукцию сурфактанта за счет повышения его синтеза, секреции и торможения его распада. Являясь одним из компонентов системы местной защиты легких, сурфактант препятствует проникновению в клетки эпителия патогенных микроорганизмов. Сурфактант также усиливает активность ресничек мерцательного эпителия, что в сочетании с улучшением реологических свойств бронхиального секрета приводит к выраженному отхаркивающему эффекту.
В последние годы появились работы, авторы которых указывают на противовоспалительные и антиоксидантные свойства амброксола, которые можно объяснить его влиянием на высвобождение кислородных радикалов и вмешательством в метаболизм арахидоновой кислоты в очаге воспаления [22]. Однако эти данные нуждаются в дальнейшем уточнении [6].
Амброксол не обладает тератогенным действием, поэтому может использоваться у беременных женщин. Суточная доза препарата при приеме внутрь колеблется от 60 до 120 мг. Обычно взрослым и детям старше 12 лет назначают по 30 мг в таблетках или 4 мл раствора 3 раза в день в первые три дня, а затем дважды в сутки. Курс лечения средними терапевтическими дозами обычно составляет 7–10 дней. При тяжелой хронической почечной недостаточности необходимо снизить дозу или увеличить интервалы между приемами. Побочные явления наблюдаются редко и проявляются в виде тошноты, болей в животе, аллергических реакций, сухости во рту и носоглотке. Препарат не применяется совместно с противокашлевыми средствами, так как это способствует скоплению бронхиального секрета в дыхательных путях.
Бромгексин (бизолвон, бронхосан, флегамин, фулпен) является синтетическим производным алкалоида вазицина, который с древних времен применялся на Востоке как отхаркивающее средство. При приеме внутрь бромгексин превращается в активный метаболит — амброксол, и действие его аналогично действию амброксола, хотя и менее выражено. Бромгексин применяется внутрь в суточной дозе 32—48 мг, разделенной на 2—3 приема. В отличие от амброксола, при тяжелой печеночной недостаточности падает клиренс бромгексина, поэтому необходима корректировка дозы и режима дозирования. Препарат при многократном применении может кумулировать. Он не рекомендуется беременным женщинам и кормящим матерям [1].
Ацетилцистеин (мукомист, мукобене, АЦЦ, флуомицил) (см. таблицу) представляет собой N-производное природной аминокислоты L-цистеина. Производные N-ацетилцистеина являются активными муколитическими препаратами. Эти препараты характеризуются прямым действием на молекулярную структуру слизи. В молекуле ацетилцистеина содержатся сульфгидрильные группы, которые разрывают дисульфидные связи кислых мукополисахаридов мокроты, при этом происходит деполимеризация макромолекул и мокрота становится менее вязкой и адгезивной, легче отделяется при кашле. К разжижению мокроты приводит также стимуляция мукозных клеток, секрет которых обладает способностью лизировать фибрин и кровяные сгустки. Препарат эффективен как при гнойной, так и при слизистой мокроте. Данные о влиянии ацетилцистеина на мукоцилиарный транспорт противоречивы [1, 2].
Важным свойством ацетилцистеина является его способность стимулировать синтез глутатиона путем усиления активности глутатион-S-трансферазы, который принимает участие в процессах детоксикации [16]. Cущественным преимуществом ацетицилстеина является его антиоксидантная активность, которая реализуется различными путями. Препарат повышает внутриклеточную концентрацию глутатиона, выполняющего защитную функцию в дыхательной системе, препятствуя действию окислителей. Ацетилцистеин оказывает также прямое антиферментное действие на свободные радикалы. Кроме того, он снижает продукцию свободных радикалов альвеолярными макрофагами и усиливает фагоцитарную активность моноцитов, макрофагов полиморфонуклеаров [15, 17, 20]. Ацетилцистеин обладает определенными защитными свойствами, направленными против реактивных кислородных метаболитов, свободных радикалов, ответственных за развитие воспаления в воздухоносных путях, что особенно важно для заядлых курильщиков и пожилых больных, у которых активируются окислительные процессы и снижается антиоксидантная активность сыворотки крови [2, 6, 10, 18].
Ацетилцистеин назначают внутрь по 200 мг 3 раза в день (максимальная суточная доза 1200 мг) в течение 1—2 недель, возможно увеличение продолжительности его применения до 6 месяцев. Ацетилцистеин может также использоваться в виде внутрибронхиальных инстилляций по 1 мл 10%-ного раствора и промывания бронхов при лечебных бронхоскопиях. Имеются данные о том, что длительное применение ацетилцистеина при ХОБЛ приводит к снижению частоты, тяжести и длительности обострений [19, 21]. Однако высокие дозы и продолжительный прием ацетилцистеина могут уменьшать продукцию IgA и лизоцима, а также подавлять деятельность реснитчатых клеток, что ведет к нарушению МЦК. Нежелательным в ряде случаев, особенно при интратрахеальном введении препарата, является избыточное разжижение мокроты, способное вызвать синдром «затопления» легких и требующее в этом случае применения отсоса [10]. Среди побочных эффектов в отдельных случаях наблюдаются нарушения в деятельности пищеварительного тракта (тошнота, рвота, изжога, понос), изредка встречается гиперчувствительность в виде крапивницы и бронхоспазма.
Среди препаратов ацетилцистеина наибольшая активность наблюдается у флуимуцила. У этого же лекарственного средства наименее выражены побочные эффекты, так как оно почти не раздражает желудочно-кишечный тракт. Важным достоинством флуимуцила является возможность использования его раствора через небулайзер в комплексной терапии больных ХОБЛ, учитывая не только муколитические свойства препарата, но и антиоксидантную активность [6]. Он также предохраняет a1-антитрипсин от инактивирующего действия HOCl — мощного окислителя, вырабатываемого энзимом миелопероксидазы активных фагоцитов, а также снижает адгезию бактерий на эпителиальных клетках слизистой оболочки бронхов.
Карбоцистеин (бронкатор, мукодин, мукопронт, флюдитек, флуифорт) (см. таблицу) обладает одновременно как муколитическим, так и мукорегулирующим эффектом. Как муколитик он уменьшает вязкость и тягучесть бронхиального секрета, обеспечивая его экспекторацию, а как мукорегулятор — увеличивает синтез сиаломуцинов. Механизм действия карбоцистеина связан с активацией сиаловой трансферазы — фермента бокаловидных клеток слизистой оболочки бронхов, формирующих состав бронхиального секрета. Вместе с тем под действием карбоцистеина происходит регенерация слизистой оболочки, восстановление ее структуры, уменьшение (нормализация) количества бокаловидных клеток, особенно в терминальных бронхах, а следовательно, и уменьшение количества вырабатываемой слизи. Помимо этого, восстанавливается секреция иммунологически активного IgА (специфическая защита) и число сульфгидрильных групп (неспецифическая защита), улучшается МЦК, так как потенцируется деятельность реснитчатых клеток. Кроме прямого воздействия на муциногенную клетку, были выявлены и другие эффекты: антихемотаксический, противоокислительный и ионорегуляторный [9]. Действие карбоцистеина распространяется на все вовлеченные в патологический процесс отделы дыхательных путей — верхние и нижние, а также придаточные пазухи носа, среднее и внутреннее ухо.
Препараты карбоцистеина выпускаются только для приема внутрь (в виде капсул, гранул и сиропов). Среднесуточные дозы для взрослых: по одной капсуле или мерной ложке 3 раза в день. Как правило, продолжительность лечения составляет от 8–10 дней до 3 недель. Возможен длительный прием препарата в течение 6 месяцев. При длительном приеме препарат применяется 2 раза в день. В начале лечения через 3—5 дней объем мокроты увеличивается, а позже (к 9-му дню) снижается [10].
В числе побочных эффектов можно выделить тошноту, нарушения стула, боли в животе. При назначении препаратов карбоцистеина следует соблюдать некоторые меры предосторожности: нецелесообразно одновременно применять препараты, подавляющие секреторную функцию бронхов, и средства от кашля. Препараты карбоцистеина не следует назначать больным сахарным диабетом, так как в одной столовой ложке сиропа содержится 6 г сахарозы. Не рекомендуется применять карбоцистеин беременным и кормящим матерям [6].
Флуифорт представляет собой карбоцистеинлизиновую соль. Лизин увеличивает водорастворимость карбоцистеина, обеспечивая быстрое и полное всасывание; нейтрализует кислотность карбоцистеина, сокращая риск побочных эффектов со стороны желудочно-кишечного тракта. Флуифорт продолжает действовать в течение 8 дней после прекращения приема препарата.
Использование протеолитических ферментов в качестве муколитиков в настоящее время не рекомендуется в связи с возможным повреждением легочного матрикса и высоким риском развития серьезных побочных эффектов, таких как кровохарканье, аллергические реакции и спазм бронхов [11].
Возможно использование фитотерапевтических средств [1, 8]. Механизм действия лекарственных трав многогранен, что связано с действием различных алкалоидов и сапонинов, содержащихся в них. Преимуществом растительных препаратов является то, что биологически активные вещества, выделяемые из лекарственных растений, более естественно включаются в обменные процессы организма (чем синтетические). Отмечается их лучшая переносимость, более редкое развитие побочных эффектов и осложнений. Современный уровень развития фармацевтической промышленности дает возможность выпускать комбинированные растительные препараты высокого качества, содержащие оптимально подобранные дозировки действующих веществ, например, сироп от кашля Суприма-бронхо.
В последнее время для лечения бронхолегочных заболеваний, сопровождающихся бронхообструктивным синдромом, начали использовать новый препарат — фенспирид (эреспал). Он не обладает непосредственно муколитическими и отхаркивающими свойствами, но благодаря противовоспалительному действию этого средства его опосредованно можно отнести к мукорегуляторам. Эреспал воздействует на основные звенья воспалительного процесса в дыхательных путях и обладает тропизмом в отношении дыхательной системы. Он уменьшает отек слизистой бронхов и гиперсекрецию, достоверно увеличивает скорость МКЦ и противодействует бронхоконстрикции, что приводит к улучшению отделения мокроты, уменьшению одышки и кашля [3, 7].
В соответствии с Федеральной программой (1999) [11], представляющей рекомендации по лечению ХОБЛ, муколитические средства назначаются в период ремиссии при наличии явлений мукостаза у больных ХОБЛ любой степени тяжести, а также при обострении заболевания.
Обычно назначаются среднетерапевтические дозы препаратов, выпускающихся в виде таблеток, сиропов, капель, «шипучих» таблеток, сроком на 9—14 дней, а в ряде случаев и более длительно. Продолжительность приема муколитических препаратов зависит от достижения клинического эффекта, который оценивается исходя из улучшения самочувствия больного и качества жизни; изменения симптомов (уменьшение или исчезновение одышки, уменьшение и облегчение кашля, изменение характера мокроты); улучшения показателей функции внешнего дыхания. Следует, однако, учитывать, что у ряда больных хроническим бронхитом после первого дня лечения адгезия и вязкость мокроты могут значительно увеличиться в результате отделения мокроты, накопившейся в бронхах и содержащей большое количество клеточного детрита, воспалительных элементов, белков и т. д. В последующие же дни при правильном выборе препарата реологические свойства мокроты улучшаются приблизительно на 4-й день применения отхаркивающих лекарственных средств, достоверно увеличивается ее количество, снижается вязкость и адгезия, а на 6-8-е сутки лечения происходит стабилизация клинического эффекта [10].
При лечении больных ХОБЛ хорошего результата можно добиться, назначая сочетания муколитических препаратов и бронхолитиков. Наличие вязкой мокроты препятствует доступу ингаляционных препаратов к слизистой бронхов. Поэтому обеспечение экспекторации и освобождение слизистой бронхов от слизи способствует усилению эффективности препаратов и уменьшению их дозы. С другой стороны, бронхолитическая терапия потенцирует действие муколитиков и усиливает их активность. Известно, что β2-агонисты (формотерол, сальбутомол, тербуталин) и теофиллин потенцируют мукоцилиарный клиренс; М-холинолитики (ипратропиум бромид) и теофиллин, уменьшая воспаление и отек слизистой, облегчают отхождение мокроты [5, 10].
При тяжелом течении ХОБЛ в стадии ремиссии, при обострении заболевания среднетяжелого и тяжелого течения показано введение лекарственных средств через небулайзер. Для этого используют специальные растворы амброксола (лазолван) и ацетилцистеина (флуимуцил).
Лазолван выпускается в виде раствора для ингаляций по 100 мл во флаконе (1 мл раствора содержит 7,5 мг амброксола гидрохлорида). Назначают 2—3 мл раствора на ингаляцию, 1—2 раза в сутки. Препарат перед применением смешивают с физиологическим раствором в пропорции 1:1. Противопоказан лазолван при повышенной чувствительности в анамнезе к амброксолу.
Флуимуцил (ацетилцистеин) — раствор для ингаляций в ампулах по 3 мл (в 1 мл 100 мг N-ацетилцистеина). Назначают по 6 мл 5%-ного раствора 1 раз в сутки. При необходимости доза препарата может быть увеличена. В качестве растворителя используют физиологический раствор. Возможно деление на 2—3 ингаляционные дозы. Флуимуцил противопоказан при повышенной чувствительности к ацетилцистеину. С осторожностью его назначают больным бронхиальной астмой. В случае возникновения бронхоспазма препарат следует отменить.
Для избежания кашлевого рефлекса, вызванного глубоким вдохом во время ингаляции, больной должен дышать спокойно. Рекомендуется подогревать ингалируемый раствор до температуры тела. Больным бронхиальной астмой рекомендуется делать ингаляции после использования бронхолитиков. Учитывая то, что бронхолитическая терапия при лечении ХОБЛ является базисной, а также тот факт, что она потенцирует действие муколитиков, возможно использование лазолвана вместе с бронхолитиками в одной небулайзерной камере.
При обострении ХОБЛ возрастает значение инфекционных факторов, что требует назначения антибактериальных средств. Однако при проведении антибактериальной терапии заметно повышается вязкость мокроты вследствие высвобождения ДНК из-за лизиса микробных тел и лейкоцитов. Кроме того, густая вязкая мокрота является существенным препятствием для проникновения антибиотиков в слизистую бронхов и бронхиальный секрет. В связи с этим требуется проведение мероприятий, направленных на улучшение реологических свойств мокроты и способствующих ее лучшему отхождению. Одним из таких методов является назначение муколитиков в сочетании с антибиотиками. Их совместное применение вдвое сокращает период непродуктивного изнуряющего больного кашля в два раза [10].
При одновременном назначении муколитиков и антибиотиков следует учитывать сведения об их совместимости. Амброксол, бромгексин и карбоцистеин при сочетанном применении с антибиотиками усиливают проникновение последних в бронхиальный секрет и слизистую оболочку бронхов, повышая их эффективность. Особенно это касается амоксициллина, цефуроксима, эритромицина, доксициклина, рифампицина и сульфаниламидных препаратов. Так, карбоцистеин усиливает на 20% эффект антибиотиков на бронхиальном уровне. При назначении ацетилцистеина перорально антибиотики (пенициллины, цефалоспорины, тетрациклины) следует принимать не ранее чем через 2 часа после его приема. Препараты ацетилцистеина при ингаляциях или инстилляциях не следует смешивать с антибиотиками, так как при этом происходит их взаимная инактивация [10]. Исключение составляет флуимуцил, для которого создана специальная форма: флуимуцил + антибиотик ИТ (тиамфеникол глицинат ацетилцистеинат). Флуимуцил выпускается для ингаляционного, парентерального, эндобронхиального и местного применения. Тиамфеникол глицинат ацетилцистеинат (это комплексное соединение, объединяющее в своем составе антибиотик тиамфеникол и муколитик флуимуцил. Тиамфеникол обладает широким спектром антибактериального действия и является эффективным в отношении бактерий, наиболее часто вызывающих инфекцию дыхательных путей. Флуимуцил эффективно разжижает мокроту и облегчает проникновение тиамфеникола в зону воспаления, угнетает адгезию бактерий на эпителии слизистой оболочки дыхательных путей [6].
Несмотря на положительные эффекты, которые наблюдаются при применении муколитических, мукорегуляторных средств, данные по их использованию у больных ХОБЛ весьма противоречивы. Благодаря муколитическим свойствам этих препаратов, их способности уменьшать адгезию и активировать мукоцилиарный клиренс, они хорошо зарекомендовали себя при лечении больных ХОБЛ с дискринией и гиперсекрецией. Однако мукорегуляторы (муколитики) не находят точки приложения там, где бронхиальная обструкция связана с бронхоспазмом или необратимыми явлениями. Неоднозначные данные исследований по ХОБЛ не позволяют использовать эти препараты в качестве базисных средств при лечении больных с этой патологией [6]. В программе GOLD (2001) [4] отмечается, что, хотя применение муколитиков (мукокинетиков, мукорегуляторов) у некоторых пациентов с вязкой мокротой приводит к улучшению состояния, в целом эффективность этих препаратов невелика. С точки зрения доказательной медицины, актов, свидетельствующих об эффективности применения муколитиков в терапии больных ХОБЛ, явно недостаточно (уровень D). В той же программе указывается на то, что N-ацетилцистеин, как антиоксидант, снижает частоту обострений ХОБЛ, что может иметь значение при лечении пациентов с частыми обострениями заболевания (уровень доказательности B). Тем не менее, прежде чем начать широкое применение этих средств во врачебной практике, необходимо получить и тщательно оценить результаты продолжающихся сегодня исследований [4].
Таким образом, назначение муколитических средств показано при проведении комплексной терапии больных ХОБЛ, у которых преобладают процессы гиперсекреции и дискринии, так как эти препараты изменяют реологические свойства бронхиального секрета, влияют на процесс слизеобразования, оказывают нормализующее действие на биохимический состав слизи, облегчают отделение мокроты, предотвращают мукостаз и улучшают мукоцилиарный клиренс. Однако муколитики не являются средствами базисной терапии ХОБЛ, так как не оказывают непосредственного влияния на воспалительную реакцию ( основное патогенетическое звено заболевания.
По вопросам литературы обращайтесь в редакцию
И. В. Маев, доктор медицинских наук, профессор Г. А. Бусарова, кандидат медицинских наук
МГМСУ, Москва
Пенистое и вязкое откашливаемое
Мокрота при прохождении через дыхательные пути может становится пенистой в незначительной степени.
В норме за сутки объем не должен превышать 10 мл. При выходе она проглатывается обратно. Если со здоровьем человека все в порядке, выделения не имеют запаха.
Вязкая мокрота появляется при аллергии:
- если патологическое состояние имеет тяжелую форму;
- при частых контактах с провокатором (аллергеном): слизистая оболочка из-за этого опухает, возникает отечность.
Если выделения спровоцированы аллергической реакцией, в слизи не должно наблюдаться примесей гноя или сгустков крови.
Белая или желтоватая вязкая мокрота возникает при бронхиальной астме и указывает на продолжительное течение заболевания. При обострении патологического состояния слизь становится тягучей, прозрачной. Мокроту такого характера называют стекловидной.
Если наблюдаются вязкие слизисто-гнойные выделения — это указывает на присоединение инфекционного агента.
При возникновении вязкой мокроты нужно пройти диагностику. Если ее консистенция довольно густая, слизь может закупорить дыхательные пути. Это приведет к серьезным осложнениям.