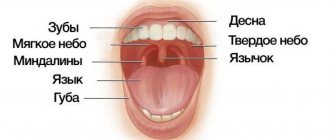
Лейкоплакия полости рта: причины болезни
К причинам, вызывающим развитие заболевания, относятся:
- Курение. При употреблении табака ротовая полость подвергается воздействию различных раздражителей, среди которых термические (поступающий дым имеет температуру порядка 60 градусов Цельсия) и химические (никотин, смолы и продукты горения). Не менее опасен и жевательный табак, тоже являющийся провоцирующим фактором.
- Употребление в течение длительного времени на постоянной основе либо очень горячей, либо очень холодной пищи.
- Механическая травма (неправильный прикус, острые края зубов, ортопедические конструкции, установленные с нарушениями).
- Металлические пломбы, являющиеся причиной возникновения гальванических токов.
- Вдыхание паров бензина, бензола, лаков и красок, а также других смол.
- Нарушение гормонального фона, постоянные стрессы и недостаток ретинола.
Симптомы
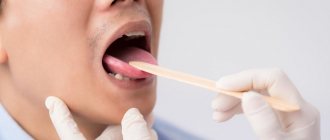
Первые признаки заболевания зачастую остаются незамеченными, поскольку не вызывают никаких болевых ощущений или дискомфорта у пациента. Тем не менее специалист сможет определить по внешнему виду слизистой оболочки, губ и участка смыкания зубов начавшуюся лейкоплакию.
Первый признак болезни – возникновение ороговевшей области серого цвета, которая может появиться на небе (у курильщиков), в уголках рта, на внутренней стороне щеки и пр. На этом участке образуется легко убираемый белый налет, однако через несколько дней образование вновь дает о себе знать. Пациент может чувствовать уплотненность во рту, но, как показывает практика, большинство людей на это просто не обращает внимания.
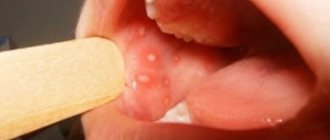
Образуются бляшки, диаметром не более 4 сантиметров. Они могут появиться:
- на внутренней поверхности щёк;
- на языке (на спинке или по бокам);
- на нёбе;
- на дёснах;
- в уголках рта.
Процесс формирования бляшек занимает до одного месяца. На первой стадии участок будущего образования кажется немного припухлым, при прощупывании пальцами уплотнения не чувствуется. Однако с течением времени появляется еще один симптом лейкоплакии полости рта – слизистая оболочка в месте появления припухлости теряет первоначальный блеск и становится шероховатой, что заметно при касании.
Болевых ощущений при этом не возникает: лишь иногда возможно ощущение сухости в месте очага.
Постепенно окраска пятен меняется с серого на ярко-выраженный белый. Пятна в большинстве случаев имеют чёткие границы. Их увеличение возможно в случае, когда болезнь переходит во вторую свою стадию, именуемую веррукозной.
Нередко болезнь вызывает возникновение кандидоза и злокачественных раковых образований. В запущенном состоянии лейкоплакия с большим трудом поддается лечению: пораженные участки еще сильнее роговеют, могут формироваться язвы, инфекция постепенно захватывает и другие участки рта.
1.Общие сведения
Слизистая оболочка полости рта характеризуется рядом отличительных особенностей.
Она находится в непосредственной близости от жизненно важных органов, эндокринных желез, лимфатических узлов; служит покрытием «входных ворот» для пищеварительного тракта и дыхательных путей; интенсивно иннервируется, кровоснабжается, увлажняется, – и очень быстро обновляется. Поэтому данный слизистый слой, чрезвычайно чувствительный к любым физиологическим, гормональным, биохимическим изменениям в организме, может служить надежным ранним индикатором патологического процесса, начинающегося порой совсем в другой зоне и системе. Более того, именно специфические изменения на слизистой полости рта, обнаруженные, например, в ходе стоматологического осмотра или лечения, зачастую оказываются первым и на тот момент единственным признаком того или иного заболевания, подчас грозного и тяжелого, но до определенного этапа прогрессирующего бессимптомно.
Обязательно для ознакомления! Помощь в лечении и госпитализации!
Виды
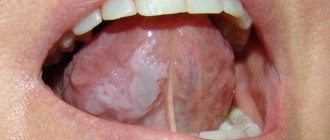
- Всех чаще встречается простая или, как её еще называют, плоская лейкоплакия. Выявляется, как правило, случайно во время осмотра стоматологом, так как пациент не испытывает никаких субъективных ощущений. Крайне редко возникает жжение, может измениться внешний вид слизистой. Если болезнь затрагивает язык, может возникнуть потеря вкусовых ощущений.
- Волосатая лейкоплакия языка напоминает стоматит. Формыпоявившегося пятна, как и его размеры, могут быть различными, цвет – от бледно-серого до белого. Поверхность слизистой в месте поражения становится слегка шероховатой, что чувствуется на ощупь. На щеках проявляется цельными или прерывистыми линиями. Может встречаться и на губах, где выглядит как наклеенная тонкая бумага.
- Веррукозная лейкоплакия – второй этап развития болезни. Ороговение утолщается, пораженный участок как бы возвышается над находящимися рядом тканями. При касании пальцами чувствуется уплотнение.
- Эрозивная форма. Несвоевременная диагностика двух предыдущих стадий заболевания приводит к ухудшению ситуации – человек ощущает боль при воздействии на очаг любых раздражителей, во рту видны эрозии или язвы.
- Мягкая лейкоплакия — одна из разновидностей рака. Её отличительной чертой является шелушение тканей в районе очага поражения. Для уточнения диагноза требуется гистологический метод исследования клеток.
- Лейкоплакия Таппейнера. Эта форма болезнь поражает людей, злоупотребляющих курением. Согласно проведенным исследованиям, ежедневное выкуривание 10 сигарет в день увеличивает шанс начала развития заболевания в 50 раз (с увеличением числа сигарет увеличивается и риск)
Болезнь начинается с образования очагов на нёбе (иногда они появляются на деснах). Слизистая оболочка меняет свой цвет на ярко-выраженный серый или синеватый, что заметно невооружённым взглядом, на ней появляются складки. Могут начать появляться красноватые узелки, что сопровождается инфекционными воспалениями ротовой полости (причина- скопление секрета слюнных желёз в тканях).
2.Причины
Из всех заболеваний кроветворной системы слизистая оболочка полости рта (СОПР) наиболее чувствительна к двум группам болезней, одна из которых касается красных кровяных телец (эритроцитов) и ассоциированного с ними гемоглобина, другая – белых форменных элементов крови, или лейкоцитов.
В группу анемий входит ряд болезней и патологических состояний, при которых уменьшается количество эритроцитов и снижается содержание гемоглобина в крови.
В группу лейкозов входят злокачественные заболевания кроветворной системы, при которых пролиферация (аномальное умножение и разрастание) клеток крови или костного мозга, а также активность кроветворной паренхимы, опережает созревание и дифференциацию кровяных телец (т.е. обретение ими того или иного функционального типа), в связи с чем в крови появляется большое количество измененных, атипичных, незрелых лейкоцитов – лейкобластов, миелобластов и т.д.
Как анемии, так и лейкозы, – при всем их этиопатогенетическом и клиническом разнообразии, безусловно заслуживающем отдельного рассмотрения, – отражаются на состоянии СОПР более чем у 90% пациентов, и нередко предварительный диагноз ставится именно на основании специфических изменений слизистой оболочки полости рта.
Посетите нашу страницу Онкология
Диагностика лейкоплакии полости рта
Лечение любого заболевания начинается с диагностики: не является исключением в этом плане и лейкоплакия.
При осмотре врач опрашивает пациента на предмет выяснения факторов, способствующих развитию заболеванию. К ним относятся регулярное воздействие табачного дыма, работа во вредных условиях, недавно проведенные стоматологические операции и пр.
Далее назначаются лабораторные исследования. Могут проводиться следующие процедуры:
- забор ткани (биопсия). Сопровождается анестезией;
- исследование забранного материала под микроскопом. Метод позволяет определить наличие или отсутствие раковых клеток в образовании;
- берётся мазок слизистой;
- делается проба Шиллера (слизистая оболочка окрашивается раствором, состоящим из воды и йода – очаги лейкоплакии не окрашиваются);
- берётся кровь на анализ (повышение СОЭ может свидетельствовать о наличии злокачественных новообразований).
Помимо этого, врач дополнительно может назначить анализ мочи, провести биохимическое исследование крови и запросить результат флюорографии. Может потребоваться консультация онколога (при подозрении на рак), терапевта (для исключения инфекционных заболеваний) и дерматолога (с целью поиска других очагов заболеваний).
Желудок
Желудок
(лат.
ventriculus
) — отдел пищеварительного тракта, следующий после пищевода и предшествующий двенадцатиперстной кишке. При осмотре положение, величина, форма желудка зависит от положения пациента, наполнения желудка, а также от состояния окружающих его органов — печени, селезенки, кишок. Желудок на 5/6 величины лежит слева от срединной линии и лишь привратниковая часть лежит справа.
Верхняя часть желудка, являясь продолжением пищевода, плотно фиксирована соединительноткаными тяжами к диафрагме. Вход в желудок (кардия) расположен в 3 см от места прикрепления к грудине VII левого реберного хряща или на уровне X-XI грудного позвонка сзади. Высшая точка свода желудка лежит на V ребре слева по парастермальной линии. Большая кривизна, как наиболее подвижная часть желудка, расположена больше впереди, прилегая вместе с частью передней поверхности желудка к передней брюшной стенке. Слева верхняя часть большой кривизны касается селезенки, снизу — поперечной ободочной кишки.
Уровень нижнего края большой кривизны очень вариабельный и зависит от типа конституции, пола, положения исследуемого (горизонтальное, вертикальное), размеров живота, тонуса и наполнения желудка. У женщин он на 1-2 см ниже, чем у мужчин. В горизонтальном положении пациента при среднем наполнении желудка он располагается у мужчин на 2-3 см выше пупка, у женщин — на уровне пупка, при переполнении желудка уровень опускается ниже. В вертикальном положении исследуемого нижний край желудка у мужчин находится на 3-4 см, у женщин — на 2-3 см выше подвздошной линии. Вздутая и переполненная поперечная ободочная кишка оттесняет большую кривизну от передней брюшной стенки назад и вверх. Выходная часть желудка располагается на уровне I поясничного позвонка на 1-2 см вправо от срединной линии (Ионов А.Ю. и др.).
Время пребывания содержимого (перевариваемой пищи) в желудке в норме — около 1 часа.
Анатомия желудка
Анатомически желудок подразделяется на четыре части:
- кардиальную
(лат.
pars cardiaca
), примыкающую к пищеводу; - пилорическую
или привратниковую (лат.
pars pylorica
), примыкающую к двенадцатиперстной кишке; - тело желудка
(лат.
corpus ventriculi
), расположенное между кардиальной и пилорической частями; - дно желудка
(лат.
fundus ventriculi
), расположенное сверху и влево от кардиальной части.
В пилорическом отделе выделяют привратниковую пещеру
(лат.
antrum pyloricum
), синонимы
антральная часть
или
антурм
и канал
привратника
(лат.
canalis pyloricus
).
На рисунке справа обозначены: 1. Тело желудка. 2. Дно желудка. 3. Передняя стенка желудка. 4. Большая кривизна. 5. Малая кривизна. 6. Нижний пищеводный сфинктер (кардия). 9. Пилорический сфинктер. 10. Антрум. 11. Пилорический канал. 12. Угловая вырезка. 13. Борозда, формирующаяся во время пищеварения между продольными складками слизистой по малой кривизне. 14. Складки слизистой оболочки.
Также в желудке выделяют следующие анатомические структуры:
- переднюю стенку желудка
(лат.
paries anterior
); - заднюю стенку желудка
(лат.
paries posterior
); - малую кривизну желудка
(лат.
curvatura ventriculi minor
); - большую кривизну желудка
(лат.
curvatura ventriculi major
).
Желудок отделяется от пищевода нижним пищеводным сфинктером и от двенадцатиперстной кишки — сфинктером привратника.
Форма желудка зависит от положения тела, наполненности пищей, функционального состояния человека. При среднем наполнении длина желудка 14–30 см, ширина 10–16 см, длина малой кривизны 10,5 см, большой кривизны 32–64 см, толщина стенки в кардиальном отделе 2–3 мм (до 6 мм), в антральном отделе 3–4 мм (до 8 мм). Ёмкость желудка от 1,5 до 2,5 л (мужской желудок больше женского). Масса желудка «условного человека» (с массой тела 70 кг) в норме — 150 г.
Стенка желудка состоит из четырех основных слоев (перечисленных, начиная от внутренней поверхности стенки к внешней):
- слизистая оболочка, покрытая однослойным цилиндрическим эпителием
- подслизистая основа
- мышечный слой, состоящий из трех подслоев гладкой мускулатуры:
- внутренний подслой косых мышц
- средний подслой круговых мышц
- наружный подслой продольных мышц
Между подслизистой основой и мышечным слоем располагается нервное мейснерово (синоним подслизистое; лат. plexus submucosus
) сплетение, регулирующее секреторную функцию эпителиальных клеток, между круговыми и продольными мышцами — ауэрбахово (синоним межмышечное; лат.
plexus myentericus
) сплетение.
Лекции для студентов медицинских университетов (видео)
Лекция для студентов медицинского университета «Язвы желудка и 12-ти перстной кишки» профессора Ю.Т. Цуканова, в которой он затрагивает вопросы анатомии желудка и рассказывает про его слизистую
Кадр из видеолекции д.б.н. О.С. Тарасовой «Физиология пищеварения» для обучающихся на Факультете биоинженерии и биоинформатики МГУ им. М.В. Ломоносова
Кадр «Желудок у детей» из видеолекции к.м.н. Гостищевой Е.В. Анатомо-физиологические особенности органов пищеварения у детей. Методика и методы исследования пищеварительной системы у детей
Кадр из видеолекции Лебедева А.В. Кислотозависимые заболевания желудочно-кишечного тракта
Кадр из видеолекции Абдиева Г.Х. Хирургические болезни желудка и двенадцатиперстной кишки
Слизистая оболочка желудка
Слизистая оболочка желудка образована однослойным цилиндрическим эпителием, собственным слоем и мышечной пластинкой, образующей складки (рельеф слизистой оболочки), желудочные поля и желудочные ямки, где локализованы выводные протоки желудочных желез. В собственном слое слизистой оболочки находятся трубчатые желудочные железы, состоящие из обкладочных клеток, вырабатывающих соляную кислоту; главных клеток, продуцирующих профермент пепсина пепсиноген, и добавочных (слизистых) клеток, секретирующих слизь. Кроме того, слизь синтезируется слизистыми клетками, расположенными в слое поверхностного (покровного) эпителия желудка.
Поверхность слизистой оболочки желудка покрыта непрерывным тонким слоем слизистого геля, состоящего из гликопротеинов, а под ним располагается слой бикарбонатов, прилежащих к поверхностному эпителию слизистой оболочки. Вместе они образуют слизистобикарбонатный барьер желудка, защищающий эпителиоциты от агрессии кислотнопептического фактора (Циммерман Я.С.). В состав слизи входят обладающие антимикробной активностью иммуноглобулин A (IgA), лизоцим, лактоферрин и другие компоненты.
Поверхность слизистой оболочки тела желудка имеет ямочную структуру (см. рисунок слева, Матвеева Л.В. и др.), что создает условия для минимального контакта эпителия с агрессивной внутриполостной средой желудка, чему также способствует мощный слой слизистого геля. Поэтому кислотность на поверхности эпителия близка к нейтральной. Для слизистой оболочки тела желудка характерен относительно короткий путь продвижения соляной кислоты из париетальных клеток в просвет желудка, так как они располагаются преимущественно в верхней половине желез, а главные клетки – в базальной части. Важный вклад в механизм защиты слизистой оболочки желудка от агрессии желудочного сока вносит исключительно быстрый характер секреции желез, обусловленный работой мышечных волокон слизистой оболочки желудка. Для слизистой оболочки антральной области желудка (см. на рисунке справа) напротив, характерна «ворсинчатая» структура поверхности слизистой оболочки, которая сформирована короткими ворсинками или извитыми валиками высотой 125–350 мкм (Лысиков Ю.А. и др.).
Кадр из видео Парцваниа-Виноградова Е.В. Роль pH-метрии при кислотозависимых заболеваниях
Желудок у детей
У детей форма желудка непостоянна, зависит от конституции тела ребёнка, возраста и режима питания. У новорожденных желудок имеет круглую форму, к началу первого года становится продолговатым. К 7–11 годам детский желудок по форме не отличается от взрослого. У детей грудного возраста желудок расположен горизонтально, но как только ребенок начинает ходить, он принимает более вертикальное положение.
К рождению ребенка дно и кардиальный отдел желудка развиты недостаточно, а пилорический отдел – значительно лучше, чем объясняются частые срыгивания. Срыгиванию способствует также заглатывание воздуха при сосании (аэрофагия), при неправильной технике вскармливания, короткой уздечке языка, жадном сосании, слишком быстром выделении молока из груди матери.
| Возраст | Объем желудка, мл |
| новорожденные | 30–35 |
| 1 год | 250–350 |
| 2 года | 300–400 |
| 3 года | 400–500 |
| 8 лет | 1000 |
Желудочный сок
Основными компонентами желудочного сока являются: соляная кислота, секретируемая обкладочными (париетальными) клетками, протеолитические, продуцируемые главными клетками и непротеолитические ферменты, слизь и бикарбонаты (секретируемые добавочными клетками), внутренний фактор Кастла (продукция обкладочных клеток).
Желудочный сок здорового человека практически бесцветен, не имеет запаха и содержит небольшое количество слизи.
Базальная, не стимулированная пищей или иным образом, секреция у мужчин составляет: желудочного сока 80–100 мл/ч, соляной кислоты — 2,5–5,0 ммоль/ч, пепсина — 20–35 мг/ч. У женщин на 25–30 % меньше. В сутки в желудке взрослого человека вырабатывается около 2 литров желудочного сока.
Желудочный сок ребенка грудного возраста содержит те же составные части, что и желудочный сок взрослого: сычужный фермент, соляную кислоту, пепсин, липазу, но содержание их понижено, особенно у новорожденных, и возрастает постепенно. Пепсин расщепляет белки на альбумины и пептоны. Липаза расщепляет нейтральные жиры на жирные кислоты и глицерин. Сычужный фермент (самый активный из ферментов у детей грудного возраста) створаживает молоко (Боконбаева С.Д. и др.).
Кислотность желудка
Главный вклад в общую кислотность желудочного сока вносит соляная кислота, продуцируемая обкладочными (париетальными) клетки фундальных желёз желудка, располагающимися, в основном, в области дна и тела желудка. Концентрация секретированной обкладочными клетками соляной кислоты одинакова и равна 160 ммоль/л, но кислотность выделяющегося желудочного сока варьируется за счет изменения числа функционирующих обкладочных клеток и нейтрализации соляной кислоты щелочными компонентами желудочного сока.
Нормальная кислотность в просвете тела желудка натощак 1,5–2,0 рН. Кислотность на поверхности эпителиального слоя, обращённого в просвет желудка 1,5–2,0 рН. Кислотность в глубине эпителиального слоя желудка около 7,0 рН. Нормальная кислотность в антруме желудка 1,3–7,4 рН.
На графике: 24-часовая рН-грамма тела желудка в норме (Сторонова О.А., Трухманов А.С.)
В настоящее время единственным достоверным методом измерения кислотности желудка считается внутрижелудочная рН-метрия, выполняемая с помощью специальных приборов — ацидогастрометров, оснащённых рН-зондами с несколькими датчиками рН, которая позволяет измерять кислотность одновременно в разных зонах желудочно-кишечного тракта.
Кислотность желудка у условно здоровых людей (не имеющих каких-либо субъективных ощущений в гастроэнтерологическом отношении) в течение суток циклически меняется. Суточные колебания кислотности больше в антральном отделе, чем в теле желудка. Основная причина таких изменений кислотности — большая продолжительность ночных дуоденогастральных рефлюксов (ДГР) по сравнению с дневными, которые забрасывают дуоденальное содержимое в желудок и, тем самым, уменьшают кислотность в просвете желудка (увеличивают рН). Ниже в таблице представлены средние значения кислотности в антруме и теле желудка у условно здоровых пациентов (Колесникова И.Ю., 2009):
| Показатель | Сутки | День | Ночь |
| Средняя кислотность тела желудка, ед. рН | 3,2 | 3,1 | 3,3 |
| Средняя кислотность антрума желудка, ед. рН | 4,0 | 3,6 | 4,4 |
| Число ДГР длительностью более 5 мин | 29 | 12 | 18 |
| Число ДГР, достигающих тела желудка | 11 | 5 | 6 |
Общая кислотность желудочного сока у детей первого года жизни в 2,5–3 раза ниже, чем у взрослых. Свободная соляная кислота определяется при грудном вскармливании через 1–1,5 часа, а при искусственном – через 2,5–3 часа после кормления. Кислотность желудочного сока подвержена значительным колебаниям в зависимости от характера и режима питания, состояния желудочно-кишечного тракта.
Моторика желудка
В отношении моторной активности желудок можно разделить на две зоны: проксимальную (верхнюю) и дистальную (нижнюю). В проксимальной зоне отсутствуют ритмические сокращения и перистальтитка. Тонус этой зоны зависит от наполненности желудка. При поступлении пищи тонус мышечной оболочки желудка уменьшается и желудок рефлекторно расслабляется.
| Моторная активность различных отделов желудка и ДПК (Горбань В.В. и др.) |
Желудочная аккомодация — постпрандиальный вагусный рефлекс, приводящий к понижению тонуса желудка (первично в проксимальном отделе) в ответ на поступление пищи (см. рис. слева). Желудочная аккомодация обеспечивает резервуар для проглоченной пищи без достоверного повышения интрагастрального давления. Растяжение пищевода также может сопровождаться проксимальной желудочной релаксацией. Так называемая адаптивная релаксация заключается в расслаблении проксимального отдела желудка в ответ на растяжение антрального отдела желудка. Адаптивная релаксация обеспечивает создание градиента давления внутри органа, способствующего перемешиванию пищи и адекватному её измельчению. Адаптивная релаксация может генерироваться как локальными (при инициации механорецепторов в антруме), так и ваго-вагальными рефлексами.
| Наложение электродов на живот пациента при электрогастрографии |
В проксимальной зоне в области большой кривизны желудка располагаются интерстициальные клетки Кахаля, которые формируют ритм сокращений желудка (в среднем 3 цикла в минуту). Возникающие перистальтические волны направлены в сторону двенадцатиперстной кишки. Их функциональная роль — проталкивание содержимого желудка в сторону привратника.
Моторная функция желудка исследуется с помощью электрогастрографии. Принято, что, в зависимости от частоты основной гармоники имеет место:
- нормогастрия (нормальная моторика) — при частоте от 2 до 4 циклов в минуту
- брадигастрия (пониженная моторика) — при частоте менее 2-х циклов в минуту
- тахигастрия (повышенная моторика) — при частоте от 4 до 10 в минуту.
На графике изображены электрогастрограммы желудка до (красная кривая) и после приема пищи (зеленая). По оси абсцисс — секунды, по оси ординат — милливольты (Попов А.И., Рудалёв А.В.).
С помощью электроэнтерогастрографии (при которой применяется то же прибор «Гастроскан-ГЭМ» но методика проведения исследования отличается от электрогастрографии) выявляются следующие нарушения моторики желудка:
- раздраженный желудок
— характеризуется нормальной или сниженной электрической активностью желудка натощак с последующим повышением его электрической активности после еды более чем в 1,5-2 раза - ленивый желудок
— характеризуется нормальной электрической активностью желудка натощак и снижением её после приема пищи - астеничный желудок
— характеризуется высоким уровнем электрической активности желудка натощак и снижением его после приема пищи (Рачкова Н.С., Хавкин А.И.).
Важная роль в осуществлении моторной функции желудка у детей принадлежит деятельности привратника, благодаря рефлекторному периодическому открытию и закрытию которого пищевые массы переходят небольшими порциями из желудка в двенадцатиперстную кишку. Первые месяцы жизни моторная функция желудка плохо выражена, перистальтика вялая, газовый пузырь увеличен. У детей грудного возраста возможно повышение тонуса мускулатуры желудка в пилорическом отделе, максимальным проявлением которого бывает пилороспазм. В старшем возрасте иногда бывает кардиоспазм.
Функциональная недостаточность с возрастом уменьшается, что объясняется, во-первых, постепенной выработкой условных рефлексов на пищевые раздражители; во-вторых, усложнением пищевого режима ребенка; в-третьих, развитием коры головного мозга. К двум годам структурные и физиологические особенности желудка соответствуют таковым у взрослого человека (Боконбаева С.Д. и др.).
Ферменты желудка
Клетки слизистой оболочки желудка секретируют большое количество ферментов. Важнейшие протеолитические ферменты желудочного сока: пепсин, гастриксин (пепсин С), и химозин (реннин). Предшественник пепсина (профермент) пепсиноген, а также проферменты гастриксина и химозина продуцируются главными клетками слизистой оболочки желудка, и, в дальнейшем активируются соляной кислотой. Непротеолитическими ферментами желудочного сока являются лизоцим, карбоангидраза, амилаза, липаза и другие.
Эндокринные клетки желудка
В слизистой оболочке желудка располагается большое число эндокринных клеток, продуцирующих целый ряд гормонов. 35 % эндокринных клеток желудка здорового человека составляют энтерохромаффиноподобные клетки, секретирующие гистамин, 26 % — G-клетки, секретирующие гастрин. На третем месте по численности — D-клетки, секретирующие соматостатин.
На рисунке справа изображена схема фундальной железы (Дубинская Т.К.):
1 — слой слизь-бикарбонат 2 — поверхностный эпителий 3 — слизистые клетки шейки желез 4 — обкладочные (париетальные) клетки 5 — эндокринные клетки 6 — главные (зимогенные) клетки 7 — фундальная железа 8 — желудочная ямка
Микрофлора желудка
До недавнего времени считали, что благодаря бактерицидному действию желудочного сока микрофлора, проникшая в желудок, погибает в течение 30 минут. Однако современными методами микробиологического исследования было доказано, что это не так. Количество различной мукозной микрофлоры в желудке у здоровых людей составляет 103–104/мл (3 lg КОЕ/г), в том числе в 44,4% случаев выявлены Helicobacter pylori
(5,3 lg КОЕ/г), в 55,5% — стрептококки (4 lg КОЕ/г), в 61,1% — стафилококки (3,7 lg КОЕ/г), в 50% — лактобактерии (3,2 lg КОЕ/г), в 22,2% — грибы рода
Candida
(3,5 lg КОЕ/г). Кроме того, высеяны бактероиды, коринебактерии, микрококки и др. в количестве 2,7–3,7 lg КОЕ/г. Следует заметить, что
Helicobacter pylori
определялись только в ассоциации с другими бактериями. Среда в желудке оказалась стерильной у здоровых людей только в 10 % случаев. По происхождению микрофлору желудка условно разделяют на орально-респираторную и фекальную. В 2005 г. в желудке здоровых людей обнаружены штаммы лактобактерий, приспособившихся (подобно
Helicobacter pylori
) к существованию в резко кислой среде желудка:
Lactobacillus gastricus, Lactobacillus antri, Lactobacillus kalixensis, Lactobacillus ultunensis
. При различных заболеваниях (хронический гастрит, язвенная болезнь, рак желудка) количество и разнообразие видов бактерий, колонизирующих желудок, существенно увеличиваются. При хроническом гастрите наибольшее количество мукозной микрофлоры обнаружено в антральном отделе, при язвенной болезни — в периульцерозной зоне (в воспалительном валике). Причем нередко доминирующее положение занимают не
Helicobacter pylori
, а стрептококки, стафилококки, энтеробактерии, микрококки, лактобактерии, грибы рода
Candida
(Циммерман Я.С.).
Согласно данным Engstrand L. (2012), в желудке здорового человека, при отсутствии доминирования Helicobacter pylory
, основной объём микробиоты желудка представлен десятью родами:
Prevotella, Streptococcus, Veillonella, Rothia, Haemophilus, Actinomyces, Fusobacterium, Neisseria, Porphyromonas
и
Gemella
, относящимся к пяти типам (лат.
phylum
) бактерий:
Firmicutes, Proteobacteria, Bacteroidetes, Actinobacteria
и
Fusobacteria
.
Спектр и частота встречаемости микроорганизмов слизистых оболочек пищевода, желудка и 12-перстной кишки здоровых людей (Джулай Г.С. и др.)
Кроме
Helicobacter pylori
в желудке также обнаруживаются другие представители рода
Helicobacter
. Пациенты, у которых были выявлены не-H. pylori хеликобактерные виды, страдали от гастрита, язвенной болезни, рака желудка и МАЛТ-лимфомы. Хотя эти бактерии часто ошибочно называют «
Helicobacter heilmannii
», ряд сходных, но различных важных видов бактерий на самом деле участвуют в развитии патологий желудка, в том числе виды
Helicobacter bizzozeronii, Helicobacter felis, Helicobacter heilmannii, Helicobacter salomonis
и
Helicobacter suis.
Диагностика инфекций, вызванных не-H. pylori хеликобактерных агентов не всегда проста, частично из-за их очаговой колонизации в желудке человека (Старостин Б.Д. Лечение Helicobacter pylori-инфекции — Маастрихсткий V / Флорентийский консенсусный отчет).
Некоторые болезни и состояния желудка
Некоторые болезни желудка и синдромы (см.):
- гастриты
Прободение желудка — осложнение язвенной болезни - острый гастрит
- хронический гастрит
- атрофический гастрит
- анацидный гастрит
- поверхностный гастрит
- антральный гастрит
- рефлюкс-гастрит
- болезнь Менетрие
- инфекционные гастриты*
- Helicobacter pylori
-индуцированный гастрит - бактериальные гастриты, не ассоциированные с Helicobacter pylori
- Helicobacter heilmannii
-ассоциированный гастрит - энтерококковый гастрит
- анизакидоз желудка
- стронгилоидоз желудка
- криптоспоридоз желудка
| Филиппова М.П. Язвенная болезнь. Лекция для 2-го курса ФКП МГМСУ им. А.И.Евдокимова (видео) |
- постпрандиальный дистресс-синдром
*Классификация инфекционных гастритов соответствует Киотскому глобальному консенсусу.
Новообразования:
- рак желудка
- полипы желудка и полиповидные образования
- аденомы желудка
- синдром Пейтца-Егерса
Нарушения моторики желудка:
- «раздражённый» желудок
- «ленивый» желудок
Некоторые симптомы, которые могут быть связаны с заболеваниями желудка:
- боли в животе
- тошнота
- рвота
- гастралгия
График кислотности при дуоденогастральном рефлюксе (Сторонова О.А., Трухманов А.С.)
Материалы для пациентов
- Василенко В.В. Желудок // www.gastroscan.ru. 2022.
- Агапкин С.Н. Самое главное о желудке и кишечнике. Язвенная болезнь // ООО «Издательство «Эксмо». Москва. 2022. 53 с.
- Василенко В.В. Желудок и курорты / www.gastroscan.ru. 2018 г.
На сайте GastroScan.ru имеются: подраздел «Советы врачей» раздела сайта «Пациентам», подраздел «Популярная гастроэнтерология» раздела «Литература», а также подраздел «Популярная гастроэнтерология» раздела «Видео», содержащие материалы для пациентов по различным аспектам гастроэнтерологии.
Публикации для профессионалов здравоохранения, касающиеся вопросов анатомии, физиологии и заболеваний желудка
- Матвеева Л.В., Усанова А.А., Мосина Л.М. Физиология желудка: монография / Саранск, 2012. – 100 с.
- Бутов М.А., Кузнецов П.С. Обследование больных с заболеваниями органов пищеварения. Часть 1. Обследование больных с заболеваниями желудка. Учебное пособие по пропедевтике внутренних болезней для студентов 3 курса лечебного факультета. – Рязань. — 2007.
- Рапопорт С.И., Лакшин А.А., Ракитин Б.В., Трифонов М.М. рН-метрия пищевода и желудка при заболеваниях верхних отделов пищеварительного тракта / Под ред. академика РАМН Ф.И. Комарова. — М.: ИД МЕДПРАКТИКА-М. — 2005. – с. 208.
- Ступин В.А., Силуянов С.В. Нарушение секреторной функции желудка при язвенной болезни // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. — 1997. – № 4. – с. 23–28.
- Коротько Г.Ф. Организация желудочного пищеварения // Вестник хирургической гастроэнтерологии. — 2006. – № 1. – с. 17–25.
- Циммерман Я.С. Современные методы исследования функций желудка и их диагностические возможности // РЖГГК. — 2011. — Т.21. — №5. — С.4-16.
- Лысиков Ю.А., Горячева О.А., Цветкова Л.Н., Красавин А.В., Гуреев А.Н., Цветков П.М. Клинико-морфологические особенности язвенной болезни двенадцатиперстной кишки у детей // Педиатрия. 2011. Том 90. № 2. С. 38–42.
- Левит Р.М. Клинико-эндоскопическая и морфологическая характеристика хронического гастродуоденита в детском возрасте. Автореферат дисс. д.м.н., 14.01.08 – педиатрия, ЯГМУ, Москва, 2016.
- Колесникова И.Ю., Волков В.С. Диагностика и лечение кислотозависимых заболеваний пищеварительного тракта. Руководство для врачей / М.: ООО «Издательство «Медицинское информационное агентство», 2014. — 432 с.
- Гусейнов А.З., Бронштейн П.Г., Сажин В.П. Хирургия желудка монография // Санкт-Петербург — Тула: Изд-во «Тульский государственный университет», 2014. — 264 с.
На сайте GastroScan.ru в разделе «Литература» имеется подраздел «Заболевания желудка и двенадцатиперстной кишки», содержащий публикации для профессионалов здравоохранения. Назад в раздел
Лейкоплакия полости рта: лечение медицинскими препаратами
Лечение подразумевает полную ликвидацию раздражающих факторов, приведших к развитию болезни:
- отказ от курения;
- стачивание острых краев зубов;
- санация ротовой полости;
- замена пломб;
- применение средств для защиты поверхности губ.
Дополнительно назначается курс витамина A, продолжительностью не менее месяца, затормаживающего процесс ороговения тканей.
Если принятые меры не вызвали полного исчезновения проявлений заболевания, допускается хирургическое вмешательство: очаг иссекается, в зависимости от степени развития болезни используется криодеструкция или электрокоагуляция.
Особого внимания заслуживают язвы, ибо они могут перерасти в раковые опухоли. Для их лечения назначаются препараты, усиливающие процесс регенерации и эпителизации тканей. Если положительная динамика отсутствует, не избежать оперативного вмешательства.
Человек, заболевший лейкоплакией, должен постоянно посещать стоматолога для осмотра, чтобы не допустить злокачественного перерождения клеток.
Помимо отказа от курения, пациенту корректируется диета: на время лечения из рациона исключается острая и слишком солёная пища, рекомендуется употреблять больше овощей и фруктов.
Назначаются препараты:
- средства, восстанавливающие эпителий (наибольшую эффективность показал 30-процентный ацетат токоферола, который наносится на поврежденные участки трижды в день на 15 минут, после чего смывается водой);
- антисептики (после каждого приёма пищи рекомендуется полоскать рот раствором хлоргексидина в концентрации 0,05%);
- анальгетики (их применение оправдано при наличии болевых ощущений. Неплохо себя зарекомендовал Лидокаин, наносящийся на слизистую оболочку до еды).
Ни в коем случае нельзя применять препараты, обладающие раздражающим действием, поскольку в противном случае это чревато формированием раковых клеток.
Если в течение пары недель нет улучшений, назначается хирургическая операция: это может быть либо иссечение скальпелем, либо применение холода в виде жидкой струи азота.
Химические травмы слизистой оболочки рта у детей.
Эти травмы наблюдаются главным образом у детей 1 – 3 лет при случайном проглатывании употребляемых в быту растворов кислот и щелочей. В этом случае развиваются сочетанные ожоги слизистой оболочки рта, глотки, пищевода. Тяжесть поражения определяется концентрацией препарата и длительностью его воздействия. Слизистая оболочка становится резко гиперемированной, затем в сроки от нескольких часов до суток появляются некрозы, наиболее глубокие обычно на нижней губе. Некротизированые ткани пропитываются фибринозным экссудатом; образуется толстая пленка, которая медленно отторгается на 7 – 8-й день и в более поздние сроки. При неосложненном течении под такой пленкой происходят параллельно рубцевание тканей и эпителизация дефекта.
Химические ожоги могут вызвать многие лекарственные средства, применяемые при лечении зубов: фенол, формалин, антиформин, кислоты, спирт, эфир и др., поэтому стоматолог при употреблении их должен быть особенно осторожным, учитывая легкую ранимость слизистой оболочку у детей и часто бурную реакцию организма в ответ на ее повреждение.
ЛЕЧЕНИЕ ХИМИЧЕСКИХ ТРАВМ СЛИЗИСТОЙ ОБОЛОЧКИ РТА У ДЕТЕЙ.
При химических ожогах в первые минуты и часы оно должно быть направлено на нейтрализацию химического агента 1 – 2 % растворами натрия гидрокарбоната при ожогах кислотами и 1 % раствором хлористоводородной или 3 % раствором лимонной кислоты при ожогах щелочами. В дальнейшем лечение состоит в предупреждении вторичного инфицирования очага поражения и обезболивании. При ожогах глотки и пищевода ребенок должен быть госпитализирован в ЛОР-отделение.
Лейкоплакия полости рта: чем лечить в домашних условиях
Помимо медикаментозного лечения, лейкоплакию полости рта можно лечить средствами народной медицины.
Рецептов существует немало, вот лишь основные из них:
- полоскания травами (подходят настои душицы, ромашки, женьшеня и других адаптогенов, уменьшающих воспалительный процесс и повышающих сопротивляемость организма к воздействию вредных факторов);
- регулярное употребление орехов и настоек на их основе;
- полоскания отварами календулы, зверобоя, эвкалипта. Хорошо себя показывает чередование – один раз ротовая полость полощется раствором соды, спустя пару часов – настоем из трав. Подобную процедуру следует повторять не менее 5 раз в день;
- смазывание очагов поражения облепихой и оливками (плоды нужно предварительно размять в руках, чтобы появился сок).
Своевременное выявление заболевания и соблюдение всех рекомендаций врача – залог выздоровления в минимально возможные сроки и уменьшение риска возникновения осложнений. Если начать лечение на начальной стадии, свести вероятность появления осложнений получается практически к нулю.