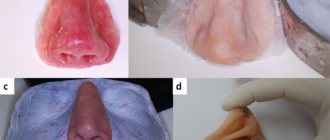
Туберкулёз полости рта – это инфекционное заболевание, которое, как и другие разновидности туберкулёза, вызывается микобактериями. Данная патология относится к хроническим. Как правило, характерное туберкулёзу воспаление, задевающее оболочку рта и красную кайму вокруг губ, является вторичным: то есть возникает как последствие или наиболее характерное проявление других форм туберкулёза. Так, например, к ним относятся туберкулезные поражения лимфатических узлов и костей.
Слизистая оболочка ротовой полости – это далеко не самая благоприятная среда для развития и размножения микобактерий, вызывающих туберкулёз. Как правило, попадая в эту среду, микобактерии гибнут. Однако при наличии благоприятных обстоятельств (микротравмы, механические повреждения в ротовой полости, открывающие ворота для инфекции), бактерии проникают внутрь и провоцируют образование туберкулёзной язвы.
Туберкулез полости рта — относительно редкая форма туберкулёза, как правило, диагностируют её только у детей. Это связано с особенностями прорезывания зубов у детей.
У грудного ребенка подобное заболевание может протекать чрезвычайно тяжело и включает в себе генерализацию туберкулёзной инфекции. Вторичная туберкулёзная инфекция начинает развиваться как туберкулёзная волчанка или милиарноязвенный туберкулёз.
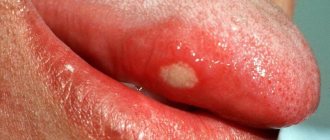
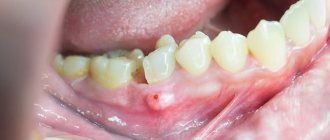
Туберкулёз передается воздушно-капельным путем. Инкубационный период длится от восьми до тридцати дней, а после этого начинается формирование неровной, размытой язвы, обладающей выраженной болезненностью. Через несколько дней она начинает постепенно увеличиваться. Вместе с этим набухают прилегающие лимфоузлы. Другие признаки воспаления еще отсутствуют
Классификация разновидностей туберкулеза ротовой полости
Туберкулез ротовой полости – это заболевание, которое появляется и развивается преимущественно у пациентов со сниженным иммунитетом. Заболевание вызывается палочкой Коха. Очаг воспаления, расположенный в ротовой полости пациентов, в большинстве случаев является вторичным. Развивается он как итог распространения инфекции из основного очага, а распространяется через кровеносную или лимфатическую системы. В случае, когда пациент поражен легочной формой туберкулеза, инфекция распространяется на полость рта вследствие проникновения содержащихся в мокроте микобактерий.
Выделяют четыре формы туберкулёза ротовой полости. Среди них:
- Первичный туберкулёз ротовой полости. Передающийся респираторным или фекально-оральным путём, данный недуг практически никогда не встречается у взрослых. В основном пациенты с этим диагнозом – дети грудного возраста.
- Туберкулёзная волчанка. Именно волчаночная форма туберкулеза ротовой полости встречается в практике стоматологов чаще всего. Эрозивные элементы локализуются на слизистой оболочке дёсен. В случае, когда лечение не было начато вовремя, эти новообразования могут перейти в злокачественную форму.
- Милиарно-язвенная форма. Эта форма обычно развивается у пациентов, которые уже были ослаблены туберкулёзом. Вместе с кашлем у них выделяется мокрота, являющаяся источником провоцирующих туберкулез ротовой полости бактерий. Очаги поражения – на нёбе и языке, в редких случаях – в области маргинальных десен или со стороны щеки.
- Скрофулодерма. Данная форма заболевания диагностируется в большинстве случаев у детей. Клинические признаки скрофулодермы несколько отличаются от признаков других форм туберкулеза ротовой полости. На первых этапах – появлением не бугорка, а узелка довольно крупного по размерам. После того, как происходит его размягчение и некроз, наступает этап образования свищевых ходов. Процесс заживления поверхности образовавшихся язвочек происходит достаточно долго, а после него образуются характерные бахромчатые рубцы.
Что провоцирует?
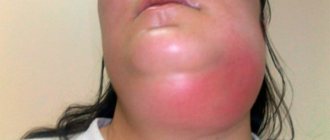
Заражение происходит чаще воздушнокапельным путем, реже алиментарным. После инкубационного периода продолжительностью от 8 до 30 дней на месте входных ворот инфекции возникает язва с подрытыми, неровными краями и зернистым, грязносерого цвета дном. Для туберкулезной язвы характерны отсутствие острых воспалительных явлений и выраженная болезненность. В основании и по краям язвы — небольшой инфильтрат, более выраженный при локализации поражения на красной кайме губ. Через 2-4 нед после образования язва увеличивается в размерах. Регионарные лимфатические узлы также увеличиваются и уплотняются, часто нагнаиваются и вскрываются. Изменяется общее состояние больных: появляются субфебрильная температура, слабость, повышенное потоотделение.
Диагностика
Первичный туберкулёз ротовой полости диагностируется еще при внешнем осмотре. Так, ему свойственно наличие рваных ранок и язв в углах рта с желтыми, серыми и синеватыми наслоениями. Участки с язвами имеют тенденцию к постепенному увеличению.
В то же самое время начинают увеличиваться лимфоузлы.
Диагностика проводится на основе собранного анамнеза, а также с применением гистологических и бактериоскопических исследований. На слизистой оболочке во время обследования обнаруживаются плотные болезненные бугры или язвы – в зависимости от тяжести состояния.
Наличествует незначительное воспаление. Между лимфоузлами и окружающей их поверхностью начинается процесс образования спаек.
Милиарный туберкулез в старческом возрасте
Т
уберкулез (ТБК) у больных пожилого и старческого возраста продолжает оставаться одной из важных клинических проблем для врачей общей практики неспециализированных отделений и стационаров. По многочисленным данным, наибольший процент ошибок в диагностике ТБК в клинике внутренних болезней отмечается у пожилых и стариков. Примечательно, что со временем ситуация практически не меняется, несмотря на совершенствование методов диагностики ТБК и появление современных лучевых, эндоскопических и микробиологических методов исследования. По данным А.Е. Рабухина, относящихся к 1975 г., около 80% больных, умерших от ТБК в терапевтических и инфекционных отделениях и не состоявших на учете в противотуберкулезных диспансерах, были старше 50 лет [1]. Согласно более поздним данным [2], в 37 из 60 смертных случаев в гериатрических госпиталях ТБК был диагностирован только на аутопсии, причем у трети прижизненно ошибочно диагностировались злокачественные опухоли различной локализации. Если учитывать современную повсеместную тенденцию к уменьшению числа патологоанатомических вскрытий умерших стариков, то есть основания полагать, что истинная частота нераспознанного ТБК в неспециализированных стационарах может быть выше.
Основными причинами трудности диагностики ТБК и связанных с ней ошибками у пожилых и стариков
являются следующие:
• атипичное течение заболевания и его патоморфоз в данном возрасте;
• частое наличие сопутствующей патологии (полиморбидность) с синдромно-сходными проявлениями;
• длительное торпидное течение хронического (“старого”) процесса под маской других заболеваний органов дыхания;
• тяжесть состояния больных (декомпенсация сопутствующей патологии и др.), не позволяющая проводить адекватное обследование;
• недостаточная настороженность врачей общей практики в отношении реальности ТБК у стариков.
В качестве иллюстрации особенностей течения и трудностей диагностики ТБК в старческом возрасте приводим наблюдение.
Больная Л., 78 лет,
поступила в 7-ю ГКБ г. Москвы с
жалобами
на повышение температуры тела до 38–39°С в течение 3 нед, устойчивую к гентамицину, боли в нижнем отделе позвоночника, слабость.
В анамнезе:
хронический бронхит, ишемическая болезнь сердца, язвенная болезнь двенадцатиперстной кишки.
Объективное
состояние больной тяжелое, больная адинамична, частота дыханий 28 в 1 мин, дыхание жесткое, сухие рассеянные хрипы, в нижних отделах легких влажные единичные хрипы, ЧСС 105 в 1 мин, АД 160/90 мм рт.ст. Тоны сердца ритмичные, систолический шум на аорте. Печень выступает из подреберья на 3 см, селезенка увеличена. Периферические лимфоузлы не увеличены. Болезненность при пальпации поясничного отдела позвоночника. Подвижность, больной из-за боли в спине ограничена.
Анализы крови:
Нb 90 г/л, эр. 2,7х1012/л, тр. 95000, лейк. 9200: п. 7%, с. 70%, л. 10%, м. 13%. СОЭ 65 мм/ч. Общий белок 60 г/л. Моноклональный иммуноглобулин при электрофоретическом исследовании сыворотки отсутствует, холестерин 4,6 ммоль/л, фибриноген 5 г/л, мочевина 7 ммоль/л.
Анализ мочи:
удельный вес 1015, белок 0,65%
°
, эритроциты 2–3 в поле зрения, лейкоциты – 3–4 в поле зрения.
Рентгенография грудной клетки
: мелкоочаговая диссеминация в обоих легких, преимущественно в верхних отделах на фоне усиления и деформации легочного рисунка.
УЗИ органов брюшной полости:
увеличение размеров печени с наличием в ней диффузных изменений. Размеры почек не изменены, умеренное расширение чашечно-лоханочной системы с обеих сторон. Образование в верхнем полюсе правой почки (киста?).
Рентенография позвоночника
(рис. 1): деформация тела IV поясничного позвонка, неоднородная структура, разрушение верхней замыкательной пластинки.
Рис. 1. Рентгенограмма позвоночника больной Л.
Эхокардиография:
гипертрофия левого желудочка, склероз и кальциноз аортального клапана. ЭКГ–диффузные изменения миокарда.
Гастроскопия:
недостаточность кардии, рефлюкс-эзофагит, эрозивный гастрит.
Состояние больный продолжало оставаться тяжелым. Тяжесть состояния была обусловлена выраженной интоксикацией с вероятным развитием ДВС-синдрома (единичные кожные геморрагии, эрозии слизистой, тромбоцитопения).
Окончательный диагноз оставался неясным. Имеющаяся клинико-рентгенологическая симптоматика – двусторонняя легочная диссеминация, рентгенологические изменения поясничного позвонка, лихорадка, устойчивая к антибиотикам, анемия, увеличение СОЭ, наличие образования в почке – давала основание подозревать опухоль правой почки с метастазами в легкие, позвоночник. Вместе с тем нельзя было полностью исключить гематогенно-дисcеминированный туберкулез. Миеломная болезнь у данной больной была исключена на основании отсутствия в крови моноклонального иммуноглобулина.
Лечение
больной включало антибиотики: цефоперазон, ципрофлоксацин, инфузионную терапию (свежезамороженная плазма, гемодез), антиагреганты (пентоксифиллин), анальгетики. Несмотря на проводимую терапию, состояние больной прогрессивно ухудшалось: появились признаки сердечной недостаточности, возникло желудочное кровотечение, в результате которого наступила смерть.
Клинический диагноз:
рак правой почки с метастазами в поясничный отдел позвоночника и легкие, хронический пиелонефрит. Острые эрозии желудка, желудочное кровотечение, отек легких. ИБС: атеросклеротический кардиосклероз, атеросклероз аорты, недостаточность кровообращения II ст. Хронический бронхит вне обострения, эмфизема легких.
При патологоанатомическом исследовании
обнаружен деструктивный процесс в IV поясничном позвонке с наличием в нем желтоватых масс; множественные белесоватые просовидные бугорки в обоих легких, более интенсивные в нижнезадних отделах; сужение просвета левой коронарной артерии на 70%; фиброзные бляшки и кальциноз аорты; множественные эрозии слизистой желудка с содержимым типа “мелены” в тонком и восходящем отделе толстого кишечника.
Гистологическое исследование внутренних органов:
легкие – множественные гранулемы с эпителиоидными клетками и клетками Пирогова–Лангханса, участки казеозного некроза. В отдельных полях зрения вокруг бугорков выраженная эмфизема (рис. 2). Сердце – жировая дистрофия миокардиоцитов, диффузные поля соединительной ткани. Печень – множественные туберкулезные гранулемы (рис. 3) с типичным строением. IV поясничный позвонок – выраженный казеозный некроз, туберкулезные гранулемы. Паратрахеальные лимфоузлы – рисунок стерт за счет большого количества туберкулезных бугорков с клетками Пирогова–Лангханса. Двенадцатиперстная кишка – поверхностный некроз эпителия, кровоизлияния в поверхностный слой. Почки – картина хронического пиелонефрита.
Рис. 2. Энфизема легких
Рис. 3. Туберкулезные гранулемы в печени
Таким образом, у 78-летней больной, у которой прижизненно диагностировался рак почки с отдаленными метастазами, посмертно был выявлен
острый милиарный ТБК с поражением легких, печени, лимфоузлов, туберкулезный спондилит IV поясничного позвонка.
Морфологическая картина в виде очагов казеозного некроза в пораженных органах свидетельствовала об активности процесса, который манифестировался клинико–лабораторными признаками. Источником гематогенной диссеминации туберкулезной инфекции явился, по всей вероятности, туберкулезный спондилит IV поясничного позвонка, в котором был выявлен острый деструктивный процесс со значительным разрушением и наличием массивных казеозных участков.
Обсуждение
Диагностика туберкулезного спондилита у стариков представляет немалые трудности. Имеющийся болевой синдром обычно расценивается как проявление сенильного остеопороза, спондилеза, остеохондроза. Выявляемые рентгенологические изменения в позвоночнике при соответствующей клинической картине заставляют врача в первую очередь проводить онкологический поиск (миеломная болезнь, метастазы рака), обременительный для стариков и часто не подтверждающий наличие первичного опухолевого очага. Тем не менее даже в подобных ситуациях вероятность туберкулезного спондилита не принимается в расчет.
Не меньшие трудности возникают при диагностике милиарного ТБК легких при наличии рентгенологических признаков легочных диссеминаций. Одним из объективных источников ошибок в диагностике ТБК легких у стариков являются часто встречающиеся в данном возрасте заболевания с синдромно-сходной картиной. На эти заболевания (например, опухоли, неспецифические воспалительные заболевания) клиницисты нацелены в большей степени из-за их частоты и общепризнанной реальности в позднем возрасте. Милиарный ТБК легких был наиболее частой формой при патологоанатомическом исследовании умерших (средний возраст 84,5 года), которым прижизненно ставился диагноз опухолевых заболеваний [3]. В другом исследовании [2] из 85 умерших, у которых активный ТБК был диагностирован при патологоанатомическом исследовании, у 12 больных со средним возрастом 79,5 года прижизненно диагностировался рак, причем рентгенологические изменения обнаруживались у половины больных.
Трудности своевременного распознавания ТБК у стариков усугубляются тяжестью состояния больных в связи с далекозашедшим процессом
, а также декомпенсацией сопутствующих заболеваний (сердечная и дыхательная недостаточность, анемии и т.д.). Последние часто выступают на первый план в клинической картине заболевания. С другой стороны, тяжесть состояния больных и нередко краткость их пребывания в стационаре (в связи с летальным исходом) не всегда позволяют провести детальное и целенаправленное обследование.
Патогенетическим фоном развития ТБК в позднем возрасте могут быть инволюционный Т-клеточный иммунодефицит, нарушения в местной защите легких [4], а также иммунодефицитные состояния, обусловленные тяжелыми заболеваниями (опухоли, сахарный диабет, лечение антибиотиками, глюкокортикоидами, несбалансированное питание).
Литература:
1. Рабухин А.Е. Туберкулез вчера и сегодня. Тер. арх. 1978; 3: 3–10.
2. Mac Gee W. Z Gerontol. 1989; 22 (6): 311–4.
3. Chastonay Ph. Schweiz med W. schr. 1988; 118 (44): 1612–5.
4. Адамбеков Д.А., Салов В.Ф., Литвинов В.И. Старение, противотуберкулезный иммунитет, иммунокоррекция. Проб. туберк. 1993; 12: 52–55.
Лечение туберкулеза полости рта
Лечение данной формы, как и всех остальных, проводится в специализированных учреждениях – туберкулёзных диспансерах. В первую очередь производится лечение основного заболевания. Для того, чтобы бактериальная инфекция не распространялась дальше, назначаются ванночки с антисептиком
После того, как острое состояние купировано, необходимо позаботиться о своевременной и качественной санации ротовой полости. Важно своевременно обратиться к специалисту при первых симптомах: запущенный туберкулез ротовой полости приводит к тяжелым последствиям для здоровья пациента.
Причины возникновения
Палочка Коха обладает оболочкой, устойчивой к кислотной среде. Она способна выживать при замораживании, высушивании, под воздействием щелочей и мн. др. Характеризуется способностью к образованию так называемых L-форм с повышенной приспосабливаемостью. Наиболее патогенными для людей являются микробактерии:
- Mycobacterium tuberculosis humans;
- Mycobacterium bovis.
В организм микробактерии попадают контактным, воздушным, смешанным и другими путями. Так формируется первый воспалительный очаг. Ребенок может быть инфицирован также во время беременности матери – через плаценту либо в ходе родов, если прогладывает околоплодные воды.Источник: https://www.ncbi.nlm.nih.gov/pubmed/24548085 Marais BJ Tuberculosis in children J Paediatr Child Health. 2014 Oct;50(10):759-67. doi: 10.1111/jpc.12503. Epub 2014 Feb 19
В группу риска входят дети:
- не вакцинированные БЦЖ;
- длительно лечащиеся антибиотиками, гормональными или цитостатическими средствами;
- имеющие ВИЧ-статус;
- проживающие в неблагоприятных условиях (социальных и/или санитарных);
- имеющие сахарный диабет;
- с ослабленным иммунитетом;
- в возрасте до 2 лет;
- и др.
Как диагностируется туберкулёз?
Для диагностики заболевания нужно обратиться для начала на консультацию к лечащему терапевту, который при подозрении на туберкулёз направил на прием к фтизиатру (специалисту по туберкулёзу) для дальнейшей диагностики и лечения. Диагностика будет зависеть от типа заболевания.
Диагностика лёгочной формы туберкулёза
Требуется сделать рентгеновский снимок грудной клетки, который позволяет получить изображение лёгких. При лёгочной форме туберкулеза на снимке должны быть видны изменения во внешнем виде легких, например, образование рубцов.
Для подтверждения диагноза берут образцы слизи и мокроты для анализа под микроскопом на наличие бактерий туберкулеза.
Обследование при внелегочном туберкулёзе
- компьютерная томография
- магнитно-резонансная томография (МРТ)
- ультразвуковое исследование (УЗИ)
- анализы крови
- анализ мочи
- биопсия — из пораженного участка берется образец ткани для исследования на наличие туберкулеза
Обследование при латентном туберкулёзе
Для профилактики заболевания каждый человек обязан минимум 1 раз в два года проходить флюорографию и делать рентген лёгких.
Цены
| Наименование услуги (прайс неполный) | Цена |
| Прием (осмотр, консультация) врача-пульмонолога первичный, лечебно-диагностический, амбулаторный | 1750 руб. |
| Консультация кандидата медицинских наук | 2500 руб. |
| Консультация профессора | 4500 руб. |
| Консультация (интерпретация) с анализами из сторонних организаций | 2250 руб. |
| Назначение схемы лечения (на срок до 1 месяца) | 1800 руб. |
| Исследование функции внешнего дыхания (ФВД) с медикаментозными пробами | 1800 руб. |
| Рентгенография органов грудной клетки (обзорная) | 1900 руб. |
| Рентгенография органов грудной клетки в 2-х проекциях | 2900 руб. |
Способы передачи инфекции
- Воздушно-капельным – через чиханье, кашель больного с открытой формой болезни, причем даже высыхая, палочка сохраняет свою патогенность.
- Алиментарным – через пищеварительный тракт. Инфекция попадает в организм из-за плохой гигиены рук или плохо вымытых и необработанных продуктов питания.
- Контактным – инфекция попадает внутрь человека через конъюнктиву глаз, при поцелуях, половом контакте, через контакт загрязненных предметов с кровью человека, использование чужих предметов гигиены.
Как лечить туберкулёз?
Лечение патологии зависит от её вида, но чаще всего назначается курс антибиотиков. Туберкулёз – опасное заболевание, которое требует немедленного лечения. Это позволяет человеку вернуться к своему привычному образу жизни.
Антибактериальная терапия направлена на подавление размножения возбудителя туберкулеза.
Лечение проходит в 2 фазы: на первой применяют сразу несколько препаратов, чтобы уменьшить популяцию микробактерий, вторая фаза – поддерживающая терапия. Антибиотики останавливают размножение бактерий и выделение их в окружающую среду, воспалительный процесс.
После приема таких сильнодействующих лекарств человеку нужна дополнительная поддерживающая терапия, которая укрепит организм и снизит токсический эффект. Для этого назначается прием иммуностимуляторов (восстанавливают работу печени), сорбентов (выводят токсичные продукты распада химиопрепаратов) и витаминных комплексов.
После приема препаратов в течение двух недель большинство людей уже не заразны и чувствуют себя гораздо лучше. Однако очень важно продолжать принимать лекарства согласно указаниям врача и полностью пройти курс лечения антибиотиками.
Виды туберкулеза
- Открытая форма – болезнь явно выражена, бактерии легко обнаруживаются в мокроте, каловых массах. Сам больной представляет опасность для окружающих, так как инфекция передается воздушно-капельным путем. Микробактерии можно обнаружить в мокроте, моче, каловых массах.
- Закрытая форма – не является опасной для окружающих. Характеризуется сложностью выявления инфекции в мокроте. Чаще всего встречается туберкулез легких, но эта инфекция может также поражать кости, суставы, мочеполовую систему, кишечник, брюшину, мозговые оболочки, ЦНС, периферические лимфоузлы, кожу
Виды и формы патологии
По периоду протекания в медицине выделяют стадии:
- инфильтрации;
- распада;
- обсеменения;
- рассасывания;
- уплотнения;
- появления рубцов;
- обызвествления.
| Форма | Особенности |
| Хроническая и ранняя | Протекает на фоне температуры тела до 40℃, кашля, болей в легких, наблюдается неоднородное дыхание, хрипы, сниженный аппетит, упадок сил. |
| Поражение дыхательных органов | Включает патологии:
|
| Другие локализации | Могут быть поражения:
|