Абсцесс на языке – чем опасен гнойник во рту и как его удалить без последствий
Абсцесс языка представляет собой серьезное патологическое состояние, для которого характерно появление гнойного новообразования на фоне стремительного распространения воспаления. При этом пациент начинает испытывать сильное недомогание, может резко подскочить температура тела, а сам орган станет отечным, что в результате приведет к проблемам с дикцией, приемом пищи и даже дыханием. В рамках диагностики врач может предложить провести пункцию с целью выяснить больше о содержимом гнойника. Сегодня поговорим о том, по каким причинам может начать развиваться гнойный процесс, какие сопутствующие симптомы характерны для данного состояния и какие методы лечения абсцесса применяются сегодня.
Симптомы
Основными симптомами данного заболевания являются:
- Нарастание острой, пульсирующей или ноющей зубной боли, усиливающейся с приемом пищи;
- Наблюдение горького привкуса во рту или неприятного запаха;
- Ощущение общей слабости, головная боль, апатия, бессоница, отсутствие аппетита;
- Повышается чувствительность зубов;
- Десна воспаляется, наблюдается отек, покраснение, образуется небольшое уплотнение или припухлость, наполненная гноем;
- Происходит увеличение шейных лимфоузлов;
- В процессе развития инфекции появляется тошнота, поднимается температура тела;
- Может появиться асимметрия лица, увеличиться размер одной щеки, нижней или верхней губы.
Важно знать, что начавшийся на одном зубе абсцесс при отсутствии лечения может перейти на следующий. Если внешняя оболочка не выдерживает и рвется, гной выходит наружу, становится легче и боль проходит, однако существует риск попадания гнойных масс в здоровые ткани и зубы, и повторение печальной истории. Игнорирование гнойных уплотнений в ротовой полости может привести к таким тяжелейшим последствиям: потере зуба, отмиранию тканей челюсти, развитию болезней органов дыхания (пневмонии, ангине) и зрения. Также это чревато параличем лицевых нервов, а весь организм подвергается острой интоксикации.
Особенности гнойного абсцесса
Абсцесс на слизистой полости рта – это своего рода нарыв, который характеризуется сильным воспалением и образованием гнойных масс. Постепенно он приводит к отмиранию живых тканей, а в запущенной стадии сопровождается общим ухудшением состояния пациента и появлением выраженной болезненности во время разговора, пережевывания пищи и даже дыхания. Очевидно, что данная патология может спровоцировать весьма серьезные последствия для организма в целом, поэтому игнорировать гнойник в полости рта ни в коем случае нельзя.
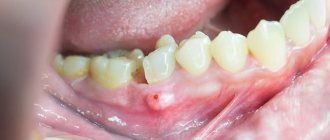
На фото показан абсцесс языка
Абсцесс корня языка, как, собственно, и любого другого участка этого органа, вполне охотно поддается лечению, однако требует комплексного подхода к решению проблемы. Здесь важно понимать, что чем раньше будет обнаружено воспаление, тем проще и быстрее его удастся устранить. Рассматриваемая патология оказывает серьезное влияние на общее состояние здоровья и иммунитет, поэтому не стоит медлить с лечением.
Абсцессы и флегмоны языка
Гнойные процессы языка могут возникать как в собственных мышцах подвижной части языка, так и в клетчаточных пространствах его корня. Абсцессы подвижной части языка чаще возникают в результате инфицирования ран, а также при внедрении в язык инородных тел пищевого характера, чаще всего рыбных косточек. Больной жалуется на резкую боль при глотании и движении языком. При пальпации языка имеется болезненный инфильтрат, который располагается чаще на боковой, реже на тыльной поверхности. Флюктуация обычно не определяется из-за локализации гнойного очага в мышечных слоях. Вскрытие абсцессов подвижной части языка проводится продольными разрезами по месту наибольшего выпячивания.
Границами корня языка являются: сверху — собственные мышцы языка; снизу — челюстно-подъязычная мышца; снаружи — подбородочно- язычная и подъязычно-язычная мышцы правой и левой стороны. На глоточной поверхности корня языка располагается язычная миндалина, которая входит в состав лимфоидного кольца глотки Пирогова-Вальдейера (нёбные, трубные, глоточная и язычная миндалины).
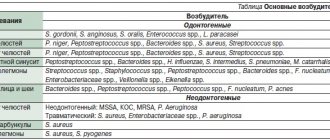
Основным источником инфицирования могут быть инфицированные раны языка. Гнойно-воспалительный процесс, развивающийся в области корня языка, может распространяться с язычной миндалины, из подъязычного, подподбородочного и поднижнечелюстного клетчаточного пространств. Реже источником инфицирования являются очаги одонтогенной инфекции, находящиеся в области больших коренных зубов нижней челюсти. Не следует забывать о нагноении врожденных кист языка.
Клиника. При абсцессах и флегмонах корня языка больные жалуются на сильную боль в области его корня, которая иррадиирует в ухо. Глотание слюны и жидкости резко болезненно, а иногда даже невозможно. При попытке сделать глоток, жидкость попадает в дыхательные пути и вызывает мучительный кашель. Как правило, из-за отека надгортанника появляется нарушение дыхания, иногда в результате евстахиита понижается слух.
Клиническое течение флегмон корня языка тяжелое. Язык резко увеличен в размерах, не умещается в полости рта, подвижность его резко ограничена. Рот приоткрыт, изо рта выделяется густая слюна, нередко с неприятным запахом. При пальпации выявляется равномерная отечность и плотность языка, надавливание на спинку его (по средней линии) вызывает резкую боль.
боль. Слизистая оболочка языка гиперемирована, синюшная. Флюктуация обычно не определяется, так как гнойный очаг расположен между мышцами. Спинка языка покрыта сухим гнойным налетом. Инфильтрат можно прощупать в глубине подподбородочной области над подъязычной костью.
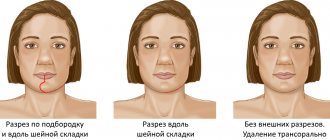
Лечение. Оперативный доступ при гнойно-воспалительных процессах корня языка внеротовой. Разрез длиной 4 см производят со стороны кожных покровов по средней линии или в подподбородочной области. Раздвинув крючками края раны, рассекают по шву челюстно-подъязычные мышцы. Тупо раздвигают мягкие ткани, проникают к гнойному очагу. Дренирование последнего проводят активным сдвоенным трубчатым дренажем. Иногда при нарастающих явлениях гипоксии возникает необходимость в образовании трахеостомы.
Оперативный доступ к гнойному очагу может быть как внутри-ротовым, так и внеротовым. Разрез производят со стороны полости рта, параллельно внутренней поверхности нижней челюсти. Длина его должна равняться 3 см. Скальпелем рассекают только слизистую оболочку дна полости рта, а глубже проникают тупым путем во избежание повреждения язычной артерии. К гнойному очагу проникают, тупо расслаивая подлежащие мягкие ткани. При разлитом гнойно-воспалительном процессе разрез проводят в поднижнечелюстной области с рассечением части волокон челюстно-подъязычной мышцы, а дренирование гнойной раны осуществляют активным сдвоенным трубчатым дренажем.
Окологлоточное пространство (spatium parapharyngeum) — почти изолированное пространство (рис.), ограниченное с внутренней стороны боковой стенкой глотки, спереди — восходящей частью нижней челюсти и внутренней крыловидной мышцей, сзади — предпозвоночной фасцией, снаружи — глубоким листком фасции околоушной железы.
Вдоль этого пространства проходит внутренняя сонная артерия (a. carotis int.), нервы подъязычный, блуждающий, языко-глоточный, добавочный (nn. hypoglossus, vagus, glossopharyngeus, accessorius), к которым с внутренней стороны примыкает внутренняя яремная вена (v. jugularis int.). Через отверстие в глубоком листке фасции околоушной железы окологлоточное пространство сообщается с внутренним отделом ложа этой железы. Окологлоточное пространство связано с заглоточным пространством (см.). Книзу О. п. переходит в срединную щель шеи, находящуюся под телом подъязычной кости между средней и поверхностными фасциями шеи с одной стороны и глубокой фасцией шеи — с другой. У верхней апертуры грудной клетки срединная щель шеи переходит в средостение.
Острые воспалительные процессы в окологлоточном пространстве чаще протекают по типу абсцесса или флегмоны. Они могут возникать в результате проникновения вирулентной инфекции тонзиллогенным путем, одонтогенным, отогенным и со стороны околоушной железы.
При развитии окологлоточного абсцесса общее состояние больного резко страдает: высокая температура, иногда бывают ознобы, нарастает лейкоцитоз и ускоряется РОЭ. В результате воспалительного процесса во внутренней крыловидной мышце может развиться длительный тризм нижней челюсти. При осмотре глотки видны увеличение и выпячивание миндалины или участков боковой стенки глотки, отек мягкого неба. Наряду с увеличением и болезненностью регионарных лимфатических узлов появляется диффузная очень плотная и болезненная припухлость в области угла нижней челюсти и по ее краю, иногда переходящая на околоушную железу. При одонтогенном окологлоточном абсцессе на первое место выступают воспалительные изменения в области задних отделов альвеолярных отростков нижней челюсти.
Лечение хирургическое с одновременным применением антибиотиков и сульфаниламидов. В первую очередь необходимо устранить очаг (тонзиллэктомия при паратонзиллярном абсцессе, экстракция зуба, трепанация сосцевидного отростка и пр.), а затем вскрывать окологлоточный абсцесс. При очень тяжелом состоянии больного приходится иногда вначале вскрывать абсцесс. В более сложных случаях вскрывают окологлоточный абсцесс или флегмону через шею. Для этого делают разрез вдоль переднего края грудино-ключично-сосковой мышцы на протяжении верхней трети ее, начиная на 1 см выше угла нижней челюсти. Отыскивают проходящие вместе двубрюшную и шило-подъязычную мышцы; последние оттягивают книзу. Тупым инструментом, а лучше указательным пальцем, проникают над этими мышцами в рыхлую клетчатку переднего отдела окологлоточного пространства, держась направления кверху и несколько кпереди, вскрывают гнойник и затем тампонируют рану или вводят в нее резиновый дренаж; накладывают несколько сближающих швов.
Под флегмоной дна полости рта понимают разлитое гнойное воспаление тканей, расположенных выше и ниже так называемой мышечной диафрагмы дна полости рта. По существу — это флегмона подъязычной и подчелюстной областей^
Причины образования гнойника на языке
Чаще всего образование гнойного очага на теле и корне языка в частности становится следствием механического или термического воздействия. Повреждение открывает прямой путь для проникновения и распространения бактериальной инфекции. Как показывает практика, нередко формированию абсцесса предшествует травмирование слизистой острыми рыбьими костями.
«В моем случае абсцесс вообще стал результатом моей страсти к сушеной вобле! В очередной раз случайно поцарапала края языка, потом он покраснел, начал болеть, и в одно прекрасное утро я обнаружила на нем небольшой гнойничок. Перепугалась, конечно, сразу записалась к врачу. Благо, все обошлось без хирургического вмешательства. Врач назначил полоскания хлоргексидином».
Анна Семенова, 43 года, г. Омск, из переписки на форуме www.32top.ru
Довольно часто слизистую полости рта травмируют острые края зубов или коронок, а также разношенные протезные конструкции и некорректно отрегулированные ортодонтические устройства для исправления прикуса. В зону риска также попадают пациенты, страдающие от периодонтита, язвенного стоматита, острого тонзиллита. В этом случае патогенные бактерии могут распространиться из очага хронической инфекции в полости рта. Таким образом, к настоящему моменту эксперты в области стоматологии выделяют следующие основные причины развития патологии:
- проникновении инфекции, стафилококков и стрептококков,
- травмирование слизистой,
- дисбаланс микрофлоры ротовой полости,
- стоматологические болезни,
- глоссит,
- стоматит,
- тонзиллит.
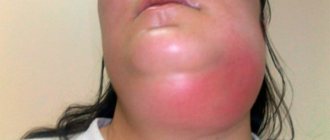
Травма языка может вызвать появление авсцесса
Следует обратить внимание и на то, что весьма часто абсцесс развивается после получения ожога в результате потребления слишком горячей пищи или напитков. Инфекция также может просочиться через свежие царапины от твердых продуктов питания или язвочки, полученные после угощения острыми и пересоленными блюдами.
Характерные симптомы
Патология характеризуется довольно быстрыми темпами развития. Исходя из того, где именно локализуется новообразование, специалисты выделяют глубокую и поверхностную формы абсцесса. Рассмотрим каждую из них более подробно.
Поверхностный вид
В этом случае абсцесс возникает на спинки органа. Человек при этом испытывает острую боль во время глотания, которая зачастую отдает в ухо. В рамках визуального осмотра можно обнаружить заметный отек слизистой, при прикосновении хорошо прощупывается уплотнение. Такой гнойник может вскрыться без посторонней помощи, однако здесь в любом случае необходимо профессиональное лечение.
Глубокий вид
Это более опасная форма патологии, при которой гнойные процессы развиваются в толще тканей органа. К сопутствующим симптомам специалисты относят следующие состояния:
- общая слабость,
- плохой аппетит,
- беспокойный сон из-за постоянных болезненных ощущений,
- тахикардия,
- высокая температура,
- увеличение лимфоузлов,
- повышенное слюноотделение,
- выраженная отечность органа, острая боль,
- посинение слизистых покровов, образование серого налета,
- появление дурного запаха изо рта.
Главная опасность заключается в том, что при развитии абсцесса язык сильно увеличивается в размере. В результате возникают проблемы не только с речью, но и с дыханием.
Как проводится диагностика
На первом же приеме врач обязан расспросить пациента обо всех тревожащих его симптомах. Также ему необходимо выяснить обстоятельства, при которых была травмирована слизистая. Далее специалист отправляет больного на сдачу анализов крови, поскольку на фоне формирования абсцесса обычно значительно повышается уровень лейкоцитов и СОЭ.
Для диагностики обязательно нужно сдать анализ крови
С целью выявления возбудителя проводится бактериальный посев. Также пациент может быть направлен на рентгенологическое обследование, которое поможет обнаружить источник инфекции, особенно если есть осложнения. Грамотная диагностика позволяет разграничить такие заболевания как абсцесс языка и ангина Людвига, абсцесс лимфоузлов, лимфаденит.
Вероятные осложнения
Рассматриваемое патологическое состояние, особенно в том случае, если формирование гнойника происходит у самого корня органа, чревато серьезными последствиями для всего организма в целом. Если вовремя не начать лечение, абсцесс вполне может обернуться тяжелыми осложнениями. Так, на запущенных стадиях он нередко сопровождается гнойным воспалением клетчатки – образованием флегмоны, возникновением сепсиса и сильной интоксикацией организма, а это, в свою очередь, может привести и вовсе к летальному исходу.
Лечение абсцесса языка
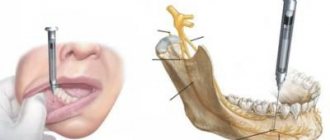
Консервативная терапия предполагает прием антибиотиков и полоскания антисептическими средствами, вроде «Фурацилин» или «Хлоргексидин». Однако подобное лечение может быть эффективным лишь на самой ранней стадии развития патологии. Если же ситуация запущена, скорее всего потребуется немедленное хирургическое вмешательство. Стоматолог проведет экстренное вскрытие гнойника, тем самым предупредив дальнейшее распространение инфекции. Если гнойное новообразование сформировалось глубоко у основания органа, врачу может провести вскрытие снаружи под подбородком. После удаления гнойных выделений специалист тщательно промоет полость с использованием антибиотиков и протеолитических ферментов1.
В некоторых случаях проводится операция по удалению гноя
В самых запущенных случаях, когда пациент уже испытывает серьезные трудности с дыханием, проводится трахеотомия. Больному назначают прием антибиотиков, препаратов с противовоспалительным действием и антигистаминных медикаментов. Для укрепления защитных сил организма рекомендуют принимать поливитаминные комплексы, регулярно ополаскивать полость рта антисептиками, в том числе отварами лечебных трав – ромашки и шалфея. Здесь важно понимать, что применение любых аптечных препаратов и средств народной медицины в обязательном порядке должно быть согласовано с лечащим врачом.
Лечение
Чтобы составить полную картину заболевания врачи-стоматологи пользуются современными методами диагностики, на основе которых и подбирают оптимальное решение данной проблемы. Таковыми являются рентгенография, УЗИ, забор образцов гнойной массы и их анализ, визуальное исследование состояния глотки (фарингоскопия). На основе полученных результатов и изучения истории протекания заболевания будет назначена соответствующая терапия.
До посещения врача вы можете немного облегчить свое состояние приемом обезболивающих препаратов и теплыми растворами антисептиков, однако не стоит откладывать посещение стоматолога надолго, ведь процесс развивается очень быстро и сам по себе не проходит.
Лечение абсцесса полости рта обычно осуществляется двумя методами:
- Хирургического вмешательства Позволяет избежать большинства осложнений возможных при самовольном прорыве гнойного мешка. Операция проводится под местным наркозом хирургом-стоматологом, с помощью специальных инструментов вскрывается место нарыва, рана вычищается и ставиться дренаж, после операции назначается прием антибиотиков, антигистаминных препаратов, витаминов и иммуномодуляторов;
- Медикаментозное Лекарственные препараты (гель Флуоцинонид, раствор Хлоргексидина, Ибупрофен) назначаются только в начальной стадии, своевременное обращение к врачу и вовремя назначенные лекарственные препараты позволяют избежать хирургического вмешательства.
Когда гной выходит наружу, наступает облегчение: боли больше нет, температура приходит в норму, исчезает отечность. Заканчивается курс лечения прохождением необходимых физиопроцедур: электрофареза с добавлением антисептика на десну, УВЧ-прогревание, процедура посеребрения зубов, пораженных кариесом. Пока рана во рту окончательно не заживет пациенту необходимо отказаться от твердых овощей и фруктов в пользу мягких каш и жидких супов.
Прогноз и профилактика
Успех лечения во многом зависит от того, насколько глубоко инфекция успела распространиться и как быстро человеку была оказана медицинская помощь. Если своевременно диагностировать абсцесс, вероятность благоприятного исхода будет на самом высоком уровне – болезнь можно вылечить буквально за пару недель. Если же запустить проблему, ситуация может обернуться развитием флегмоны и сепсиса. Чтобы не допустить появление абсцесса на языке, в том числе и рецидивов, достаточно следовать рекомендациям врачей:
- внимательно подходить к гигиене ротовой полости, чистить зубы и язык дважды в день,
- минимизировать потребление слишком острой и соленой пищи,
- бережно относится к состоянию полости рта, стараться не травмировать слизистую посторонними предметами,
- при случайном повреждении следует хорошенько прополоскать рот водой и антисептическим раствором, а также на всякий случай обратиться к специалисту, чтобы исключить риск заражения ранки,
- укреплять иммунитет – здоровый образ жизни, частые прогулки на свежем воздухе, спорт и правильное питание,
- систематически навещать стоматолога для профилактики.
Профилактические осмотры у стоматолога помогут избежать проблемы
При обнаружении любых подозрительных изменений в состоянии или внешнем виде полости рта следует обязательно обратиться к врачу за консультацией. Лучше лишний раз потратить свое время и съездить к специалисту, чем потом проходить длительное и изнурительное лечение.
Профилактика
В целом эффективность лечения зависит на какой стадии развития заболевания пациент обратился за медицинской помощью и его общее состояние здоровья. Очень важно выполнять все предписания врача и лечебные процедуры сразу же после их назначения. Вовремя проведенная хирургическая операция и отсутствие осложнений после неё – гарантия излечивания абсцесса в течение одной-двух недель.
Профилактические меры для предотвращения данного заболевания весьма просты:
- Соблюдать гигиену, предусматривающую качественный и правильный уход за зубами и деснами (чистка зубов, языка не менее двух раз в день, очистка межзубных промежутков зубной нитью после еды, регулярное применение ополаскивателей для рта);
- Вовремя лечить кариозные зубы и другие заболевания ротовой полости;
- Оберегать челюсти и слизистую оболочку рта от травмирования;
- Иметь полноценный рацион, включающий витамины и жизненно необходимые микроэлементы.
Простые советы, выполнение которых зависит только от вашего желания, помогут в будущем избежать тяжелых последствий, вызванных абсцессом. И помните: здоровье ротовой полости напрямую влияет на красоту и обаяние вашей улыбки.
Домашние способы лечения
Чтобы ускорить процесс заживления ранки после лечения, можно прибегнуть к помощи проверенных домашних методов. Здесь сразу следует оговориться, что их применение оправдано лишь в том случае, если на это дал свое согласие лечащий врач. Вот несколько надежных советов:
- полоскания легким солевым раствором из расчета 2 чайные ложки на один стакан воды комнатной температуры,
- обработка ранок раствором перекиси водорода или «Хлоргексидина»,
- прикладывание кусочка льда для снятия острого воспаления.
Абсцесс языка – заболевание, которое неизбежно сопровождается весьма неприятными симптомами. Общее ухудшение самочувствия, высокая температура, боль, проблемы с речью и дыханием – это лишь малая часть того, что влечет за собой развитие столь серьезного и опасного явления в запущенной стадии. Чтобы не допустить ухудшения ситуации, при появлении первых же проявлений патологии немедленно обратитесь к врачу.
- Вернадский Ю.И. Основы челюстно-лицевой хирургии и хирургической стоматологии, 2003.
Ультразвуковое исследование челюстно-лицевой области
УЗИ аппарат HM70A
Экспертный класс по доступной цене.
Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.
Ультразвуковой метод исследования прочно вошел в общую диагностическую практику, его роль трудно переоценить. Современный подход к диагностике заболеваний в клинике внутренних болезней немыслим без ультразвукового исследования органов брюшной полости (в том числе забрюшинного пространства и малого таза), щитовидной железы, молочных желез, сердца и сосудов.
По сравнению с перечисленными выше направлениями применения эхо графии ультразвуковое исследование челюстно-лицевой области выполняется существенно реже. Это связано, с одной стороны, с клинической обособленностью стоматологии и челюстно-лицевой хирургии, не позволяющей врачам ультразвуковой диагностики общей практики получить достаточный опыт исследований данной области, а с другой — с некоторым консерватизмом стоматологов и челюстно-лицевых хирургов, считающих основным для них диагностическим методом рентгенологическое исследование. Их скептицизм в отношении ультразвукового исследования основан на том, что практически все мягкотканные структуры челюстно-лицевой области доступны пальпации, а кожа и слизистые оболочки — осмотру.
Однако, отдавая дань истории развития ультразвуковой диагностики, необходимо упомянуть, что объектом самых первых (тогда еще одномерных — в А-режиме) эхографических исследований, выполненных группой исследователей под руководством D. Howry в 1955 г., были околоушные железы.
УЗИ мягких тканей лица и шеи в его современном варианте не требует применения каких либо специальных ультразвуковых сканеров или датчиков и может быть выполнено на оборудовании, предназначенном для исследования периферических структур: вполне достаточными являются линейные датчики с частотой колебаний 5,0-7,5-9,0 МГц. Чрескожная эхография обладает достаточно высокой информативностью и в основном удовлетворяет запросам клиницистов: практически все отделы лица и шеи (включая тело и корень языка) доступны эхографическому исследованию с использованием наружных датчиков. Недоступными являются лишь верхние отделы окологлоточного пространства и крылочелюстное пространство, экранируемые ветвью нижней челюсти.
Возрастных ограничений и специальной подготовки пациента к проведению эхографического исследования не требуется.
Для врача ультразвуковой диагностики челюстно-лицевая область может представлять большой профессиональный интерес, поскольку здесь встречаются заболевания всех нозологических групп (от воспалительных, аутоиммунных и дегенеративно-дистрофических до опухолевых), а также разнообразные пороки развития (ангиодисплазии, лимфангиомы, врожденные кисты). Дифференциально диагностические сложности увеличиваются из-за того, что челюстно-лицевая область является зоной массивного инфицирования и существование первично невоспалительных заболеваний нередко маскируется присоединением воспали тельного процесса со всем спектром (от стертых до клинически выраженных) его признаков.
Сложность анатомического строения челюстно-лицевой области создает дополнительные трудности для трактовки результатов ультразвукового исследования. Вместе с тем анатомическая детализация имеет большое значение, поскольку определение органопринадлежности патологического процесса и уточнение топографо-анатомических особенностей его распространения являются одной из важнейших задач диагностики наряду с идентификацией нозологической формы заболевания. Этот момент приобретает особую актуальность, если учитывать, что при операциях именно на челюстно-лицевой области перед хирургами особенно остро стоит задача поиска компромисса между выбором оптимального доступа для осуществления максимально возможной радикальности вмешательства и нанесением возможно меньшего эстетического ущерба лицу пациента.
Частные вопросы диагностики
В настоящее время благодаря внедрению ультразвуковых диагностических технологий в акушерскую практику челюстно-лицевая область становится объектом врачебного интереса еще до рождения ребенка. Это делает доступным внутриутробное выявление расщелин и других пороков развития лица и шеи плода, ряда синдромов, имеющих лице вые признаки (синдромы Дауна, Турнера, Гольденхара и т.д.), а также распознавание тератом, гемангиом и лимфангиом плода.
Своевременное обнаружение этих изменений заставляет в ряде случаев пересмотреть подход к тактике ведения беременности или предусмотреть необходимость выполнения определенных организационно-тактических и лечебных мероприятий в перинатальном и неонатальном периодах. Это касается, в частности, расширения акушерской бригады с привлечением челюстно-лицевых хирургов для оказания возможно более ранней специализированной помощи.
Ультразвуковое исследование вносит существенный вклад в диагностику за болеваний больших слюнных желез.
При воспалительных заболеваниях околоушных желез эхография позволяет провести дифференциальную диагностику различных форм паротита, выявить сиалодохит — воспаление в протоках слюнных желез, распознать воспаление внутрижелезистых лимфатических узлов (лимфаденит) и уточнить его стадию. Все это по существу является разграничением хирургической и нехирургической патологии околоушных желез (рис. 1-7).
Рис. 1.
Правосторонний острый паротит.
Рис. 2.
Левосторонний хронический паренхиматозный паротит.
Рис. 3.
Сиалодохит левой поднижнечелюстной железы.
Рис. 4.
Острый серозный лимфаденит в левой околоушной железе (в двух плоскостях сканирования).
Рис. 5.
Острый серозный лимфаденит в левой околоушной железе с ограниченным периаденитом.
Рис. 6.
Острый серозный лимфаденит с распространенным периаденитом (лимфогенный паротит, паротит Герценберга) в левой околоушной железе.
Рис. 7.
Гнойный лимфаденит в околоушной железе (абсцесс околоушной железы).
При слюннокаменной болезни, наиболее часто встречающейся в поднижнечелюстных железах, ультразвуковое исследование позволяет выявить конкременты независимо от их расположения (в паренхиме железы, внутрижелезистых протоках, выводном протоке) и степени их минерализации, уточнить наличие сиаладенита — воспаления паренхимы железы, которое может быть самостоятельным или сопутствовать слюннокаменной болезни (рис. 8-11).
Рис. 8.
Слюннокаменная болезнь. Обызвествленный конкремент в области перегиба выводного протока (типичное место) левой поднижнечелюстной железы. Сопутствующий сиаладенит.
Рис. 9.
Слюннокаменная болезнь. Необызвествленный конкремент в ампулярной части выводного протока поднижнечелюстной железы.
Рис. 10.
Слюннокаменная болезнь. Обызвествленные конкременты в паренхиме левой поднижнечелюстной железы. Перифокальный отек паренхимы железы.
Рис. 11.
Сиаладенит правой поднижнечелюстной железы.
Применение эхографии при внеорганных воспалительных процессах на лице и шее позволяет различить гнойное (абсцесс, флегмона) и негнойное (ин фильтрат) поражение мягких тканей, а при выявлении гнойного поражения точно локализовать скопления гноя (рис. 12-14).
Рис. 12.
Инфильтрат левой щечной области.
Рис. 13.
Флегмона поднижнечелюстной области после вскрытия и дренирования (виден дренаж).
Рис. 14.
Абсцесс поднижнечелюстной области.
Визуализация наружной (вестибулярной) поверхности челюстных костей дает возможность установить периостит, являющийся одной из наиболее частых причин воспалительных изменений мягких тканей лица (рис. 15).
Рис. 15.
Серозный периостит нижней челюсти справа. Инфильтрат в мягких тканях правой щеки.
Исключительно развитая лимфатическая система лица и шеи вносит существенную специфику в спектр заболеваний данной области. Это касается как воспалительных, так и невоспалительных поражений лимфатических узлов. Эхо графическое исследование позволяет визуализировать измененные лимфатические узлы и по ряду опорных признаков (количество измененных узлов, их величина, форма и пропорции, характер контуров, наличие или отсутствие включений и их распределение в узле, степень понижения эхогенности) с высокой степенью достоверности реконструировать происходящие в лимфатическом узле процессы.
В структуре воспалительных заболеваний мягких тканей челюстно-лицевой области воспалительные поражения лимфатических узлов занимают одно из первых мест. Эхографическое исследование позволяет достоверно отличить реактивную (воспалительную) гиперплазию лимфатических узлов от их истинного воспаления — лимфаденита (рис. 16-18).
Рис. 16.
Острая реактивная (воспалительная) гиперплазия лимфатического узла ше.
Рис. 17.
Хроническая реактивная (воспалительная) гиперплазия лимфатического узла шеи.
Рис. 18.
Острый серозный лимфаденит шеи.
Ключевым моментом в выборе метода лечения лимфаденита является определение характера (стадии развития) воспали тельного процесса: серозное или гнойное поражение лимфатического узла. Эхографическое исследование даже в В-режиме дает возможность с высокой степенью достоверности решить этот вопрос, а применение методик визуализации кровотока (цветового допплеровского картирования, энергетического допплеровского картирования) позволяет выявить процесс гнойного расплавления на самом раннем его этапе (рис. 18-21).
Рис. 19.
Гнойный лимфаденит шеи с периаденитом.
Рис. 20.
Гнойный лимфаденит поднижнечелюстной области.
Рис. 21.
Допплерографическая динамика процесса гнойного расплавления лимфатического узла (за 3 дня).
Все это дает возможность рационально подойти к сочетанию методов консервативной терапии и хирургического лечения, выбрать адекватную тактику лечения, избежав применения неоправданных методов лечения. В повседневной практике нередко встречается метастатическое поражение лимфатических узлов шеи, а также их вовлечение в патологический процесс при лимфопролиферативных заболеваниях. Эхографическое исследование позволяет с высокой степенью достоверности различить эти группы заболеваний, дифференцировать эти варианты поражения от воспалительных изменений лимфатических узлов.
При травме стеклом, деревянными и пластмассовыми предметами, а также после огнестрельных ранений и дорожно-транспортных происшествий в мягких тканях лица и шеи нередко остаются инородные тела, своевременное обнаружение которых позволяет максимально эффективно провести первичную хирургическую обработку раны и снижает риск присоединения воспаления.
После огнестрельных ранений в мягких тканях обычно остаются множественные и, как правило, металлические инородные тела, высокая рентгеноконтрастность которых позволяет при традиционном рент генологическом исследовании увидеть даже мельчайшие из них и определить их скелетотопию. В этих случаях эхография, конечно, уступает рентгенологическому исследованию в определении количества и размеров инородных тел, однако выполнение ультразвукового исследования, безусловно, необходимо для уточнения их органотопии по отношению к мягкотканным структурам — сосудистому пучку, мышцам и фасциям.
В тех же случаях, когда в мягких тканях находятся стекла, пластмассовые или деревянные инородные тела, эхография является по сути единственным методом, позволяющим изучить зону инфильтрата, получить изображение инородных тел, определить их количество, величину, рас положение и органотопию (рис. 22-26).
Рис. 22.
Инородное тело в мягких тканях левой околоушно-жевательной области (металлический шарик — пуля пневматического ружья).
Рис. 23.
Инородное тело в подкожной клетчатке левой щеки — осколок стекла.
Рис. 24.
Инородное тело в левой щечной области — щепка.
Рис. 25.
Инородные тела в келлоидном рубце нижней губы — мелкие камни и крошки асфальта (после дорожно-транспортного происшествия).
Рис. 26.
Инородное тело в поднижнечелюстной области — фрагмент пластикового катетера.
Существенную долю среди заболеваний челюстно-лицевой области составляют врожденные кисты шеи и полости рта. Эхографическое исследование дает возможность визуализировать их, уточнить структуру и органотопические характеристики, на основании чего строится дифференциальная диагностика.
Среди врожденных кист шеи и полости рта различают: тиреоглоссальные (срединные) и бранхиальные (боковые) кисты и свищи, ретенционные кисты подъязычной железы, а также дермоидные кисты.
Настоятельная необходимость про ведения отличительного распознавания групповой принадлежности врожденных кист и свищей диктуется обязательностью их радикального иссечения во избежание рецидива. И если для дермоидных кист и ретенционных кист подъязычной железы характерны четкое отграничение и отсутствие свищевых ходов, то тиреоглоссальные кисты обычно имеют связь с подъязычной костью и корнем языка, а бранхиальные кисты нередко связаны свищевым ходом с боковой стенкой глотки (рис. 27-30).
Рис. 27.
Тиреоглоссальная (срединная) киста шеи. Имеется связь с подъязычной костью и корнем языка.
Рис. 28.
Бранхиальная (боковая) киста шеи. Соотношение с сосудистым пучком шеи (сдавление внутренней яремной вены и оттеснение общей сонной артерии).
Рис. 29.
Дермоидная киста дна полости рта.
Рис. 30.
Ретенционная киста правой подъязычной железы.
Клиницистам хорошо известны трудности отличительного распознавания нагноившихся кист и абсцедирующего лимфаденита. Специфика эхографической картины позволяет не только раз решить возникающие дифференциально-диагностические сложности, но и определить выраженность рубцовых изменений вокруг кисты.
Врожденные кисты шеи и полости рта нередко приходится дифференцировать с кистозной формой лимфангиомы, которая по сути является пороком развития лимфатических сосудов. Для кистозной лимфангиомы более свойственны много камерность полостей или множественность кистовидных образований, а также значительная распространенность. Все эти признаки отчетливо выявляются эхографически. В случаях однокамерности и ограниченной распространенности лимфангиомы дифференциальная диагностика в значительной степени затруднена (рис. 31).
Рис. 31.
Лимфангиома левой околоушной железы.
В области лица и шеи нередко встречаются патологические образования из кровеносных сосудов — так называемые «гемангиомы», которые в большинстве случаев (до 95-97%) являются сосудистыми гиперплазиями и пороками раз вития сосудов (ангиодисплазиями). Истинные сосудистые опухоли встречаются лишь в 3-5% наблюдений.
При этом в патологический процесс может вовлекаться либо только сосудистая периферия — капилляры, либо только более крупные сосуды с формированием артериовенозных коммуникаций (соустий, свищей), возможно сочетание этих вариантов. Диспластические изменения могут локализоваться лишь в венозной части сосудистого русла, такой вариант поражения обозначается понятием «венозная дисплазия» (рис. 32).
Рис. 32.
Венозная дисплазия правой околоушной железы.
Сосудистые образования могут иметь диффузное распространение в мягких тканях или быть четко отграниченными, а также иметь свои особенности гемодинамики (рис. 33).
Рис. 33.
Сосудистая гиперплазия правой щечной области.
Все эти факторы влекут за собой необходимость индивидуального подхода к выбору метода и тактики лечения. Эхографическое исследование, позволяя определить основные морфологические и гемодинамические параметры сосудистых образований лица и шеи, является эффективным методом их диагностики.
Весьма существенная роль принадлежит эхографии в распознавании опухолей слюнных желез. Возможность детальной оценки контуров новообразования и его внутреннего строения (эхоструктуры) позволяет с высокой достоверностью отличить доброкачественные опухоли слюнных желез от злокачественных опухолей (рис. 34-36).
Рис. 34.
Полиморфная аденома левой околоушной железы.
Рис. 35.
Липома левой околоушной железы.
Рис. 36.
Злокачественная опухоль правой околоушной железы (гистологически: недифференцированная карцинома).
Большое значение при уточнении характера и распространенности опухолевого процесса имеет также оценка состояния регионарных лимфатических узлов, в чем эхографическое исследование является признанным лидером (рис. 37).
Рис. 37.
Злокачественная опухоль левой околоушной железы (гистологически: аденокистозная карцинома). Метастатическое поражение регионарных лимфатических узлов.
Обилие лимфоидной ткани в околоушных железах обусловливает высокую частоту их поражения доброкачественными и злокачественными лимфопролиферативными заболеваниями, которые также имеют свои характерные эхографические признаки (рис. 38-39).
Рис. 38.
Поражение левой околоушной железы при лимфопролиферативном заболевании (гистологически: лимфогранулематоз).
Рис. 39.
Поражение лимфатических узлов шеи при лимфопролиферативном заболевании (гистологически: лимфосаркома).
Ни в коей мере не противопоставляя УЗИ челюстно-лицевой области традиционному клиническому обследованию пациента, есть все основания утверждать, что применение эхографии, безусловно, показано не только в диагностически неясных случаях, но даже при уже установленном диагнозе, когда метод позволяет выявить индивидуальные особенности течения заболевания, которые могут иметь существенное значение при планировании лечения пациента.
Неинвазивность и безвредность ультразвукового исследования дает возможность проводить его многократно для контроля за динамикой патологического процесса и оценки эффективности лечебных мероприятий.
Высокая информативность эхографического исследования (достигающая в целом 95-98%) позволяет ограничить применение рентгенологических методик (традиционной рентгенографии, сиалографии, ангиографии), значительно реже использовать инвазивные диагностические вмешательства (биопсию мягких тканей) и более рационально подойти к применению таких дорогостоящих исследований, как компьютерная и магнитно-резонансная томография.
УЗИ аппарат HM70A
Экспертный класс по доступной цене.
Монокристальные датчики, полноэкранный режим отображения, эластография, 3D/4D в корпусе ноутбука. Гибкая трансформация в стационарный сканер при наличии тележки.