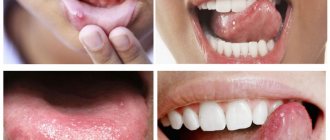
Грибковым и инфекционным заболеваниям подвержены и взрослые, и дети. Один из самых распространенных недугов, поражающих в основном женский организм, – это кандидоз (молочница). Это заболевание встречается настолько часто, что диагностируется практически у каждой взрослой женщины. Не менее распространена и детская молочница.
Природа заболевания и его возбудитель и у взрослых и у детей одинаковы. Грибок кандида (Candida albicans), который вызывает молочницу, присутствует в организме человека постоянно (на слизистых оболочках, половых и изредка внутренних органах), являясь частью микрофлоры, не принося вреда и не проявляясь никакими симптомами. Поэтому провоцирует заболевание не столько сам грибок, сколько состояние организма и внешние факторы, которые способствуют росту грибка и развитию инфекции.
Детский вульвовагинальный кандидоз чаще всего поражает подростковый организм (преимущественно девочек) и новорожденных обоих полов.
Различают две формы заболевания:
- форма с ярко выраженными симптомами согласно стандартной клинической картине;
- бессимптомная форма, которая выявляется только в результате лабораторных анализов.
Также выделяют такие виды молочницы у детей (кандидоз вульвы у девочек), как оральный кандидоз (развивается во рту у новорожденных) и кандидоз половых органов (в основном у дошкольников и подростков). В любом случае ребенка необходимо показать специалисту, поскольку инфекция указывает на снижение иммунитета, что может привести к еще более сложным и неприятным последствиям.
Причины возникновения кандидоза
Молочницу у детей провоцируют дрожжеподобные грибы рода Candida, класса Fungi Imperfecti. Они относятся к условно-патогенным микроорганизмам, то есть могут провоцировать заболевание только непосредственно находясь в организме ребенка в достаточном количестве и при благоприятных условиях. Эти грибы могут сохранять свои свойства в высушенном состоянии на протяжении трех лет, легко переносят замораживание, однако при кипячении и под воздействием дезинфицирующих средств погибают мгновенно.
Наиболее часто дрожжевая инфекция встречается у новорожденных детей обоих полов, а также у девочек в подростковом возрасте. Основная причина заражения младенцев кандидозом — это инфицирование от больной матери во время родового процесса. Когда ребенок проходит через родовые пути, на его коже и слизистых оседают дрожжеподобные грибы Candida. Кроме того, заражение может произойти во время купания в ванне после инфицированного члена семьи. У подростков молочница обычно развивается на фоне гормональной перестройки.
Существует ряд факторов, способствующих образованию кандидоза у детей:
- период прорезывания зубов;
- длительный и бессистемный прием антибиотиков;
- ослабление иммунитета;
- частые простуды;
- эндокринная патология у детей (сахарный диабет, ожирение, бронхиальная астма);
- заболевания пищеварительного тракта;
- недоношенность;
- сухой и жаркий климат в помещении, где находится ребенок;
- неблагоприятные санитарно-гигиенические условия.
Как избежать молочницы у ребенка:
- самое первостепенное — четкое соблюдение детской и личной гигиены;
- также необходимо убедиться, что Вы сами не страдаете молочницей;
- своевременная гигиена ребенка после дефекации;
- не облизывайте детские пустышки (поскольку увеличивается риск проникновения грибковой инфекции), необходимо всегда иметь в запасе несколько стерильных пустышек;
- не купайте младенца в общей ванной (это может привести даже к развитию других заболеваний);
- стоит избегать длительного нахождения ребенка в пеленке или подгузнике (это позволит предотвратить размножение грибков);
- регулярно проверяйте состояние половых органов ребенка: нет ли покраснений, выделений;
- в целях профилактики необходимо регулярно стерилизовать детские бутылочки и соски.
При подозрении на патологию, вызванную грибами, в частности при повреждении кожи, волос, ногтевых пластин в нашем медицинском центре берут кожные и ногтевые чешуйки на исследование (процедура безболезненна и безопасна). Для уточнения диагноза может потребоваться другие виды исследований (кровь, кал, моча).
Лечение любого заболевания должно проводиться строго под контролем врача. Очень важно контролировать процесс лечения, так как грибы растут в человеческом организме медленно и поэтому положительный эффект виден не сразу. А исчезновение проявлений болезни вовсе не означает полного выздоровления, ведь оставшиеся элементы гриба могут дать начало новому росту заболевания.
Виды кандидоза
У детей выделяют такие основные виды молочницы:
- кандидоз кожи и ее придатков;
- кандидоз слизистых (ротовой полости, углов рта, языка, зева, гортани, трахеи, органов ЖКТ, гениталий, уретры);
- висцеральный, или системный кандидоз (дрожжевой эндокардит, менингит, сепсис и др.).
В зависимости от длительности воспалительного процесса и проявлений болезни различают острую и хроническую форму молочницы. По обширности поражений кандидоз бывает очаговым и генерализированным. По глубине распространения молочницу разделяют на висцеральную и поверхностную (поражается гладкая кожа, слизистые, ногти).
К отдельной разновидности заболевания относят вторичные аллергические высыпания, появляющиеся в результате дополнительной сенсибилизации кожных покровов к протеолитическим ферментам грибкового возбудителя.
Кандидоз межпальцевых складок кожи
Кандидоз межпальцевых складок, нередко является профессиональным заболеванием, и встречается у лиц, занятых на производстве, использующим Candida spp. в промышленных целях, или таком, где высока вероятность загрязнения ими (кондитерское, консервное, по переработке овощей и фруктов и др.), а так же у женщин, много занимающихся домашним хозяйством без защитных перчаток, санитарок.
Кандидоз кожи рук
Чаще поражаются складки между III и IV пальцами кистей и боковые поверхности этих пальцев, где кожа мацерирована, белесоватого цвета, легко отторгается, обнажая эрозированную блестящую поверхность.
Симптомы кандидоза
Клинические симптомы кандидоза различаются ввиду разной локализации воспалительного процесса в организме.
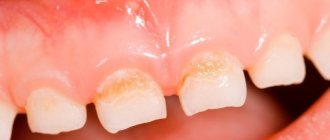
Для молочницы ротовой полости у детей характерно:
- Белесоватый, творожистый налет в полости рта, который легко снимается пальцем или шпателем. Локализуется преимущественно на слизистой оболочке щек, языке, миндалинах, твердом и мягком небе, красной кайме губ. Поначалу кандидозный налет присутствует в виде мелких белых точек, напоминающих манную крупу, затем сливается в более крупные бляшки с характерным видом «остатков творога» или молочных пленок во рту. При отсутствии должного лечения и при хронизации процесса налет трансформируется в плотную желтую пленку, которая с трудом отделяется от слизистых с образованием кровоточащих эрозий.
- Гиперемия слизистой (переполнение сосудов кровью), эрозии.
- Боль и жжение во рту.
- Заеды, мацерация кожи в уголках рта.
- Капризность ребенка, ухудшение аппетита вплоть до полного отказа от еды.
Кандидозу половых органов свойственны такие признаки:
- Покраснение и отечность гениталий, выраженный зуд.
- Творожистые густые выделения из половых органов с неприятным кислым запахом.
- Боль во время мочеиспускания.
- Белые молочные пленки на коже наружных половых органов, при хроническом процессе — застойная гиперемия, утолщение тканей.
Кандидоз пищевода, желудка и кишечника характеризуется наличием таких симптомов:
- Колики и метеоризм, частые срыгивания.
- Боль при глотании.
- Боли в желудке и кишечнике.
- Сниженный аппетит, отказ от еды.
- Неоформленный стул с примесью белых вкраплений, напоминающих творожную массу.
Для кандидоза кожи свойственно образование сыпи в виде папул или пузырьков, которые со временем вскрываются и образуют мокнущие эрозии с белым налетом. У младенцев элементы высыпаний чаще всего локализуются в области крупных складок, на животе. У детей постарше дрожжевое поражение обычно появляется между пальцами.
Диагностика кандидоза
Первым этапом диагностики молочницы является осмотр педиатра. Если врач обнаруживает признаки грибкового поражения (белый творожистый налет на воспаленных слизистых оболочках, появление эрозированных поверхностей после снятия молочной пленки), для подтверждения диагноза «кандидоз» и выяснения причины его появления назначается комплекс дополнительных лабораторно-инструментальных исследований:
- Общий анализ крови и мочи.
- Биохимический анализ крови.
- Микробиологическое исследование кала.
- Серологическое исследование.
- Микроскопия соскоба или мазка из пораженного органа на предмет наличия грибка Candida.
- Культурологический посев крови, мочи, кала, биоптата слизистой оболочки.
- УЗ-исследование органов брюшной полости и малого таза.
- Эндоскопия органов пищеварения.
Методы лечения кандидоза
Терапия дрожжевой инфекции у детей предполагает комплексный подход к лечению. Перед педиатрами стоит задача не только уничтожить грибок, провоцирующий поражения, но и ликвидировать патогенетические механизмы, восстановить нормальную микрофлору и повысить иммунологическую реактивность.
При выборе тактики медикаментозного лечения молочницы у детей стараются воздерживаться от назначения антибиотиков. Пораженные слизистые оболочки и кожу, как правило, обрабатывают противогрибковыми кремами, мазями и растворами. При висцеральной форме кандидоза применяются системные антифунгальные лекарственные препараты.
Во время лечения больному необходимо здоровое питание, в котором преобладают белки и ограничены углеводы. Кроме того, по назначению врача нужно принимать витамины, лекарства против дисбактериоза и иммуностимулирующие препараты.
Поскольку иммунитет у детей еще довольно слабый, нужно ответственно относиться к профилактике молочницы и соблюдать несложные правила:
- регулярно стерилизовать все соски и пустышки, которые даются ребенку;
- купать в чистой воде в индивидуальной ванночке;
- тщательно ухаживать за кожей и слизистыми оболочками;
- соблюдать правильный режим питания, следить за состоянием ЖКТ ребенка;
- полностью излечить кандидозный кольпит и вульвит до или во время беременности, чтобы не инфицировать ребенка во время родов.
В последние годы наблюдается неуклонный рост частоты заболеваний, обусловленных условно-патогеннными грибами, среди которых наиболее часто регистрируется кандидоз. Увеличение заболеваемости кандидозом связано, в первую очередь, с применением современных средств терапии, а также с изменениями окружающей среды, в частности, с возрастанием радиационного фона и другими факторами, ослабляющими иммунитет.
Этиология
Кандидоз вызывается дрожжеподобными грибами рода Candida
, широко распространенными в природе и относящимися к условно патогенным микроорганизмам. В качестве возбудителей кандидоза зарегистрировано более 10 видов
Candida
, которые считаются патогенными для человека; к ним относятся
C. albicans, C. tropicalis, C. krusei
и др.
Эпидемиология
Возбудители кандидоза выделяются из кишечника, гениталий и бронхиального секрета в среднем у каждого третьего человека. Первичная колонизация организма происходит в родовых путях, а после рождения – контактным и алиментарным путем. Инфицирование ребенка может произойти при кандидозе сосков матери, от обслуживающего персонала, через предметы обихода и т.д. Наблюдаются вспышки кандидоза у новорожденных в родильных домах. Не исключен половой путь заражения кандидозом.
Патогенез
Основным фактором в развитии кандидоза считается фоновое состояние или заболевания организма, при которых условно патогенные возбудители приобретают патогенные свойства. В последние годы многие исследователи пришли к заключению, что основным предрасполагающим фактором для возникновения поверхностных форм кандидоза, в т.ч. при ВИЧ-инфекции, является, главным образом, нарушение клеточного иммунитета. Определенную роль в развитии кандидоза играет частое и не всегда оправданное назначение антибиотиков широкого спектра действия, в т.ч. с профилактической целью, а также широкое использование препаратов, обладающих иммуносупрессивным действием – глюкокортикоидные гормоны и цитостатики. По данным Ж.В. Степановой и Л.Л. Смольяковой, у детей, находящихся в соматических отделениях стационаров и получающих антибактериальную терапию, поражение слизистой оболочки рта, обусловленное дрожжеподобными грибами, наблюдается в 6,6% случаев, слизистой оболочки полости рта и кожи – в 15%, кишечника – в 2,5%, кандидоносительство в кишечнике – в 9,2%.
Кандидозная паронихия и онихия на пальцах кистей, как правило, развивается у женщин, имеющих частый контакт с водой, при этом наблюдается отделение ногтевой кожицы (эпонихион) от ногтевой пластины, создаются благоприятные условия для поражения грибковой инфекции в области матрикса. Заболевание может возникнуть у лиц, страдающих сахарным диабетом, ВИЧ-инфицированных, длительно получающих антибактериальные препараты, кортикостероиды, иммунодепрессанты и др. В последние годы женщины стали пользоваться накладными ногтями, в связи с чем появился еще один фактор риска для развития грибковой и бактериальной инфекции.
Дрожжеподобные грибы рода Candida
могут вызывать поражение слизистых оболочек, кожи и ее придатков, внутренних органов. Наиболее часто встречаются поверхностные формы микоза.
Клиническая картина: Кандидоз гладкой кожи
Основная локализация заболевания – крупные (пахово-бедренные, межъягодичная, под молочными железами, подкрыльцовые впадины) и мелкие (межпальцевые) складки, но высыпания могут возникать на гладкой коже туловища и конечностей, в т.ч. ладоней и подошв. Вне складок очаги кандидоза развиваются преимущественно у грудных детей, а также у взрослых, страдающих сахарным диабетом или тяжелым общим заболеванием. В крупных складках появляются мелкие, с просяное зерно, пузырьки, иногда пустулы, которые вскрываются с образованием эрозий. Вследствие периферического роста эрозии быстро увеличиваются в размере, сливаются, образуя обширные участки поражения. Очаги темно-красного цвета с бордовым оттенком, блестящие, с влажной поверхностью, неправильных очертаний, с полоской отслаивающегося эпидермиса по периферии. Вокруг крупных очагов образуются свежие мелкие эрозии (отсевы). У детей, особенно ослабленных, из складок поражение распространяется на кожу бедер, ягодиц, живота, иногда на весь кожный покров. В глубине складок могут быть болезненные трещины. Кандидоз гладкой кожи вне складок (грудь, живот, плечи, предплечья, голени и др.) у детей имеет клиническую картину себорейного дерматита, у взрослых заболевание может проявляться в виде эритематозных пятен с шелушением в центре и мелкими пузырьками по периферии. Кандидоз гладкой кожи мелких складок (межпальцевая эрозия) чаще возникает между 3 и 4, 4 и 5 пальцами кистей, реже стоп, и характеризуется образованием эрозированных очагов насыщенно-красного цвета с гладкой, блестящей, как бы лакированной поверхностью, четкими границами, с отслаиванием рогового слоя эпидермиса по периферии. Заболевание может начинаться с появления мелких пузырьков на боковых соприкасающихся гиперемированных поверхностях кожи, затем распространяется на область межпальцевой складки, появляется отечность, мацерация, шелушение. Межпальцевая кандидозная эрозия наблюдается преимущественно у лиц, имеющих длительный контакт с водой, способствующий развитию мацерации кожи, кроме того, создаются благоприятные условия для развития кандидозной инфекции. Кроме третьих и четвертых складок могут поражаться и другие, не только на одной, но и обеих кистях. Больных беспокоит зуд, жжение, а при наличии трещин – болезненность. Течение заболевания хроническое, с частыми рецидивами. Заслуживает внимания кандидоз гладкой кожи сосков у кормящих женщин. Его клинические проявления могут быть разными: небольшая гиперемия в области околососкового кружка; очаг около соска с мацерацией, четкими границами; трещина с мацерацией по периферии и мелкими пузырьками между соском и околососковым кружком.
Редко встречается кандидоз ладоней и подошв. На ладонях заболевание может протекать по типу сухого пластинчатого дисгидроза (поверхностное пластинчатое, кольцевидное или гирляндообразное шелушение), везикулезно-пустулезной формы (пузырьки и пустулы на фоне гиперемированной и отечной кожи) и гиперкератотической экземы (на фоне диффузного гиперкератоза или отдельных участков ороговевшей кожи наблюдаются резко ограниченные широкие кожные борозды, имеющие грязно-коричневую окраску). Кандидоз кожи подошв встречается преимущественно у детей и характеризуется наличием мелких пузырьков и пустул, гиперемированных пятен с шелушением и отслаивающимся мацерированным эпидермисом по периферии.
Кандидоз ногтевых валиков и ногтей (кандидозная паронихия и онихия)
Заболевание начинается с заднего валика, чаще в области перехода его в боковой валик, с появления гиперемии, припухлости и отечности кожи. Затем воспалительные явления распространяются на весь валик, который становится утолщенным и как бы нависает над ногтем, по краю валика наблюдается шелушение. Кожа валика становится тонкой, блестящей, исчезает ногтевая кожица (эпонихион). При надавливании валика может выделяться сукровица, комочек белой крошковатой массы или капелька гноя (вследствие присоединения вторичной инфекции). Позже изменяется ногтевая пластина: она становится тусклой, в области луночки отделяется от ложа, разрушается по типу онихолизиса или на ней появляются поперечные борозды и возвышения. Эти изменения связаны с нарушением кровоснабжения в области матрикса, т.е. они имеют трофический характер, и обусловлены воспалением в области валика. При внедрении гриба в ногтевую пластину, а это происходит с латеральных краев, ногти истончаются, отделяются от ложа, приобретают желто-бурую окраску и выглядят как бы подстриженными с боков. У детей младшего возраста воспалительные явления в области валика бывают более выраженными, а ногтевая пластина изменяется с дистального края. Встречается кандидозное поражение ногтей без воспаления валика. В этом случае изменение пластины начинается с дистального края и развивается по типу онихолизиса; пластина истончается, не прирастает к ложу, может быть множественное поражение ногтей.
Диагноз и дифференциальный диагноз
При поверхностных формах кандидоза диагноз основывается на наличии у больного характерной клинической картины и выявлении гриба в патологическом материале (чешуйки кожи, соскоб с ногтей) при микроскопическом исследовании. Диагноз можно считать достоверным, если обнаруживается псевдомицелий или истинный мицелий и почкующиеся клетки. Посев на питательную среду проводится для идентификации вида дрожжеподобного гриба рода Candida
. Выделение только культуры гриба не имеет диагностического значения, так как ее можно получить при посеве соскобов с кожи и ногтей у здоровых людей.
При кандидозе гладкой кожи крупных складок и вне складок заболевание следует дифференцировать от себорейной экземы, псориаза, других микозов – паховая эпидермофития, поверхностная трихофития, псевдомикоз эритразма (осложненная форма); при межпальцевой кандидозной эрозии на кистях – от дисгидротической экземы, на стопах – от микоза, обусловленного Trichophyton interdigitale
и
Trichophyton rubrum
; при поражении ногтей и валиков – от онихии и паронихии бактериальной этиологии, экземы и псориаза.
Лечение
Учитывая, что кандидоз относится к оппортунистическому микозу, в первую очередь, необходимо выявить и, при возможности, устранить патогенетические факторы заболевания (исследование иммунного и эндокринного статуса, желудочно-кишечного тракта и проведение корригирующей терапии). Ограниченные, а иногда и распространенные формы поражения гладкой кожи, особенно развившиеся в процессе лечения антибактериальными препаратами, как правило, легко поддаются лечению местными антимикотическими средствами и могут разрешаться без лечения после отмены антибиотиков. В качестве этиотропной терапии назначают антимикотики местного и системного действия. В последние годы при лечении кандидоза широко применяются препараты азолового ряда, обладающие широким спектром действия, а также полиеновые антибиотики.
При кандидозе крупных складок гладкой кожи с острыми воспалительными явлениями лечение необходимо начинать с применения водного раствора бриллиантового зеленого (1-2%) в сочетании с индифферентной присыпкой и проводить в течение 2-3 дней, затем следует назначить антимикотические препараты до разрешения клинических проявлений.
При кандидозе крупных, мелких складок и других участков гладкой кожи используют противогрибковые средства в виде крема, мази и раствора: кетоконазол, клотримазол, оксиконазол, бифоназол, натамицин. Крем или мазь наносят тонким слоем на очаги поражения и втирают 1-2 раза в день, продолжительность лечения – до разрешения клинических проявлений, затем рекомендуется продолжить применение крема еще в течение 7-10 дней для профилактики рецидива. При распространенных процессах на коже и неэффективности местной терапии назначают антимикотики системного действия: флуконазол – взрослым в дозе 100-200 мг, детям из расчета 5 мг/кг массы тела; итраконазол – взрослым в дозе 100-200 мг; низорал – взрослым в дозе 200 мг 1 раз в сутки ежедневно, а также антибиотик полиенового ряда натамицин (взрослым по 100 мг 4 раза в сутки, детям по 50 мг 2-4 раза в сутки). Продолжительность терапии составляет 2-4 недели.
При кандидозе ногтевых валиков и ногтей сначала проводят противовоспалительное лечение валика с помощью аппликаций чистого ихтиола, которые делаются 1 раз в сутки до снятия воспалительных явлений. Затем применяют антимикотические средства (кетоконазол, оксиконазол, изоконазол, клотриназол и др.) для местного применения, втирая их под валик и вокруг него. Процедуры проводят 2 раза в сутки, вечером препараты можно применять под окклюзионную повязку. Возможно сочетание мази (крема) с раствором, чередуя их. При вовлечении в процесс ногтевой пластины ее можно не удалять или счистить инфицированные участки после размягчения кератолическими средствами (бифоназол в наборе для лечения ногтей), и далее проводить лечение ногтевого ложа антимикотиками для наружного применения. Терапия проводится до разрешения клинических проявлений и отрастания здоровой ногтевой пластины. В случае ее неэффективности назначают антимикотики системного действия: флуконазол по интермиттирующей схеме (взрослым по 150 мг 1 раз в неделю, детям из расчета 5-7 мг/кг массы тела); итраконазол (взрослым) по методу пульс-терапии (по 200 мг 2 раза в сутки 7 дней, затем 3-недельный перерыв) в течение 2-3 месяцев; низорал (взрослым) по 200 мг в сутки ежедневно в течение 2-4 месяцев.
Профилактика
- Для профилактики развития кандидаинфекции у детей, находящихся в соматических отделениях стационаров и получающих антибактериальные препараты, им необходимо назначать флуконазол из расчета 3-5 мг/кг массы тела 1 раз в сутки. Суточная доза зависит от степени риска, лечение проводится в течение проведения основной терапии.
- Больным с кандидоносительством в кишечнике назначают нистатин по 2-4 мл ЕД в сутки или натамицин по 50 мг детям и по 100 мг взрослым 2 раза в сутки в течение 15 дней.
- Предупреждение развития кандидоза у больных с тяжелыми соматическими и эндокринными заболеваниями, а также с иммунодефицитом (многократные микологические исследования).
- Профилактика дисбиоза.
- Предупреждение развития кандидоза у новорожденных.
Последствия кандидоза
Если была проведена своевременная диагностика и назначено рациональное лечение, молочница у детей полностью излечивается и не оставляет последствий. При неправильной терапии и позднем обращении за медицинской помощью болезнь может перейти в хроническую форму и стать устойчивой к дальнейшим лечебным мероприятиям. Кроме этого, на фоне хронической дрожжевой инфекции может развиться кандидосепсис — опасное заболевание, которое может иметь летальный исход. Кишечный кандидоз чреват такими осложнениями, как обильные кровотечения, перфорация кишечной стенки, язвы.