Лейкоплакия — воспалительный процесс, сопровождающийся ороговением слизистых оболочек ротовой полости и белым налётом.
В одних случаях заболевание не опасно и со временем бесследно проходит. В других может перерасти в предраковое состояние, а позже — в рак полости рта. Поэтому так важна профилактика лейкоплакии слизистой рта: проще предотвратить осложнения, чем бороться с последствиями.
Риск заболевания у мужчин гораздо выше, чем у женщин: 80 % больных против 20 %
«Влияние криодеструкции и антиоксидантов на активность гидролаз лейкоцитов крови больных лейкоплакией» д. м. н. Машкиллейсон А. Л.
Волосатая лейкоплакия полости рта или языка – симптомы и лечение
Содержание:
Что такое лейкоплакия полости рта
Причины возникновения лейкоплакии в ротовой полости
Симптомы волосатой лейкоплакии
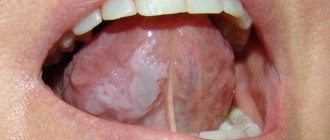
Как выглядит волосатая лейкоплакия
Чем грозит лейкоплакия
Как лечить волосатую лейкоплакию
На слизистой оболочке полости рта встречаются различные заболевания, которые являются проявлением сниженного иммунитета. Часто встречается такое заболевание, как волосатая лейкоплакия языка.
Лечение лейкоплакии
Лечение лейкоплакии во многом зависит от возраста пациента, стадии заболевания, его локализации, анамнеза и сопутствующих нарушений.
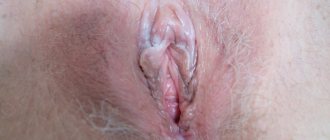
Лейкоплакия наружных половых органов у женщин
Для лечения лейкоплакии вульвы необходимо соблюдать комплекс мер, направленных на нормализацию работы организма в целом:
- полноценно высыпаться;
- соблюдать режим дня;
- регулярно прогуливаться на свежем воздухе;
- заниматься гимнастическими упражнениями;
- сбалансировать рацион (отказаться от острого, соленого и пряного, уменьшить содержание углеводов);
- не носить обтягивающее нижнее белье, выполненное из синтетических материалов;
- соблюдать гигиену.
Лечится лейкоплакия вульвы чаще консервативными методами: физиотерапией в сочетании с препаратами общего и местного воздействия. Дополнительно показаны подмывания отваром ромашки или пищевой соды, которые помогут уменьшить воспаление тканей. Хирургическое вмешательство может использоваться только в случае неэффективности консервативного лечения для предотвращения развития онкозаболевания.
Лейкоплакия шейки матки
Лечение лейкоплакии шейки матки на самых ранних стадиях можно ограничить консервативными методами, однако, бессимптомность этого заболевания в большинстве случаев становится причиной того, что его слишком поздно диагностируют. В большинстве клиник используют хирургические методы с применением современной аппаратуры для удаления ороговевшего участка слизистой оболочки шейки матки: электрокоагуляцию, крио- и лазерную терапию.
Лейкоплакия мочевого пузыря
Для лечения лейкоплакии применяют как медикаментозную, так и хирургическую терапию. Консервативные методы включают прием антибактериальных препаратов для подавления выявленного возбудителя, дополнительные орошения стенок мочевого пузыря и физиотерапевтические процедуры, направленные на уменьшение воспаления и снижения болезненных ощущений.
Если медикаментозное лечение не дает ожидаемого эффекта или болезнь слишком запущена, может быть выбран хирургический метод лечения с применением цитоскопического трансуретрального срезания пораженного участка слизистой оболочки мочевого пузыря. Большинство отзывов после операции по удалению лейкоплакии мочевого пузыря подтверждают высокую эффективность такого лечения, которое при вовремя пролеченных инфекциях не дает рецидивов.
Лейкоплакия пищевода
Самым эффективным лечением этого заболевания является хирургическое вмешательство с применением жидкого азота, лазера или электрокоагулятора, причем именно криохирургия дает самые устойчивые результаты с минимальным количеством рецидивов заболевания.
При лечении лейкоплакии в пищеводе важно придерживаться комплексного подхода: помимо прижигания поврежденных участков, пациенту потребуется пройти курс антибактериальной терапии, а также придерживаться достаточно строгой диеты без алкоголя, тяжелой, острой и соленой пищи.
Лейкоплакия полости рта
Для лечения лейкоплакии полости рта врачи отдают предпочтение консервативным методам лечения, основанным на насыщении организма жирорастворимыми витаминами, а также общем укреплении организма. Течение заболевания непредсказуемо и индивидуально у каждого пациента – некоторые живут десятилетиями с начальной формой лейкоплакии, которая не вызывает дискомфорта, а у других уже спустя несколько месяцев может развиться плоскоклеточный рак. При неэффективности консервативного лечения пациенту показано хирургическое вмешательство с удалением новообразования и его тщательным гистологическим исследованием.
Что такое лейкоплакия полости рта
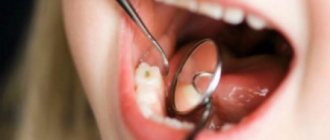
Лейкоплакия – это поражение слизистой оболочки полости рта, при котором наблюдается избыточное ороговение. Располагается на щеках, твердом, мягком небе, языке.
Виды лейкоплакии:
- Плоская – самая частая форма. Обычно не вызывает дискомфорта. Обнаруживается случайно на стоматологическом приеме.
- Веррукозная – более выраженное ороговение, чем при плоской форме. Пациенты отмечают чувство шероховатости и стянутости на слизистой, жжение.
- Эрозивная – является осложнением предыдущих двух форм при воздействии травмирующего фактора. Характеризуется болезненностью. которая возникает при разговоре, приеме пищи.
- Волосистая лейкоплакия – это заболевание, которое вызывается вирусом Эпштейна-Барра. Часто наблюдается у больных с ВИЧ.
- Лейкоплакия Таппейнера – она обнаруживается у курильщиков с большим стажем. Наблюдается на мягком и твердом нёбе.
Некоторые формы данного заболевания относятся к предраковым. При отсутствии лечения они переходят в злокачественные опухоли. Поэтому важно при первом обнаружении патологических изменений на слизистой обратиться в стоматологическую клинику в Москве.
Каковы симптомы волосатой лейкоплакии ротовой полости?
Прежде стоит отметить, что самостоятельное диагностирование заболевания ротовой полости пациентом возможно и на ранних стадиях, то есть в период появления болезни языка. Однако по причине отсутствия болезненных ощущений у пациентов, инфицированные могут по неосторожности запустить состояние заражения до предракового состояния. Около десяти процентов заболеваний пациентами лейкоплакией языка оканчиваются малигнизацией ротовой полости, то есть мутацией клеток и потерей механизма репарации (восстановления, реконструкции) ДНК.
Как правило, на начальной стадии заболевания языка у пациентов возникают тускло — белые складки по краям языка, которые через некоторое время сливаются со здоровой областью — перестают явно контрастировать как визуально, так и тактильно.
Ниже приведены основные симптомы данного заболевания ротовой полости и языка:
- неожиданно возникающие белёсые ореолы на внутренних сторонах щёк пациентов, у корневой области языка или его боковых сторонах, по всей ротовой полости;
- очаги заражения — по виду плоские, на ощупь жёсткие, шершавые, по цвету белёсые или прозрачные, напоминающие папилломы, не превышающие 1 сантиметра;
- пациентов неравномерная поверхность заражённых ореолов, визуализация трещин и волосков;
- борозды, нарывы, процессы разрушения эпителия у пациентов, наличие инфильтрата на зонах поражения;
- отсутствие дискомфорта или болей в языке у пациента при тактильном воздействии на его инфицированные участки или напротив, острая реакция на холодную или горячую воду;
- при исследованиях пробы взятого образца в лабораторных условиях, у пациентов выявляется наличие ВИЧ или ВЭБ заболеваний.
Причины возникновения лейкоплакии в ротовой полости
На сегодняшний день ученые так и не пришли к единому мнению, почему возникает заболевание. Есть факторы, которые могут приводить к развитию избыточного ороговения:
- Постоянное воздействие раздражающих факторов: курение, регулярные ожоги горячей пищей, крепкий алкоголь и др.
- Работа на производствах, где есть химикаты, щелочи, кислоты.
- Проживание в жарком сухом климате.
- Прием препаратов, снижающих иммунитет.
- Местные травмирующие факторы: несостоятельные пломбы, острые края протезов и разрушенных зубов, некачественные брекет-системы.
- Эндокринные патологии: сахарный диабет, гипертиреоз, гипотиреоз.
- Сниженный иммунитет: ВИЧ, СПИД, иммунодепрессивное состояние. Волосатая лейкоплакия ротовой полости часто наблюдается у больных ВИЧ, СПИД.
Профилактика лейкоплакии
Ключевыми мерами при профилактике лейкоплакии являются элементарные правила личной гигиены и укрепления иммунитета:
- регулярное закаливание;
- достаточная физическая активность;
- сбалансированное питание;
- своевременное лечение любых нарушений;
- регулярные профилактические обследования;
- отказ от вредных привычек, тяжелой и острой пищи, раздражающей пищевод;
- тщательная интимная гигиена и посещение гинеколога;
- выполнение всех рекомендаций врачей при профилактическом осмотре.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Как лечить волосатую лейкоплакию
Прежде чем заниматься лечением, нужно провести ряд исследований. Пациент направляется к терапевту в поликлинику. Там врач может назначить лабораторные исследования: биохимический анализ крови, исследование на заболевания, передающиеся половым путем и др.
Если у человека обнаружена ВИЧ-инфекция, то проводится антиретровирусная терапия. На фоне длительного приема препаратов улучшается самочувствие больного, и заболевание во рту проходит.
В стоматологической клинике проводится осмотр полости рта, диагностика зубов, профессиональная гигиена. При обнаружении острых краев пломб, несостоятельных протезов, проводится их замена. Проводится лечение кариеса и его осложнений. Даются рекомендации по домашнему уходу за зубами: подбираются средства индивидуальной гигиены (щетки, пасты, зубные нити, ополаскиватели).
Для местного лечения подходят кератолитические препараты. В запущенных случаях прибегают к хирургическим манипуляциям: иссечение пораженных участков лазером.
Клиника
Инкубационный период при ВИЧ-инфекции составляет 1–3 месяца, но может быть и большим. После этого развивается начальный этап болезни, называемый острой ВИЧ-инфекцией.
Только у 20 % инфицированных при этом появляются клинические признаки в виде общеинфекционного синдрома недифференцированного характера (мононуклеозоподобных проявлений, серозного менингита, энцефалопатии, миелопатии или невропатии).
Клинически благополучный исход острой стадии болезни не означает ни приобретения иммунитета, ни выздоровления, несмотря на сероконверсию. Болезнь переходит в хроническую стадию, которая протекает либо субклинически, либо в виде персистирующей генерализованной лимфаденопатии с постоянным малозаметным переходом в СПИД-ассоциированный синдром.
Больные сохраняют активность, работоспособность и удовлетворительное самочувствие. Признаков иммуносупрессии еще нет.
Прогностически неблагоприятным является уменьшение размеров лимфоузлов, что означает инволюцию фолликулов — морфологический признак иммунодепрессии.
Клинические симптомы СПИД-ассоциированного этапа болезни состоят из признаков начальной иммунной недостаточности. Они проявляются локальными инфекциями кожи и слизистых оболочек, вызываемых малопатогенными представителями микрофлоры оппортунистического характера (вирусные и бактериальные стоматиты, фарингиты, синуситы, оральный, генитальный, перианальный герпес, рецидивирующий герпес зостер, кандидозный стоматит, генитальный и перианальный кандидоз, дерматомикоз стоп, голеней, импетиго, угревидный фолликулит, волосистая лейкоплакия языка и др.).
Поражения кожи и слизистых оболочек вначале легко поддаются обычной терапии, но быстро рецидивируют и постепенно приобретают хронически рецидивирующий характер. Важнейшая особенность клинической картины СПИД-ассоциированного комплекса — неуклонное нарастание симптомов с усугублением уже имеющихся и появлением новых поражений.
Хронический этап болезни постепенно переходит в ее последнюю стадию — СПИД. К этому времени функции иммунитета угнетаются и расстраиваются максимально (СД-4-лимфоциты снижаются до 100 в 1 мм3).
По имеющимся наблюдениям, через 5 лет после заражения заболевают СПИДом от 25 до 50 % человек, через 7 лет — до 75 %, через 10 лет (наблюдения с 1981 г.) — несколько более 90 % зараженных. Могут ли не заболеть остальные 10 %? Могут, если латентный период болезни окажется длиннее оставшихся лет их жизни.
Инфекции — наиболее частое и опасное проявление СПИДа — развиваются в виде локализованных, генерализованных и септических форм. Поражаются кожа, слизистые оболочки, внутренние органы.
Клиническими особенностями инфекционных процессов при СПИДе являются их нарастающий характер, распространенность, тяжесть, атипичность симптоматики и множественность локализаций.
Основные заболевания, проявляющиеся при СПИДе на слизистой оболочке ротовой полости, в зависимости от этиотропного фактора группируются следующим образом.
1. Грибковые инфекции:
- кандидоз (псевдомембранозный, эритематозный, гиперпластический — в виде бляшки или узлов, ангулярный хейлит);
- гистоплазмоз.
2. Бактериальные инфекции:
- фузоспирохетоз (язвенно-некротический гингивит);
- неспецифические инфекции (хронический пародонтит);
- микобактерии, энтеробактерии.
3. Вирусные инфекции:
- герпетический стоматит;
- волосистая лейкоплакия;
- герпес зостер (опоясывающий лишай);
- ксеростомия, вызванная цитомегаловирусом.
4. Новообразования:
- саркома Капоши в полости рта;
- плоскоклеточный рак;
- лимфома Нон-Ходжкинса.
5. Поражения невыясненной этиологии:
- рецидивирующие изъязвляющиеся афты;
- идиопатическая тромбоцитопетическая пурпура (экхимозы);
- поражения слюнных желез.
Особенности заболевания лейкоплакии и ее лечение
Вернуться назад Лейкоплакия поражает ротовую полость, слизистые носа, органов ЖКТ, мочеполовой и дыхательной систем. Главная опасность лейкоплакии – риск малигнизации. В стоматологии основной признак заболевания – уплотнение слизистой в виде участков серозно-белого цвета, их шелушение. Патология охватывает красную кайму губ, внутреннюю поверхность щек, десны, язык, небо.
Причины
- Механические. Повреждение слизистой некачественными стоматологическими имплантами, пломбами, зубами при патологиях прикуса.
- Химические, термические. Курение, употребление алкоголя и запрещенных препаратов, перепады температур, прием острой пищи, труд с вредными веществами (бензол, лаки).
- Гальванизм, создаваемый металлическими имплантами.
- Снижение иммунитета, авитаминоз, стресс, инфицирование, воспаление.
- Наследственность.
Особенности
- Плоская (простая) лейкоплакия, начальная форма, сопровождается стянутостью, зудом. Выраженных неудобств не приносит. Очаги поражения припухшие, шершавые, сухие до 4 см, бело-сероватые.
- Веррукозная форма протекает с увеличением очагов патологии, их уплотнением, болезненностью. Подразделяется на бляшечную и бородавчатую по внешнему виду.
- Эрозивная форма причиняет болевые ощущения, поражения напоминает язвы.
- Лейкоплакия Таппейнера свойственна курящим пациентам. Патология поражает небо, провоцирует закупорку слюнных протоков, преобразуя их в кистообразные красные узелки.
- Мягкая – доброкачественное онкологическое разрастание.
- Волосистая с сосочковыми разрастаниями. Характерна для лиц, инфицированных ВИЧ.
При подозрении на лейкоплакию проводят диагностику, включающую визуальный осмотр, цитологический анализ, гистологию, бактериальный посев, анализы крови, в т.ч. на реакцию Вассермана. Важна дифференциальная диагностика, т.к. лейкоплакия имеет общие характеристики с другими заболеваниями, например, гиперпластическим кандидозом, красным плоским лишаем, вторичным сифилисом, предраковым гиперкератозом, болезнью Боуэна.
Лечение
- Срочная отмена провокаторов – курения, приема токсичных субстанций. Замена имплантов.
- Психотерапия для лиц с неврологическими симптомами, для детей.
- Санация ротовой полости.
- Терапия препаратами с витаминами С, В, А, их прием внутрь, в виде уколов, маслянистых компрессов.
- Восстановление слизистой оболочки, ее целостности, иммунитета.
- Криодеструкция.
- Электрокоагуляция.
- Физиотерапия.
Дополнительная поддержка народными средствами. Показаны аппликации с каланхоэ, полоскания отварами трав с регенерирующим действием (ромашка, календула), зеленым чаем.
Чем дольше наблюдаются симптомы, чем быстрее разрастаются пятна, тем выше риск перехода патологии в рак. Должны насторожить также кровоточивость, ярко-красный окрас болезненных участков.
Лечение
Лечение лейкоплакии ротовой полости должно начинаться с выявления возможных причин его возникновения. При обнаружении ДНК вирусов в результатах анализов, врач, скорее всего, назначит пациенту такие противовирусные препараты, как ацикловир, зидовудин, ганцикловир. Прием противовирусных средств может привести к исчезновению бляшек и симптомов лейкоплакии языка, однако, всегда существует риск рецидива болезни при очередном резком спаде иммунитета.
При возникновении лейкоплакии слизистой рта у людей, больных СПИДом, повышается риск развития лимфомы, так что им показано лечение лучевой и химиотерапией. В противном случае, на фоне основного заболевания и полного отсутствия сопротивляемости организма инфекциям, лейкоплакия во рту может перерасти в злокачественную раковую опухоль.
Причины оральной лейкоплакии
Причины лейкоплакии полости рта остаются неясными. Однако с его появлением связаны определенные события:
- Чрезмерное и продолжительное употребление табака (курение или жевание).
- Ссадины от грубых зубов или неподходящих протезов, пломб или коронок, а также от жевания ореха ареки и листа бетеля.
- Вирусные инфекции, такие как ВИЧ или СПИД.
- Дефицит витаминов — А, В12, С и фолиевой кислоты в крови.
- Эндокринные нарушения
- Воздействие солнца
Хотя табак считается основным фактором лейкоплакии полости рта, ни один из его индивидуальных биохимических компонентов не был выделен в качестве единственного раздражителя, который мог бы вызвать эти поражения. У мужчин риск развития лейкоплакии полости рта в два раза выше, чем у женщин.
Пятна лейкоплакии в полости рта напоминают молочницу, которая обычно появляется во рту у пациентов, страдающих диабетом, ВИЧ или раком из-за скопления грибка (кандида). Молочница, как и волосатая лейкоплакия, указывает на слабую иммунную систему, оптимальную для вирусных инфекций. В отличие от поражений лейкоплакии полости рта, молочница представляет собой кремовые болезненные пятна, которые кровоточат при соскобе.
Большинство очагов лейкоплакии полости рта имеют неизвестное происхождение (идиопатическое). Участки идиопатической лейкоплакии полости рта считаются предшественниками рака полости рта (предраковые поражения) и требуют регулярного осмотра (биопсии) каждые 2–3 месяца. Чрезмерное употребление табака и алкоголя являются важными факторами риска, связанными с трансформацией лейкоплакии полости рта в злокачественные опухоли. Лейкоплакия полости рта составляет 20% от общего числа обнаруженных раковых заболеваний полости рта.
Способы лечения
Если в ходе обследования в крови пациента был обнаружен вирус Эпштейна-Барр, то ему показано противовирусное лечение с применением препаратов Ацикловир, Ганцикловир, Зидовудин и прочих. Однако такая терапия способствует только ослаблению острых симптомов и выводу организма в состояние ремиссии. Поскольку при попадании данного вируса кровь, он остается в клетках пожизненно, могут возникать рецидивы патологии, особенно при значительном снижении иммунных сил.
Лечение волосатой лейкоплакии зависит от того, каким фактором было спровоцировано заболевание
При проблеме, спровоцированной ношением брекетов, неправильной установкой протезов или некачественным пломбированием, устраняется данный фактор, после чего заболевание проходит самостоятельно. Если лейкоплакия вызвана регулярным травмированием слизистой ткани или курением, пациент должен сам устранить проблемы, провоцирующие обострение – бережно ухаживать за полостью рта и избавиться от употребления никотина.
У пациентов с проявлениями волосатой лейкоплакии, которые страдают ВИЧ-инфекцией, высок риск перерождения клеток эпителия в злокачественные, поэтому им показана лучевая терапия или химиотерапия. Такие меры необходимы для агрессивного проявления лимфомы Беркитта.
Основные способы лечения волосатой лейкоплакии:
- Лазерное лечение. Проводится терапия абсолютно безболезненно и бескровно, под местной анестезией или совсем без обезболивания. При этом обработке подвергаются только пораженные участки, здоровые же ткани не повреждаются.
- Криодеструкция (прижигание жидким азотом). Метод менее действенный, нежели лазерное лечение, но такой же бескровный и безболезненный. Пораженные ткани прижигаются изолированно от здоровых, белесый налет с огрубевших зон удаляется быстро и аккуратно.
- Хирургическое вмешательство. Этот способ лечения показан пациентам, у которых проявления патологии вызвали сильную деформацию слизистой поверхности щек и языка. Во время операции хирург отсекает пораженные ткани при помощи скальпеля. Перед вмешательством пациент обязательно проходит обследование с забором материала на биопсию, для исключения или подтверждения раковой этиологии заболевания.
После хирургического вмешательства больному с наличием раковых клеток в тканях могут быть назначены химио- или лучевая терапия, во избежание осложнений и рецидивов болезни, пациент должен находиться под присмотром врача-онколога.
Лазерное лечение стоматологических заболеваний весьма эффективно и безболезненно
Симптомы заболевания
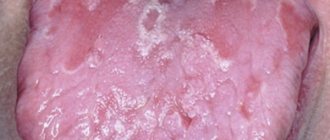
Основной опасностью волосатой лейкоплакии является то, что она достаточно долго может никак не проявляться, и только посещение стоматолога может помочь вовремя выявить это заболевание. Первый и самый типичный симптом, который должен вас насторожить – это сильный налёт белого или серого цвета, покрывающий спинку и нижнюю часть языка.
Как правило, страдающие лейкоплакией не чувствуют особенного дискомфорта – разве что в тех случаях, когда болезнь сопровождается грибком.
Для данного заболевания характерны следующий признаки:
- Появление складок и бляшек, образованных из налёта;
- Трещины на языке;
- Эрозии в запущенной стадии заболевания;
- Общие признаки иммунодефицита: диарея, резкое похудание, ночная потливость, возникающие без видимых причин лихорадки, общая болезненность и слабость.
Диагностика
Диагностирование волосатой лейкоплакии занимается врач-стоматолог, который на основании внешнего осмотра может направить больного к онкологу или иммунологу. Консультация онколога показана тем пациентам, у которых наблюдается запущенная форма болезни, при риске перерождения эпителиальных клеток в злокачественные.
Перечень необходимых методов исследования включает:
- анализ крови для установления состояния иммунной системы человека на данный момент (включает общий и развернутый анализы);
- мазок, взятый с поверхности слизистой ткани рта, для определения клеточного состава;
- забор биологического материала для биопсии – проводится для подтверждения или опровержения раковой этиологии заболевания языка;
- рентгенография – здесь требуется обследование по ортопантограмной технологии, чтобы тщательно изучить состояние твердых тканей, которые окружают участок, пораженный лейкоплакией.
В обязательной форме каждого пациента с волосатой лейкоплакией обследуют на ВИЧ-инфекцию, программа включает анализы крови на ПЦР, иммунный блоттинг, ИФА, изучение иммунного статуса
Дифференциальная диагностика заболевания призвана отличить волосатую лейкоплакию от сходных по симптоматике заболеваний. Признаки, присутствующие при этой патологии, могут наблюдаться у пациентов, которым неправильно установили зубные протезы и пломбы либо для этого были использованы некачественные, дешевые материалы.
Участки поражения в такой ситуации также располагаются по боковым сторонам языка, но проблема проходит самостоятельно после удаления неправильно установленного протеза или перепломбирования канала. Также спутать волосатую лейкоплакию можно с интенсивным повреждением слизистой ткани языка в результате воздействия внешних факторов (травм и механических повреждений), а также частого курения.
При такой форме поражения между здоровым и пострадавшим слизистым эпителием существуют четкие границы, а поверхность участков гладкая. Заболевание также проходит без специфического лечения, после того, как устраняется раздражающий фактор. Не частыми случаями, но все иже имеющими место, считаются варианты нетипичного расположения плоского красного лишая в ротовой полости. В таких ситуациях требуется проведение дифференцированной диагностики и назначение соответствующего лечения.
Причины развития
Главной причиной лейкоплакии языка считается присутствие в организме человека вируса Эйнштейна-Барр, он является наиболее распространенным на планете (заболевания, которые вызывает вирус, перенесли не менее 95% всего населения). Передается агент в основном через биологические жидкости, чаще через слюну.
Недаром главную патологию, которую он вызывает, инфекционный мононуклеоз, называют болезнью поцелуев. Однако этим заболеванием страдают чаще дети и подростки, у взрослых же пациентов к 25 годам вырабатывается иммунитет к мононуклеарной инфекции.
Если иммунитет человека не снижен, а заражение вирусом Эпштейна-Барр все же произошло, лейкоплакия может протекать практически бессимптомно, но на фоне этой патологии нередко развиваются ассоциированные заболевания. К ним относят лимфогранулематоз (злокачественное поражение лимфоидной ткани) и лимфому Беркитта (здесь поражается система кроветворения, причем заболевание имеет крайне неблагоприятный прогноз).
Помимо того, что волосатая лейкоплакия диагностируется почти у всех пациентов с ВИЧ-инфекцией, к ее развитию могут привести следующие факторы:
Белый налет на корне языка
- злоупотребление табачными изделиями;
- рак языка;
- заболевания крови, например, лейкоз;
- регулярное негативное воздействие на слизистую ткань ротовой полости ультрафиолетовых лучей;
- дефицит витаминов групп В и А в организме;
- постоянное раздражение и травмирование мягких тканей десен, губ, щек и языка искривленными зубами, коронками, мостами, неправильно установленными брекетами и протезами;
- аутоиммунные заболевания – ВИЧ, СПИД, ревматоидный артрит, сахарный диабет;
- гормональные сбои;
- длительный прием лекарственных средств, которые сильно подавляют работу иммунитета.
Когда в организм проникает вирус Эпштейна-Барр, особенно если пациент старше 45 лет, имеет склонность курить и переносит хронические заболевания, иммунная система становится беззащитной, что приводит к активной репликации вражеского агента. В таких ситуациях проявления волосатой лейкоплакии будут яркими и заставят пациента в срочном порядке обратиться к врачу.
Патология может быть вызвана несколькими видами вирусов
Что такое ВИЧ? Чем является ВИЧ-инфекция
Вирус иммунодефицита человека или ВИЧ, был идентифицирован и описан сравнительно недавно. Внедряясь в организм человека, он поражает в первую очередь клетки-макрофаги и Т-лимфоциты, ответственные за распознавание и уничтожение враждебных бактерий. Таким образом, иммунный барьер организма теряет способность сопротивляться как внешним бактериальным атакам, так и внутренней условно-патогенной флоре.
Передается вирус иммунодефицита исключительно половым путем или путем прямого контакта здорового организма с зараженной кровью. Передача вируса при бытовом или пищевом контакте невозможна.
ВИЧ инфекцией называют медленно текущее заболевание вызванное вирусом и протекающее на фоне подавленного иммунитета. С момента внедрения вируса до клинических проявлений заболевания могут пройти годы. Весь этот период вирус никак себя не проявляет, и диагностировать его присутствие можно только лабораторным методом.