Во всем виноват вирус!
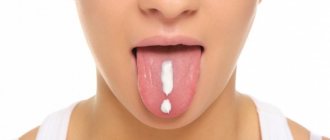
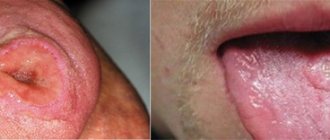
Термин «стоматит» образован от слияния двух греческих слов: stoma (рот) и itis (воспаление). Различных видов заболевания известно великое множество — серозный, афтозный, аллергический и др. Наиболее опасен герпетический, или герпесный, стоматит, вызванный вирусом. Его основные проявления — болезненные язвочки, покрывающие слизистую ротовой полости. Пусковой механизм болезни — активация вируса простого герпеса 1 и 2 типа. В первую очередь недуг угрожает тем, у кого ослаблен иммунитет и, как следствие, у организма просто нет сил дать достойный отпор вирусам.
Формы заболевания
Легкая
Считается наиболее благоприятной для организма. В такой форме герпесным стоматитом болеют люди с высоким иммунитетом. Протекает бестемпературно. Отличается единичными высыпаниями, которые не причиняют неприятных ощущений и исчезают самостоятельно без последствий.
Средняя
Присоединяются общие расстройства: слабость, сонливость, быстрая утомляемость, снижение аппетита. Высыпания появляются одновременно в нескольких местах. Температура повышается до 37—37,6оС.
Тяжелая
Такая форма стоматита свидетельствует о крайне низком иммунитете. Высыпания носят множественный болезненный характер. Появляются сильная головная боль, озноб, рвота. Температура превышает 38оС.
Если болезнь протекает в легкой форме, то пациент может и не заметить никаких внешних признаков!
Как отличить герпес от стоматита?
Многие пациенты пытаются найти ответ в интернете на вопрос: «Стоматит или герпес у меня? Как распознать?» Герпесный стоматит легко отличить от обычного стоматита по 3-м ключевым признакам.
- При герпесной инфекции высыпания локализованы в области десен. Тогда как при стоматите — на мягких тканях ротовой полости (язык, щеки).
- Герпесная сыпь сначала представляет собой волдыри, которые затем изъязвляются, в то время как стоматит начинается уже с появления язвочек.
- Герпетический стоматит отличается стабильным появлением сыпи на одних и тех же местах, а при обычном стоматите ее месторасположение часто меняется.
Лейкоплакия полости рта: причины болезни
К причинам, вызывающим развитие заболевания, относятся:
- Курение. При употреблении табака ротовая полость подвергается воздействию различных раздражителей, среди которых термические (поступающий дым имеет температуру порядка 60 градусов Цельсия) и химические (никотин, смолы и продукты горения). Не менее опасен и жевательный табак, тоже являющийся провоцирующим фактором.
- Употребление в течение длительного времени на постоянной основе либо очень горячей, либо очень холодной пищи.
- Механическая травма (неправильный прикус, острые края зубов, ортопедические конструкции, установленные с нарушениями).
- Металлические пломбы, являющиеся причиной возникновения гальванических токов.
- Вдыхание паров бензина, бензола, лаков и красок, а также других смол.
- Нарушение гормонального фона, постоянные стрессы и недостаток ретинола.
Герпетический или афтозный?
Несколько сложнее будет отличить герпетический и афтозный стоматит. Последний получил свое название от греческого термина «афта», что в переводе означает «язвочка».
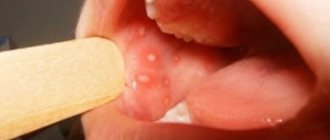
Если при герпетическом стоматите язв много, но они мелкие, то при афтозном их мало, а размер может достигать 7–8 мм.
Вторым важным отличительным признаком является отсутствие отека десен при афтозном стоматите.
Если вы ищите отличия герпетического и афтозного стоматита, то третье, на что стоит обратить внимание, это локализация высыпаний. Для афтозного характерно появление язвочек в полости рта, тогда как герпесная инфекция может распространяться и на кайму губ.
Симптомы воспалительных заболеваний
Воспаления в полости рта проявляются как общими, так и местными симптомами [1]. Ещё до начала местных проявлений отмечаются общее недомогание, болезненные ощущения, раздражение, высыпания во рту, повышение температуры тела, снижение аппетита [1]. Кроме того, воспаление во рту само может выступать симптомом другого заболевания или общей патологии [1].
Симптомы отдельных воспалительных заболеваний
Стоматиты — широкая группа заболеваний, которые могут быть вызваны как отдельными возбудителями, например, грибками (кандидозный стоматит) или вирусом простого герпеса (герпесный стоматит), так и системными заболеваниями, например, хроническими болезнями желудочно-кишечного тракта (афтозный стоматит) [2].
Чаще всего стоматиты проявляются как высыпания (язвочки, пузырьки или другие формы) на слизистой оболочке полости рта. Характер высыпаний при этом является ярким отличительным признаком, играющим важную роль для диагностики. Например, при афтозном стоматите язвочки никогда не выходят на внешнюю поверхность губ, как это бывает при поражениях, вызванных вирусом простого герпеса [2].
Герпетический стоматит, как правило, сопровождает общее инфицирование организма и характеризуется высыпаниями на внутренней поверхности щёк, языке, нёбе, губах [2].
При недостаточном уходе за полостью рта возможно присоединение бактериальной микрофлоры с развитием более глубоких поражений слизистой оболочки. Если не провести нужного лечения острого герпетического стоматита, возникает рецидивирующая форма, которая сопровождается регулярными высыпаниями на слизистой оболочке полости рта пузырьков и афт
«Микробиология, вирусология и иммунология полости рта», под ред. д. м. н. В. Н. Царева.
Катаральный стоматит встречается достаточно часто и развивается из-за отсутствия или неудовлетворительной гигиены и наличия хронических очагов инфекции в полости рта. Симптомами этого вида стоматита являются отёчность слизистой оболочки, появление на ней налёта, вначале белого, затем коричневого, неприятный запах изо рта [1].
Кандидоз (кандидозный стоматит, молочница) вызывается грибками рода Candida, которые в норме в незначительном количестве всегда присутствуют во рту [2]. Факторами, способствующими резкому росту грибков, являются длительный приём антибиотиков и некоторых других препаратов, гиповитаминозы, эндокринные и другие нарушения.
Ярким симптомом кандидоза является появление белого или желтовато-белого налёта на языке, слизистой оболочке щёк вследствие развития воспаления во рту. Налёт легко снимается, под ним обнаруживаются покрасневшие, воспалённые и эрозированные участки слизистой оболочки полости рта.
Лейкоплакия относится к хроническим воспалительным заболеваниям. Она развивается в ответ на постоянное раздражение слизистой рта, например, частью протеза, острым краем или сколом зуба, горячими напитками или пищей, алкогольными напитками, при курении [1]. Лейкоплакия проявляется в виде белесоватых утолщений, как правило, в области щёк по линии смыкания зубов, в уголках рта, на спинке и на боковых поверхностях языка.
Как отличить герпесную ангину от стоматита?
Несмотря на то, что у данных медицинских терминов один грамматический корень, герпетическая ангина и стоматит герпетический представляют собой два разных заболевания. В отличие от стоматита, герпесная ангина возникает не из-за проникновения вируса герпеса, а вследствие перенесенной аденовирусной инфекции (в частности, вирус «Коксаки А»). Чаще всего от данного заболевания страдают дети, чем взрослые. Высыпания локализируются, большей частью, на мягком небе и миндалинах. К типичным симптомам стоматита присоединяется боль в области живота и нарушения стула.
Внимание!
Заболевание начинается остро, со скачка температуры до 40 градусов, протекает тяжело, поэтому дифференциальную диагностику должен проводить только врач.
Высыпания на коже у детей: сыпи, экзантемы, энантемы
Высыпания на коже (exanthema, экзантема) и слизистых оболочках (enanthema, энантема) могут быть не только при вирусных и бактериальных инфекциях, но и при заболеваниях неинфекционной природы.
Важно решить, представляют собой эти изменения первичное повреждение кожи у ребенка или же клинические признаки претерпели изменения под действием вторичных факторов (инфекция, травма или лечение). Осмотр детский дерматолог Москва — поликлиника «Маркушка».
Элементы высыпаний у ребенка, детей. Первичные и вторичные элементы
Различаются первичные и вторичные элементы высыпаний. Первичные элементы классифицируются как розеола, пятно, папула, узелок, волдырь, пузырек, пузырь, геморрагия. К вторичным элементам относятся пигментация и депигментация, чешуйка, корка, эрозия, трещина, ссадина, язва, рубец, рубцовая атрофия, лихенификация, вегетация.
Первичные элементы высыпаний у ребенка, детей: розеола, пятно, эритема, геморрагия, точечные кровоизлияния – петехии, папула, бугорок, узел, волдырь, пузырек, пузырь
Розеола (roseola) — пятнышко бледно-розового, красного цвета размером от 1 до 5 мм. Форма округлая или неправильная, края четкие или размытые, над уровнем кожи не выступает, исчезает при надавливании и растяжении кожи. Розеола встречается при многих инфекционных заболеваниях, особенно типична для брюшного тифа. Множественные розеолы размером 1- 2 мм обычно описываются как мелкоточечная сыпь (при скарлатине), в процессе разрешения они покрываются чешуйками или исчезают бесследно.
Пятно (makula) имеет такую же окраску, как розеола, размер — от 5 до 20 мм, не выступает над уровнем кожи. Форма чаще всего неправильная. Пятно исчезает при надавливании на кожу и снова появляется после прекращения давления. Множественные пятна размером от 5 до 10 мм описываются как мелкопятнистая сыпь (например, при краснухе — прививка от краснухи ребенку в детской поликлинике «Маркушка»). Пятна размером 10-20 мм образуют крупнопятнистую сыпь (например, при кори, аллергии — осмотр детский аллерголог Москва, поликлиника «Маркушка»).
Эритема (erythema) — обширные участки гиперемированной кожи красного, пурпурно-красного или пурпурного цвета. Возникает в результате слияния крупных пятен, образованных расширением сосудов не только сосочкового слоя кожи, но и под-сосочкового сосудистого сплетения. Пятна размером более 20 мм, имеющие тенденцию к слиянию, следует рассматривать как эритему. Эритема наиболее типична для рожистого воспаления, термических, ультрафиолетовых ожогов.
Геморрагия (haemorrhagia) — кровоизлияние в кожу в результате деструкции сосудов кожи. Имеет вид точек или пятен различной величины и формы, не исчезает при растягивании кожи. Цвет вначале красный, пурпурный или фиолетовый, затем, по мере рассасывания кровоизлияния, становится желто-зеленым и, наконец, желтым (образование гемосидерина при распаде эритроцитов). Изменения цвета хорошо заметны при более крупных геморрагиях.
Точечные кровоизлияния называются петехиями (реteсhiа). Множественные геморрагии округлой формы размером от 2 до 5 мм описываются как пурпура. Кровоизлияния неправильной формы размером более 5 мм называются экхимозами. Кровоизлияния могут наслаиваться на другие элементы сыпи. В таких случаях говорят о петехиальном превращении розеол, пятен, папул. Как правило, это наблюдается при тяжелом течении заболевания. Геморрагические высыпания выявляются при сыпном тифе (часто в сочетании с розеолами — розеолезно-петехиальная сыпь), геморрагических лихорадках, сепсисе. Геморрагические элементы неправильной формы на плотной основе (звездчатая сыпь) характерны для менингококкемии, пневмококкового сепсиса. Мелкие кровоизлияния могут иметь и неинфекционное происхождение (капилляротоксикоз, токсико-аллергический васкулит, авитаминоз С и др.).
Папула (papula) — элемент сыпи, возвышающийся над уровнем кожи, что нередко определяется на ощупь. Имеет плоскую или куполообразную поверхность, размер — от 1 до 20 мм. Форма и окраска такие же, как у розеол и пятен. Папулы часто оставляют после себя пигментацию и шелушение кожи. Слившиеся между собой папулы образуют бляшки, а при слиянии последних возникают площадки, располагающиеся на больших участках кожного покрова, величиной с ладонь и больше. Нередко при обычном клиническом обследовании ребенка очень трудно или даже совершенно невозможно отличить розеолы от папул. С другой стороны, у одного и того же больного ребенка одновременно могут быть и розеолы, и папулы (брюшной тиф, паратифы, инфекционный мононуклеоз), папулы и пятна (корь — прививка от кори ребенка, детский медицинский ).
Бугорок (tuberkulum) — ограниченное, плотное, выступающее над поверхностью кожи бесполостное образование диаметром от 1- 2 до 5 — 10 мм. Бугорки образуются в результате скопления в дерме специфического воспалительного инфильтрата. Клинически бугорок сходен с папулой, однако отличается от нее тем, что при ощупывании бугорка всегда отчетливо определяется плотноватый инфильтрат в коже. Кроме того, бугорки, в отличие от папул, при обратном развитии подвергаются некрозу, часто образуют язвы и оставляют после себя рубец или рубцовую атрофию кожи. Бугорки наиболее типичны для кожного лейшманиоза, лепры и туберкулезных поражений кожи, третичного и позднего врожденного сифилиса.
Узел (nodus) — бесполостное, ограниченное, глубоко уходящее в глубь кожи уплотнение, часто выстоящее над уровнем кожи. Величина узлов — от лесного ореха до куриного яйца и более. Образуются в результате скопления клеточного инфильтрата в подкожной клетчатке и собственно на дерме. Узлы воспалительного характера имеют мягкую или тестоватую консистенцию, нечеткие границы, кожа над ними красного цвета. Узлы, появившиеся вследствие специфического воспаления (колликвативный туберкулез, сифилитическая гумма), имеют плотную консистенцию, резко отграничены от окружающих тканей, склонны к распаду и изъязвлению с последующим рубцеванием.
Волдырь (urtica) — островоспалительный, несколько возвышающийся над уровнем кожи бесполостной элемент величиной от 2-3 до 10-15 см и более, имеет круглую или овальную форму, часто сопровождается зудом. Цвет — от белого до бледно-розового или светло-красного. Волдырь образуется обычно быстро и быстро исчезает, не оставляя после себя никакого следа. Возникает в результате ограниченного островоспалительного отека сосочкового слоя кожи и одновременного расширения капилляров. Появление уртикарных элементов характерно для аллергических реакций разного происхождения (лекарственная, пищевая, холодовая аллергия), в том числе и инфекционной природы. Иногда встречается в преджелтушном периоде гепатита В (прививка ребенка от гепатита в детской поликлинике «Маркушка»).
Пузырек (vesicula) — полостной элемент размером от 1 до 5 мм, представляет собой отслойку эпидермиса. Обычно пузырьки заполнены прозрачным, мутным или кровянистым содержимым, могут ссыхаться и давать прозрачную или бурого цвета корочку. Если покров пузырька вскрывается, то образуется эрозия — ограниченная размерами пузырька мокнущая поверхность розового или красного цвета. Пузырьки не оставляют после себя рубцов на коже. В случае скопления в пузырьке большого количества лейкоцитов он превращается в гнойничок — пустулу. Отмечаются воспалительные изменения в основании и вокруг пузырька. Пустулы разграничиваются на однокамерные (ветряная оспа) и многокамерные (натуральная оспа). Группа пузырьков, располагающаяся на воспаленной коже, называется герпесом. Везикулы характерны для герпетической и энтеровирусной инфекции, ветряной и натуральной оспы. Прививка от ветряной оспы — детская клиника «Маркушка».
Пузырь (bulla) — полостной элемент диаметром до 3-5 см, расположен в верхних слоях эпидермиса и под эпидермисом. Содержимое пузырей может быть серозным, кровянистым, гнойным. Они могут спадаться, образуя корочку, вскрываться, образуя эрозивную поверхность, переходящую в нестойкую пигментацию. Пузырь возникает чаще на фоне эритематозного пятна, реже — на фоне неизмененной кожи (пемфигоид новорожденных). Элементы могут располагаться как внутри эпидермиса, в шиловидном слое (вульгарная пузырчатка), так и под эпидермисом (полиморфная экссудативная эритема, герпетиформный дерматоз). Наблюдается при буллезной форме рожи, иногда при ветряной оспе, термических ожогах.
Вторичные элементы высыпаний у ребенка, детей: гиперпигментация, депигментация, чешуйка, эрозия, ссадина, язва, трещины, надрывы, корка, рубец, лихенификация, вегетация
Вторичные морфологические элементы образуются в результате эволюции первичных элементов сыпи.
Гиперпигментация (hyperpigmentatio) — изменение окраски кожи в результате увеличения в ней меланина или отложения гемосидерина первичных элементов.
Депигментация (depigmentatio) возникает в результате уменьшения содержания меланина в коже, наблюдается после исчезновения узелка, бугорка — разрешения пятнисто-шелушащихся (отрубевидный лишай, экзематоиды) и папулезных (псориаз) элементов.
Чешуйка (sguama) — скопление отторгающихся клеток рогового слоя, иногда подлежащих к нему слоев эпидермиса. Чешуйки бывают на первичных морфологических элементах — папулах (псориаз, сифилис), бугорках, после разрешения пузырьков (экзема) и т. д.
Эрозия (erosio) — дефект кожи в пределах эпидермиса в результате вскрытия пузырька, пузыря, гнойничка, повторяющий их форму и величину. При слиянии пузырьков и гнойничков эрозии имеют фестончатые края. Эрозии могут возникнуть и в результате мацерации кожи в области складок или при мацерации других элементов высыпания, чаще всего папул. При заживлении эрозии рубца не остается, обычно имеется лишь временная пигментация.
Ссадина (excoriatio) — нарушение целостности кожи, возникающее вследствие расчесов, царапин, других повреждений. Ссадины могут быть поверхностными — в пределах эпидермиса, иногда с вовлечением сосочкового слоя дермы, и заживают без рубца. Более глубокие ссадины, с вовлечением глубоких слоев дермы, оставляют после себя рубец. Ссадины характеризуются склонностью к инфицированию.
Язва (ulcus) — глубокий дефект кожи, достигающий дермы, подкожной жировой клетчатки, фасции, мышц, костей. Возникает в результате распада ткани первичного элемента (бугорка, узла, эктимы). Величина ее — от 1 мм до размеров монеты или ладони и больше; форма может быть круглая, овальная, линейная, продолговатая, неправильная. Окружающая ткань либо воспалена (отек, гиперемия), либо инфильтрирована. Язвы всегда заживают с образованием рубцов.
Трещины, надрывы (fissura, rhagades) — линейное повреждение кожи в виде ее разрыва, возникающего вследствие чрезмерной сухости из-за потери эластичности при воспалительной инфильтрации или перерастяжения кожи. Трещины могут располагаться в пределах эпидермиса и дермы. Обычно они локализуются в углах рта, межпальцевых складках, на ладонях, подошвах, над суставами, в области ануса. Поверхностная трещина после заживления не оставляет следов. После заживления глубоких трещин остаются линейные рубцы.
Корка (crusla) образуется на коже в результате высыхания отделяемого мокнущей поверхности (пузырек, пузырь, гнойничок, язва, эрозия). Корки могут иметь различный цвет (при серозном экссудате прозрачные с желтоватым оттенком; при гнойном — желтые, зеленоватые или бурые; при геморрагическом — коричневые или черные) и форму (слоистые, устрицеподобные и т.д.).
Рубец (cicatrix) — образование соединительной ткани на месте глубокого дефекта. Возникает после заживления глубоких дефектов кожи на месте изъязвившихся бугорков, глубоких пустул, узлов, глубоких ожогов, ран. Образование рубца сопровождается гибелью сальных и потовых желез, волосяных фолликулов, сосудов и эластических волокон, исчезновением кожного рисунка. Обычно рубцы расположены ниже уровня кожи либо находятся на ее уровне, реже поднимаются над уровнем кожи — гипертрофические рубцы.
Лихенификация (lichenificatio) — очаг усиленного рисунка кожи, сопровождающийся ее утолщением и уплотнением, гиперпигментацией, сухостью. Очаги лихенификации чаще всего локализуются в области шеи, локтевых и подколенных сгибов, лучезапястных и голеностопных суставов, паховых складок, мошонки и возникают при хронических дерматозах, сопровождающихся зудом (экзема, нейродермит).
Вегетация (vegetatio) — сосочковидное утолщение кожи, возникающее вследствие разрастания шиловидного слоя эпидермиса и папилломатоза дермы при длительно существующем воспалительном процессе. Чаще она образуется в области папулезных элементов и язв. Вегетации могут эрозироваться, кровоточить, склонны к присоединению вторичной инфекции.
Бактериальный или вирусный?
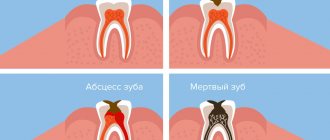
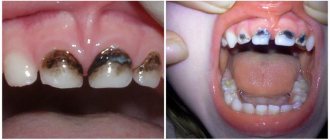
Помимо вирусного происхождения болезнь может быть вызвана бактериями: стрептококки и стафилококки в норме присутствуют в микрофлоре полости рта и начинают бесконтрольно размножаться в период воспалительного процесса. Последний может быть обусловлен кариесом или пародонтитом (подробнее о заболевание читайте в статье).
Как отличить вирусный стоматит от бактериального? В домашних условиях это сделать крайне затруднительно, поэтому лучше обратиться к врачу. Главной дифференциальной особенностью служит локализация высыпаний. При вирусном герпетическом стоматите пузырьки с прозрачным содержимым сначала появляются на языке (его кончике, по боковым поверхностям и под ним), а затем могут распространиться даже на глотку и миндалины.
Для бактериального стоматита более привычным является расположение сыпи на десне и тех участках, где кожа граничит со слизистой оболочкой (например на красной кайме губ). Также при заболевании, вызванном стрептококками, часто наблюдаются «заеды» — пустулы по уголкам рта, которые быстро начинают кровоточить, покрываются корочкой, трескающейся и причиняющей постоянный дискомфорт во время еды и разговора.
Виды диагностики
Выявить герпетический стоматит у взрослых опытный врач может во время первичного осмотра, опираясь всего на два метода.
- Клиническая картина.
По совокупности специфических жалоб пациента и отличительных внешних признаков стоматолог не только оценит степень тяжести заболевания, но и дифференцирует его с обычным стоматитом, кандидозом и др. - Иммунофлюоресценция.
Метод экспресс-микроскопии, наиболее точный для диагностики острого герпетического стоматита.
Изменение структуры со скоплением жидкости
При таких поражениях структура слизистой ткани меняется так, что внутри образуется полость, заполненная жидкостью.
Пузырьки и пузыри. Образуются в слое эпителия или под ним, заполнены серозным или геморрагическим содержимым, могут группироваться. Полость закрыта тонким слоем эпителия, который может прорываться. Пузырьки могут группироваться, прорываются быстро. Пузыри формируются и существуют дольше. Оба вида поражений провоцируют образование заживающих язв на поверхности слизистых. Они возникают из-за поражения вирусами, травматических повреждений, нарушений в питании тканей.
Гнойники. Могут формироваться из пузырей или на неизмененной слизистой. Полость заполнена гнойным экссудатом (беловатое, желтоватое, зеленоватое содержимое с резким запахом). Могут быть глубокими или поверхностными, часто болезненны. Указывают на воспалительный процесс, появляются после травматических повреждений слизистой, из-за инфекционных, вирусных болезней.
Кисты. Образование с плотными стенками, которые формируют полость. Она заполнена прозрачным содержимым (может становиться гнойным, серозным, кровянистым). Появляются из-за закупорки протоков желез на слизистых или как симптом пародонтологических заболеваний.
Причины герпесного стоматита
Различают два типа герпетического стоматита: острый и хронический. Острый герпетический стоматит, как утверждает доктор Комаровский, возникает только у детей до 3 лет, когда впервые детский организм, уже лишенный антител к вирусу герпеса, полученных от матери, впервые подвергается вирусной атаке извне. Причем источником заражения, как правило, являются сами родители — носители вируса, которые целуют малыша или облизывают его соску или ложечку для кормления.
Рецидивирующий, или хронический стоматит — это уже удел взрослых. Болезнь носит рецидивирующий характер, как только происходит ослабление иммунных сил организма. При этом первичное заражение может произойти как воздушно-капельным путем (чихание), так и бытовым (например через использование одной посуды с носителем вируса) или гематогенным (через кровь во время инъекций и пр.). Инкубационный период заболевания может длиться до двух недель в зависимости от состояния иммунитета.
Внимание!
До конца патогенез заболевания в стоматологии еще неизвестен. Но если организм ослаблен, спровоцировать активацию вируса герпеса 1 и 2 типа может любая травма неба или десен!
Виды воспалительных заболеваний ротовой полости
Классифицируют эти заболевания в зависимости от того, чем вызвано воспаление, а также от локализации его очага во рту.
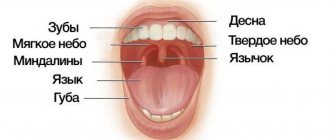
Так, общие поражения слизистой оболочки называют стоматитами [1]. Если же воспаляется слизистая оболочка только языка, губы, нёба, дёсен или альвеолярного отростка, говорят о глоссите, хейлите, палатините, гингивите или периостите соответственно.
В зависимости от причин, вызвавших воспалительный процесс, эти заболевания разделяют на:
- инфекционные;
- травматические;
- симптоматические;
- специфические.
При отсутствии лечения воспаления могут протекать с осложнениями и иметь негативные последствия как для зубов, дёсен, ротовой полости и глотки, так и для общего здоровья человека.
Лечение герпетического стоматита
Как лечить герпесный стоматит? К сожалению, вирус герпеса, однажды попавший в кровь человека, остается у него до конца жизни в «спящем» состоянии. Но лечение вирусного стоматит возможно при условии, что вы не будете откладывать визит к стоматологу при обнаружении первых признаков заболевания. На период терапии, чтобы не заразить близких, следует есть и пить из отдельной посуды и исключить поцелуи. Пациенту рекомендована диета, исключающая острые, копченые, кислые и соленые блюда, которые могут раздражать поврежденную слизистую рта, и усиленный питьевой режим (до 2,5 литров в день), направленный на борьбу с проявлениями общей интоксикации организма.
Первичная злокачественная меланома в полости рта
Первичная меланома в полости рта – редкое новообразование, обладающее агрессивным ростом и развивающееся из злокачественно перерожденных меланоцитов слизистой оболочки полости рта. Всемирная организация здравоохранения определяет данное заболевание как злокачественный неоплазм меланоцитов или их предшественников. Меланома образуется из-за пролиферации атипичных меланоцитов в месте соприкосновения эпителия и соединительной ткани. Заболевание также сопровождается восходящей миграцией клеток в слои эпителия и внедрением подлежащей соединительной ткани. Меланома обычно обнаруживается на кожных покровах, но возможной является и ее локализация на слизистой оболочке полости рта. За последние десятилетия частота возникновения меланомы в популяции сильно возросла (3-8 % в год). В 1960 году считалось, что меланома встречается в 1:500 случаев, затем в 1992 году была получена частота 1:600, в 1996 году 1:105, в 1998 году 1:88 и к 2000 годам 1:75 случаев.
Локализация меланомы в полости рта составляет 0,2-8% от всех случаев развития опухоли и 0,5% от общего числа всех новообразований ротовой полости. Обычно меланома развивается в интервале 30-90 лет (наиболее часто в возрасте около 60 лет) и несколько чаще поражает мужчин, чем женщин. К основным местам локализации относятся твердое небо и десна (затрагивание верхней челюсти 80% случаев). Несколько реже, чем первичный процесс, встречается вторичная меланома как метастаз отдаленной опухоли. В таких случаях типичной локализацией является язык, околоушная слюнная железа и небные миндалины. Меланома слизистой оболочки полости рта характеризуется большей агрессивностью и клинически проявляется в основном на стадии образования узлов. Гистологически эту опухоль определяют как инвазивную, in situ или комбинацию инвазивной и in situ. К последнему классу относится около 85% всех возникающих меланом.
Специфической этиологии этого заболевания выявлено не было. Также все еще трудным является определить факторы риска развития меланомы. Как и новообразования кожи, первичная меланома слизистой оболочки полости рта чаще образуется из невуса, пигментных пятен или же de novo (около 30% случаев). В данной статье мы предлагаем к рассмотрению четыре клинических случая первичной меланомы с различной локализацией.
Описание клинических случаев
Клинический случай 1
В клинику обратилась 70- летняя женщина с жалобами на быстро растущее образование темного цвета, расположенное в переднем участке ротовой полости на верхней челюсти, которое появилось около 4 месяцев назад. Примерно за два месяца до обращения пациентка обнаружила в переднем отделе полости рта на верхней челюсти темное плотное образование малых размеров, которое постоянно увеличивалось до настоящего состояния. У пациентки имеется вредная привычка: употребляет жевательный табак с 20-летнего возраста.
При внешнем осмотре обнаружена локализованная припухлость в области верхней губы, кожа над образованием не изменена. Плотная припухлость приподнимает верхнюю губу (Фото1). Лимфаденопатия шейных лимфатических узлов не выявлена.
Фото 1: Внешний и внутриротовой вид, показывающий пигментированную дольчатую припухлость в области верхней губы.
При внтуриротовом осмотре обнаружена дольчатая возвышающаяся пигментированная припухлость. Новообразование было плотным, неэластичным, несжимаемым, несокращаемым, без флюктуации и пульсации, с хорошо очерченными краями и занимало переднюю часть верхней челюсти от мезиального края зуба 13 до дистального края 24 (Фото 1).
На ортопантомограмме выявлено частичное отсутствие зубов и крупная рентгенопрозрачная зона со слабо выраженными границами в переднем участке верхней челюсти, которая протягивалась от зуба 13 к зубу 23 (Фото 2).
Фото 2: Ортопантомограмма с изображением крупной рентгенопрозрачной зоны неправильной формы.
Под местной анестезией проведена биопсия новообразования, показавшая наличие слоев атрофического чешуйчатого эпителия с крупными круглыми и овальными меланоцитами, обладающими вертикальным и радиальным ростом. В соединительнотканной строме были диффузно распределены видоизмененные пролиферирующие круглые и овальные меланоциты и клетки хронического воспаления (Фото 3).
Фото 3: Клинический случай 1. Микрофотография (10 x и 40 x). Круглые и овальные меланоциты и пигментация меланином, распределенные в соединительнотканной строме.
Совокупность данных, полученных при клиническом, радиологическом и гистологическом исследованиях, дает право поставить диагноз злокачественной инвазивной меланомы с 0,90 мм плотностью. Сделанное заключение в дальнейшем было подтверждено использованием иммуногистохимического маркера HMB-45 и Melan-A (Фото 4).
Фото 4: Клинический случай 1. Иммуногистохимический маркер с антителом HMB-45, окрашивающий цитоплазму эпителиальных клеток.
Из-за большого размера опухоли хирургическое лечение не представлялось возможным. Было принято решение назначить радиотерапию. Последующие осмотры выявили частичную регрессию новообразования. Далее планировалось проведение хирургического вмешательства, но женщина в клинику больше не обращалась. Десять месяцев спустя больная была госпитализирована, но отказалась от предлагаемой иммунотерапии и принимала только болеутоляющие средства. Через пятнадцать месяцев пациентка скончалась. Вскрытие не проводилось, поэтому точная причина смерти осталась не выясненной.
Клинический случай 2
В клинику обратился 42-летний мужчина с жалобами на быстро растущую экзофитную массу в области левой щеки.
Три месяца назад пациент не отмечал никакой симптоматики, затем заметил язвочку размером с монету на слизистой оболочке щеки. Образование постепенно увеличивалось до настоящих размеров.
При внешнем осмотре обнаружен единичный крупный плотный пальпируемый неспаянный с тканями лимфатический узел в левой поднижнечелюстной области. Также определялась диффузная, плотная, податливая припухлость, расположенная от левого угла рта и от нижнего края нижней челюсти до середины щечной области. Визуально отмечалось отклонения угла рта в сторону (Фото 5).
Фото 5: Фотография внешнего вида пациента. Искажение лица со смещением в правую сторону и увеличенные поднижнечелюстные лимфатические узлы.
При внутриротовом осмотре обнаружено два экзофитных образования, черно-коричневого цвета, размерами 3 x 4 см и 2 x 2 см, с бугристой поверхностью и плотной консистенцией, локализованные на слизистой оболочке левой щеки от угла рта до области зуба 38 (спереди-назад) и от преддверия полости рта до 1 см над окклюзионной плоскостью (сверху-вниз). В ретромолоярной области отмечен участок гиперпигментации (Фото 6).
Фото 6: Внутриротовой снимок, показывающий экзофитное образование, локализованное от угла рта до области зуба 38.
Проведена биопсия новообразования, которая показала наличие диспластических овальных и веретеновидных меланоцитов в собственной пластинке слизистой, перемежающихся с пигментацией меланином (Фото 7).
Фото 7: Клинический случай 2. Микрофотография (10 x), показывающая инвазивный рост опухоли, атипичные меланоциты и меланофаги.
Совокупность данных, полученных при клиническом, радиологическом и гистологическом исследованиях, дает право поставить диагноз злокачественной инвазивной и in situ меланомы. Сделанное заключение в дальнейшем было подтверждено использованием иммуногистохимического маркера HMB-45 и Melan-A (Фото 4).
В качестве терапии было проведено широкое иссечение образования. Гистопатологическое исследование подтвердило меланому с максимальной плотностью 1,10 мм, которая инфильтрировала поверхностные слои подлежащих тканей и метастазировала в региональный лимфатический узел.
Клинический случай 3
В клинику поступил 65-летний мужчина с жалобами на болезненную припухлость в полости рта с левой стороны, начавшую беспокоить примерно 15 дней назад. За две недели до обращения пациент обнаружил маленькое, плотное образование на верхней десне слева.
При проведении рентгенологического исследования никаких значимых изменений не было обнаружено.
При внешнем осмотре выявлены пальпируемые с двух сторон поднижнечелюстные лимфатические узлы, размерами 2 x 2 см, плотные, подвижные и спаянные с нижним краем нижней челюсти.
При внутриротовом смотре обнаружена плотная возвышающаяся пигментированная припухлость на верхней десне, размерами 0,5 x 1,5 см, расположенная около зубов 21, 22, 23 и 24. Изменение цвета десны затрагивало участок от зуба 21 до 28 и с небной стороны от 21, 22, 23 до 26, 27 и 28. Пигментированные участки наблюдались двусторонне на слизистой оболочке щек и неба.
Проведена биопсия новообразования, которая показала наличие атипичных меланоцитов, перемежающихся с пигментацией меланином и расположенных глубоко в соединительнотканной строме.
Совокупность данных, полученных при клиническом, радиологическом и гистологическом исследованиях, дает право поставить диагноз злокачественной инвазивной меланомы. Сделанное заключение в дальнейшем было подтверждено использованием иммуногистохимического маркера HMB-45 и Melan-A (Фото 8).
Фото 8: Клинический случай 3. Иммуногистохимическое исследование с помощью Melan-A, окрашивающее цитоплазму клеток.
В качестве терапии была проведена резекция верхней челюсти с удалением затронутых лимфатических узлов. Гистопатологическое исследование подтвердило меланому десны плотностью 3,20 мм с вовлечением лимфатических узлов (II).
Клинический случай 4
В клинику обратилась 40-летняя женщина с жалобами на болезненную припухлость в области правого переднего участка десны на верхней челюсти и изменение цвета слизистой с небной стороны. Заболевание началось 4-5 месяцев назад, когда пациентка заметила припухлость в области правого переднего участка десны на верхней челюсти и обратилась к доктору за помощью. На приеме специалист выявил также пигментацию слизистой оболочки со стороны неба.
При проведении рентгенологического исследования никаких значимых изменений не было обнаружено.
При внешнем осмотре выявлен единичный плотный пальпируемый поднижнечелюстной лимфатический узел размерами 5 x 5 см с правой стороны.
При внутриротовом осмотре обнаружена темная пигментация между зубами 21, 22, 23 и пигментированная плотная плоская припухлость с небной стороны в области 11 и 12, размерами 1 x 1 см, с краями неправильной формы (Фото 9).
Фото 9: Внтуриротовые фотографии. Черная пигментация десны и неба.
Проведена биопсия новообразования, которая показала наличие овальных и веретеновидных видоизмененных меланоцитов в соединительнотканной строме (Фото 10).
Фото 10: Клинический случай 4. Микрофотография (10 x), показывающая атипичные меланоциты в соединительнотканной строме.
Совокупность данных, полученных при клиническом, радиологическом и гистологическом исследованиях, дает право поставить диагноз злокачественной инвазивной меланомы. Сделанное заключение в дальнейшем было подтверждено использованием иммуногистохимических маркеров.
После постановки диагноза первичной меланомы десны в качестве лечения была проведена резекция левой части альвеолярного отростка верхней челюсти с удалением новообразования на десне. Восстановление дефекта произведено с помощью лоскута со щеки, постоперационный период прошел без осложнений. Гистопатологическое исследование подтвердило меланому плотностью 1,5 мм с вовлечением лимфатического узла (I). Восстановительный период проходил без особенностей.
Обсуждение
Меланома в полости рта может демонстрировать значительную вариабельность в морфологическом плане, процессе своего развития и клиническом проявлении.
Исследования показывают, что от 20,41% до 34,4% числа всех меланом находятся на поверхности слизистых оболочек и 16% из них – внутри полости рта. Ученые также сообщают о самой подверженной возрастной группе: 56 – 77 лет. Средний возраст пациента, больного меланомой -69,2 года. Согласно разным источникам, по половому признаку (мужчины:женщины) распределение варьирует от 1:1 до 2:1.
Наиболее часто меланома развивается на верхней челюсти, в большинстве случаев поражая небо (32%), затем следует затрагивание десны на верхней челюсти (16%) и несколько реже образование на слизистой щек, деснах на нижней челюсти, губах, языке и дне полости рта. В нашей статье описаны три случая возникновения опухоли на десне верхней челюсти и один случай на слизистой оболочке щеки, соотношение мужчин и женщин 1:1, что соответствует данным литературы (Таблица 1).
Таблица 1: Клинические и патологоанатомические данные пациентов с первичной меланомой слизистой оболочки полости рта.
К первичной опухоли слизистой оболочки полости рта меланома может относиться только при соответствии критериям, описанным GREEN в 1953 году: присутствие меланомы на слизистой оболочке полости рта, наличие пролиферативной активности и отсутствие первичной меланомы вне полости рта. В описанных нами случаях соблюдаются все приведенные критерии, поэтому мы может говорить о возникшей первичной меланомы в полости рта.
Для подтверждения диагноза необходимо установить наличие пигмента меланина. Данная процедура осуществляется при помощи окраски по Fontana-Masson и подходящих иммуногистохимических маркеров, таких как HMB-45, Melan-A, Tyrosinase и Antimicropthalmia transcription factor. Также анализ на наличие белка S-100 при меланоме является всегда положителеным. В приведенных клинических случаях диагноз был подтвержден использованием маркеров HMB-45 и Melan-A.
Для развития первичной меланомы в полости рта географический признак не имеет значения, как, например, для меланомы кожных покровов, при которой особую важность принимает степень ультрафиолетового облучения. Первичная меланома полости рта – достаточно агрессивное заболевание, и в начале своего развития требует тщательной дифференциальной диагностики с такими состояниями как болезнь Аддисона, саркома Капоши и синдром Пейтца-Егерса. Также меланому необходимо дифференцировать с пигментациями меланином (как по расовой причине, так и возникшую из-за раздражения), невусом, меланоакантомой и другими пигментациями экзогенного происхождения, например изменение цвета десны под воздействием амальгамы.
Delgado Azanero и другие ученые предложили практичный и легко осуществимый способ диагностики меланомы в полости рта и также дифференциации этой опухоли от других пигментных поражений.
Клинический тест заключается в следующем: кусочком бинта растирают поверхность образования, и если он окрашивается в темный цвет, тест считают положительным. Окрашивание объясняют наличием пигмента меланина в поверхностных слоях ткани. Авторы сообщают, что в 84,6% случаев заболевания тест оказался положительным, однако, отрицательный результат еще не исключает наличие данной опухоли, так как иногда злокачественные клетки не внедряются в поверхностные слои эпителия. Меланома на слизистой оболочке полости рта, которая характеризуется как узловая и обладает вертикальным ростом с внедрением в подслизистый слой, считается еще более агрессивной. Прогноз в таких случаях обычно неблагоприятный и зависит от гистологического типа опухоли, глубины ее проникновения и локализации. По данным литературы меланома слизистых оболочек чаще возникает на участках, где ткань покрывает костные образование, например на твердом небе или на десне. Такая локализация еще сильнее ухудшает прогноз заболевания, так как опухоль начинает очень быстро внедряться в костную ткань.
Предвестники заболевания еще полностью не выявлены, однако, некоторые ученые говорят о первоначальной меланоцитарной гиперплазии, которая может считаться началом заболевания. Другие исследователи указывают на важную роль разного рода пигментаций, которые изначально имеют горизонтальный рост и только затем приобретают инвазивный — вертикальный тип роста. Также определенное значение имеют и обычные невусы, которые, что интересно, в полости рта чаще всего располагаются именно на твердом небе, как и меланомы. Впервые первичная меланома в полости рта была описана Weber в 1859 году, однако, четких диагностических критериев, как для меланомы кожных покровов, еще долгое время не существовало. В дальнейшем выдвигалось множество классификаций этого заболеваний, но ни одна из них не была принята как универсальная.
Меланому в полости рта нужно отличать от меланомы кожных покровов и разделять на два гистологических типа: инвазивную и in situ, а также комбинированный вариант инвазивной опухоли с компонентом in situ. Если результат цитологического исследования новообразования сомнительный, то следует использовать понятие «атипичная меланоцитарная пролиферация». Этот термин принимается за предварительный диагноз, в то время как окончательный ставится только после клинического, патологоанатомического обследования, повторной биопсии и постоянного мониторинга. Диагностические критерии, используемые для выявления меланомы кожных покровов (асимметрия, неправильные контуры, изменение цвета, диаметр больше 6 мм и возвышение над поверхностью) могут быть также полезны для диагностики меланомы в полости рта.
Научным институтом было исследовано 50 случаев злокачественных меланом, 15% из которых определены как опухоли in situ, 30% инвазивной формы и 55% имели смешанный характер. В наше статье 3 клинических случая описывают инвазивную меланому и один случай — меланому смешанного вида (Таблица 1). Так как все пациенты обращались на поздних этапах заболевания, предположить какой из компонентов, инвазивный или in situ, появился раньше, достаточно трудно. Однако существует мнение, что комбинированному типу меланомы часто предшествует пигментация, располагающаяся точно на месте будущего развития опухоли.
Локализация на слизистой оболочке значительно затрудняет обнаружение образования самими пациентами, что приводит к несвоевременной диагностике и, в конечном итоге, большому проценту летальных исходов. По статистике, от 13 до 19% всех больных имеют метастазы в лимфатических узлах, а у 16-20% метастазирование развивается за очень короткий промежуток времени. Агрессивное клиническое течение первичной меланомы в полости рта вызывает еще большее количество проблем. Злокачественная меланома на слизистой оболочке составляет 0,2-8,0% от всех меланом и имеет гораздо худший прогноз к выздоровлению, чем схожее заболевание на кожном покрове. Пятилетняя выживаемость больных, пораженных данной опухолью, варьирует от 5,2 до 20%. Однако шансы на выздоровление и восстановление после меланомы сильно повышаются, если диагностику и лечение удалось провести на ранних этапах заболевания.
Хирургическое лечение остается самым эффективным видом терапии злокачественной меланомы. Важно отметить, что хирургическое вмешательство должно быть радикальным и сопровождаться длительным послеоперационным периодом наблюдений. Однако широкое иссечение кожной меланомы с захватом 20-50 мм здоровых тканей, считающееся достаточном, не всегда применимо для меланомы в полости рта.
Заключение
Очень важным является включение обследования полости рта в общий профилактический осмотр кожных покровов. Для предотвращения развития меланомы слизистой оболочки полости рта любые плотные пигментированные участки, не поддающиеся объяснению, должны быть подвергнуты биопсии. Морфологическая вариабельность, бессимптомное течение, редкость возникновения, плохой прогноз, потребность в специализированном лечении — все те факторы, которые необходимо учитывать при диагностике и выборе терапии данного злокачественного новообразования.
Бдительность, тщательный анализ приведенных и других клинических случаев могут быть весьма полезны для создания четкой классификации, ранней диагностики, а так же способствовать своевременному лечению и улучшению прогноза этой редкой патологии.
Авторы:
Ajay Kumar, кафедра стоматологической и челюстно-лицевой патологии с микробиологией, I.T.S. центр для научных исследований в сфере стоматологии, Muradnagar, Ghaziabad, Uttar Pradesh
Ruchi Bindal, кафедра стоматологии и радиологии, I.T.S. центр для научных исследований в сфере стоматологии, Muradnagar, Ghaziabad, Uttar Pradesh
Devi C. Shetty, кафедра стоматологической и челюстно-лицевой патологии с микробиологией, I.T.S. центр для научных исследований в сфере стоматологии
Harkanwal P.Singh, кафедра стоматологической патологии и микробиологии, стоматологический колледж и госпиталь Swami Devi Dyal, Pranchkula, Haryana, India
Лекарственная терапия
Полоскания
Для купирования распространения инфекции по всей полости рта, а также предупреждения возникновения ангины назначают такие противовоспалительные препараты, как «Стоматидин» и «Мирамистин». Наибольший эффект достигается при повторении процедуры полоскания через каждые 3 часа, строго придерживаясь инструкции к лекарственным растворам.
Противовирусные препараты
Для подавления размножения вируса герпеса пациенту показан прием внутрь «Иммудона» и «Ацикловира» по схеме, а для наружного применения — мазь «Виферон» или гель «Силицеа».
Витаминотерапия
Таблетированные витаминные комплексы типа «Компливит» способствуют повышению иммунитета.
Внимание!
Перед применением рекомендуется консультация специалиста!
Лечение в домашних условиях народными средствами
В Интернете часто можно встретить вопрос: «Чем лечить герпетический стоматит народными средствами?» Сразу оговоримся: при лечении данного заболевания нельзя полагаться исключительно на методы народной медицины. Терапия должна быть комплексной, и правильно подобрать ее сможет только врач.
Эффективным народным средством для полоскания полости рта является настойка прополиса в разведении кипяченой водой 1:3. При выраженных «заедах» в уголках рта и болезненных язвочках внутри анальгезирующее и ранозаживляющее действие оказывают аппликации с натуральным облепиховым маслом.
Меры профилактики
- Укрепление иммунитета.
Избегайте чрезмерных физических нагрузок и стрессов. Осенью и весной принимайте поливитамины. Повышают жизненные силы организма регулярные занятия спортом и закаливание. - Здоровый образ жизни.
Избавьтесь от вредных привычек: ученые доказали, что злоупотребление курением и алкогольными напитками может стать катализатором для активизации вируса герпеса в организме. - Своевременное лечение хронических заболеваний.
Не забывайте, что простой стоматит, если своевременно не обратиться за медицинской помощью, может перерасти в герпетический. Также серьезно подрывают иммунную защиту организма хронический кариес и острые респираторно-вирусные заболевания, перенесенные «на ногах». - Соблюдение личной гигиены.
По статистике, именно неполноценная гигиена полости рта чаще всего открывает путь для герпесной инфекции. - Избегайте травм полости рта.
Даже незначительная микротрещина от укола рыбной костью или неаккуратного использования зубочистки может стать «входными воротами» для вируса герпеса.
Внимание!
При пониженном иммунитете герпесный стоматит приобретает хронический рецидивирующий характер: заболевание может повториться спустя 2—6 месяцев после выздоровления.
Как избавиться от стоматита и других воспалительных заболеваний полости рта
Лечение стоматитов и других воспалительных заболеваний обычно комплексное, направлено на облегчение состояния больного, устранение первопричины и факторов риска.
Зачастую воспаления полости рта протекают болезненно, сопровождаются зудом, раздражением, отёками слизистой оболочки. Из-за этого пациенты с трудом могут принимать пищу. Для облегчения состояния поражённые области обрабатывают с помощью различных анестезирующих и антисептических полосканий, присыпок, растворов. Это предупреждает и возможные осложнения заболеваний, например, переход афт или очагов воспаления в язвы, на заживление которых требуется больше времени.
Ещё одно важное направление лечения — устранение местных причин воспаления слизистой рта. К ним относятся местные очаги инфекции, например, кариес, зубные отложения (камень), травмирующие сколы зубов, выступающие части пломб или протезов [1]. Для этого проводится соответствующее лечение и профессиональная гигиена.
И, наконец, значительная часть терапии отводится диагностике и устранению общего заболевания, которое может спровоцировать воспаление ротовой полости (например, эндокринных нарушений или хронических заболеваний желудочно-кишечного тракта) [1]. В особых случаях применяются противовирусные препараты [5], антимикотики [6] и антибиотики [1].
Профилактика стоматита и других воспалительных заболеваний включает [7]:
- лечение основных системных заболеваний;
- укрепление общего иммунитета: соблюдение принципов здорового образа жизни, питания, отказ от вредных привычек, устранение гипо- и авитаминозов;
- укрепление местного иммунитета: регулярная тщательная гигиена, избегание травмирования и раздражения слизистой оболочки во рту.
Регулярная индивидуальная и профессиональная гигиена полости рта — ключевой способ профилактики интраоральных воспалений. Она обязательно должна включать:
- чистку зубов дважды в день, после завтрака и перед сном щёткой с мягкой щетиной и зубной пастой;
- правильный выбор зубной пасты: при склонности к воспалению полости рта и дёсен по назначению специалиста нужно отдавать предпочтение пастам с противовоспалительными и антисептическими свойствами;
- использование антибактериальных ополаскивателей с противовоспалительным действием;
- очистку межзубных промежутков с помощью зубной нити или ленты;
- регулярное посещение стоматолога (1 раз в 6 месяцев) для профилактического осмотра и проведения профессионального снятия зубных отложений.