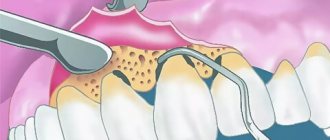
Одонтогенный гайморит — воспаление гайморовых пазух, которое развивается от инфицированных зубов верхней челюсти. Проникновению инфекции также способствуют стоматологические манипуляции в области верхнечелюстных синусов — лечение и удаление зубов, имплантация и синус-лифтинг. Без выявления и устранения причины стандартное лечение у ЛОР врача в поликлинике не приносит результатов. Лечение одонтогенных инфекций должно быть комплексным!
ЦПС «Доктор Левин» более 20 лет специализируется на лечении пациентов с совмещенными ЛОР и стоматологическими патологиями. Комплексные программы реабилитации проводят челюстно-лицевые хирурги с отоларингологической подготовкой.
Причины возникновения одонтогенного гайморита
Гайморовы пазухи (верхнечелюстные синусы) отделяются от полости рта тонкой костной прослойкой, в которой расположены корни верхних жевательных зубов. Такое близкое соседство несет угрозу инфицирования пазух. В 15% случаев верхушки корней анатомически расположены под слизистой оболочкой синуса, не имея костного слоя, что еще больше повышает риски развития одонтогенного гайморита.
Условно причины можно разделить на 2 категории:
Несвоевременное лечение зубов
При пульпитах, периодонтитах инфекция из зубных каналов медленно, но уверенно распространяется на окружающие костные ткани. Без лечения очаги инфицирования разрастаются, расплавляют костную перегородку, открывая «ворота» для проникновения патогенной микрофлоры. В запущенных ситуациях на корнях зубов образуются кисты, при разрушении костного барьера прорастают в пазуху.
Врачебные ошибки
В результате ошибок стоматолога возможно механическое повреждение дна синуса (перфоративная форма заболевания). Как результат — образование сообщения с пазухой, проникновение инородных тел с ответной реакцией организма в виде одонтогенного гайморита.
Самые частые ошибки лечения, после которых пациенты обращаются в наш Центр:
- Неудачное эндодонтическое лечение Терапевт не рассчитал усилия при механической чистке и пломбировании зубных каналов. Произошел перелом и проталкивание инструмента и/или вывод пломбировочного материала за верхушку корня в просвет пазухи.
- Травматичное удаление зуба Хирург без предварительной диагностики, не имея представления о расположении корней, повредил костную перегородку. Произошла перфорация дна пазухи, часто с провалами зуба или его фрагментов в полость синуса.
- Имплантация без синус-лифтингаЭкспериментальные протоколы имплантации без предварительной костной пластики приводят к повреждению дна синуса имплантом. Если перфорация остается незамеченной во время операции, имплант улетает в пазуху.
- Синус-лифтинг без диагностики Хирург не рассчитал параметры костной ткани, не оценил состояние слизистой мембраны. При подготовке костной перегородки произошла ее перфорация и разрыв оболочки. Костный материал оказался в полости пазухи.
Одонтогенный верхнечелюстной синусит — симптомы и лечение
Зачастую лечение одонтогенного верхнечелюстного синусита проводится комбинацией консервативного и хирургического методов. Способ лечения и его объём зависит от причинного фактора и течения заболевания.
При одонтогенном синусите, вызванном острым или обострившимся периодонтитом, лечение зачастую складывается из устранения причинного фактора и назначения медикаментозной терапии. Для устранения причины воспаления проводится эндодонтическое лечение корневых каналов больного зуба с последующим их пломбированием.
При обширном разрушении коронковой части зуба, сильной его подвижности, а также отказе пациента от сохранения причинного зуба проводится его экстракция (удаление). Если к моменту обращения у пациента развилась гнойная форма гайморита, проводится пункция верхнечелюстной пазухи с эвакуацией гнойного содержимого и ежедневным промыванием синуса растворами антисептиков. Назначается медикаментозная терапия. При катаральной форме острого верхнечелюстного синусита пункция пазухи не требуется, назначается медикаментозная терапия и промывание через естественное соустье.
Лечение одонтогенного верхнечелюстного синусита обычно является междисциплинарной проблемой: болезнь совместно лечат стоматологи-терапевты, стоматологи-хирурги, челюстно-лицевые хирурги и оториноларингологи. Количество специалистов зависит от тяжести течения заболевания.
При одонтогенных кистах верхнечелюстной пазухи, наличии пломбировочного материала и других инородных тел в просвете верхнечелюстной пазухи без ороантрального сообщения (патологического сообщение между полостью пазухи и полостью рта) показано оперативное лечение. Существует несколько видов операций на верхнечелюстной пазухе.
Радикальная гайморотомия по Колдуэллу — Люку. Под общей анестезией рассекают слизистую оболочку и надкостницу в преддверии полости рта от клыка до второго большого коренного зуба. Распатором скелетируют (обнажают) костную ткань, после чего трепанируют (создают доступ) переднюю стенку гайморовой пазухи. Трепанационное отверстие расширяют до 1,5*1,0 см, иссекают слизистую оболочку передней стенки синуса и удаляют из пазухи все патологические ткани и жидкости: гной, полипы, инородные тела, оболочку кисты, сгустки крови и т. д. Данный вид операции требует предельно аккуратного выполнения, ведь необходимо убрать всю патологическую ткань наименее травматично, не затронув здоровую слизистую оболочку пазухи. Также в ходе операции создаётся дополнительное сообщение между полостью синуса и полостью носа, в которое впоследствии устанавливаются трубки для последующего промывания растворами антисептиков. После проводится ушивание послеоперационной раны, назначается медикаментозная терапия. Полученный в ходе проведения операции материал направляется на патогистологическое и бактериологическое исследование. По литературным данным, этот оперативный метод в 80 % случаев имеет осложнения в послеоперационном периоде [18]:
- замещение мерцательного эпителия рубцовой тканью;
- заращение естественного соустья с полостью носа;
- нарушение чувствительности зубов и прилежащих мягких тканей;
- травму носослёзного канала;
- слезотечение;
- остеомиелит верхней челюсти и скуловой кости.
При щадящей микрогайморотомии проводится разрез размером около 8 мм в области клыковой ямки, трепанируется передняя стенка верхнечелюстной пазухи, отверстие расширяется для введения эндоскопа и эндоскопического хирургического инструмента. Проводится санация (очищение) верхнечелюстной пазухи, удаление инородных тел и патологических тканей под контролем эндоскопа. Данный метод позволяет при минимальной травматизации достигнуть адекватной санации полости синуса.
Более современным хирургическим вмешательством является троакарная синусотомия, при которой производится прокол слизистой оболочки в области клыковой ямки с последующей трепанацией передней стенки верхнечелюстной пазухи и введением в полученное отверстие троакара (инструмента, предназначенного для проникновения в полость тела через покровы), через который вводится эндоскоп и эндоскопические инструменты для проведения оперативной санации пазухи. При микрогайморотомии и троакарной синусотомии дополнительное соустье не накладывается.
Возможны методы санации пазухи через естественное соустье без проколов и разрезов, подобные методы лечения проводят врачи оториноларингологи.
Отдельное внимание стоит уделить лечению перфоративных форм верхнечелюстных синуситов, как одной из наиболее частых форм. На данный момент существует множество способов закрытия перфорации дна верхнечелюстной пазухи, многие из которых лишь незначительно отличаются друг от друга в методике проведения. Все техники преследуют следующие цели:
- надежное закрытие перфорационного отверстия;
- профилактику рецидивов;
- предупреждение формирования стойкого ороантрального соустья.
Наиболее часто используются различные вариации замещения дефекта щёчным лоскутом. Суть при этом одна:
- забор слизистой оболочки альвеолярного отростка верхней челюсти;
- формирование слизисто-надкостничного лоскута, его мобилизация (создание подвижности) и перемещение на нёбную поверхность с последующим ушиванием.
Очевидным недостатком данного метода является обеспечение только мягкотканной регенерации в области перфорационного отверстия [19]. Также к минусам данного метода можно отнести потерю прикреплённой кератинизированной десны (несмещаемой манжеты, барьера, который защищает зуб и кость вокруг него от травматического воздействия пищевого комка, проникновения микробов и других факторов). Кроме того, операция может привести к уменьшению глубины преддверия полости рта (промежутка мягкой ткани между губой либо щеками и элементами зубочелюстного ряда), что грозит развитием гингивита, парадонтита, формированием неправильного прикуса, расшатыванием зубов и другими патологиями.
Для сохранения прикреплённой кератинизированной десны и глубины преддверия полости рта начали использовать нёбный лоскут на питающей ножке. К недостаткам данного метода можно отнести обширную травму и большую раневую поверхность твёрдого нёба. В этой связи в настоящее время широко используется расщепление нёбного слизисто-надкостничного лоскута. Однако данные методы также не позволяют достичь восстановления утраченного объёма костной ткани. Для восстановления костной ткани альвеолярного отростка в области перфорационного отверстия используются различные синтетические и природные костнозамещающие материалы.
Как избежать
Предупредить развитие одонтогенного гайморита можно только двумя способами:
- Своевременно лечить зубы, не допускать инфицирования зубных каналов и распростространения воспаления за пределы верхушки корня зуба.
- Обращаться в проверенные клиники с опытными врачами, возможностью провести тщательную диагностику и предусмотреть внештатную ситуацию.
В нашем Центре ни одна стоматологическая манипуляция, особенно на границе с верхнечелюстными синусами, не выполняется без тщательного рентгенологического обследования на компьютерном томографе.
Исследование проводится на
высокоточном аппарате Sirona с диагностическим программным комплексом Galileos
По результатам компьютерной томографии определяем расположение корней, размеры костной перегородки. Это дает возможность спланировать лечение так, чтобы избежать рисков.
Операции по удалению зубов и другие вмешательства в области гайморовых пазух в нашем Центре выполняют только челюстно-лицевые хирурги с ЛОР-подготовкой. Глубокие познания анатомии верхнечелюстной области позволяют избежать ошибок, которые может допустить обычный стоматолог. Но каждый случай индивидуален, и даже если что-то пойдет не так, наши врачи всегда готовы к любому повороту событий и исправлению ситуации.
Может ли стоматолог диагностировать гайморит?
В случае пульпита пациент, наконец, приходит к стоматологу. Доктор пломбирует каналы, удаляет нерв, но часть инфекции все равно остается в апикальной дельте – ведь она уже давно туда проникла!
Апикальная дельта – это разветвление на верхушках корней, которое никогда невозможно адекватно простерилизовать. А если зуб много корневой, то, естественно, вся система корневых каналов – единая, как корень одного дерева.
Поэтому если инфекция попала в зуб, она уже находится внутри.
И нормально, что организм с ней борется, и пазуха слизистой начинает утолщаться. В процессе у кого-то образуется гранулёма, у кого-то – кисты. Но кисты – это изменения периодонта, а сама по себе оболочка слизистой начинает утолщаться, перерождаться.
Иногда бывает, что образуются полипы – шарообразные утолщения на ножке. Может возникнуть гипертрофия цилиндрического эпителия. То есть в результате хронического воспаления образуется его много-много слоев.
Стоматолог может провести компьютерную томографию, но по ней можно идентифицировать лишь изменения слизистой в объеме – просто установить наличие этого факта.
А что там конкретно произошло может сказать лишь отоларинголог. Для этого нужно провести эндоскопическое исследование.
Но в большинстве случаев все же именно стоматолог является первым врачом, обнаружившим на КТ гайморит.
Когда человек по разным симптомам понимает, что у него есть воспаление в пазухе, он также узнаёт об этом от стоматолога.
Симптомы одонтогенного гайморита
Воспаление от инфицированных зубов развивается постепенно и на начальных стадиях чаще всего протекает бессимптомно. Если проводилось стоматологическое лечение, симптоматика также может проявиться не сразу — все зависит от иммунной системы организма, реакции на инородные тела. Бывают случаи, что гайморит не дает о себе знать в течение нескольких лет.
Но рано или поздно инфекция о себе заявит. Симптомы одонтогенного гайморита практически не отличаются от риногенного (когда инфекция проникает через нос в результате простуды, гриппа или ОРВИ):
- боли и припухлость в области пазухи
- заложенность носа и затруднение дыхания
- гнойные или слизисто-гнойные выделения
- головные боли, особенно при наклонах вперед
- снижение обоняния
- температура до 39о
Ничего не подозревающий пациент первом делом обращается к ЛОРу, а нужно к стоматологу. Однако есть моменты, которые указывают на одонтогенное происхождение воспаления пазухи:
- болезненность жевательных зубов верхней челюсти, особенно при жевании
- было лечение или удаление зубов на границе с пазухами
- проводилась установка имплантов или синус-лифтинг
Самый главный отличительный признак — беспокоит только одна пазуха, которая связана с больными зубами или стоматологическим лечением. В таком случае в первую очередь нужно решить проблемы стоматологического характера. Как правило, симптомы гайморита исчезают уже через две недели после устранения источника воспаления.
Навигация
Гайморит — это разновидность синусита. Развитие гайморита одонтогенной природы не связано с простудными заболеваниями или ОРВИ. Основная причина недуга — больные зубы. Сначала имеет место развитие воспалительного заболевания зуба, после воспалительный процесс с верхней челюсти выходит за пределы ротовой полости и локализуется в гайморовой пазухе.
К подобному состоянию нельзя относиться попустительски. Вовремя обнаруженные симптомы и диагностика, проведённая грамотным лор-врачом, позволят своевременно диагностировать зубной гайморит и избежать серьёзных осложнений.
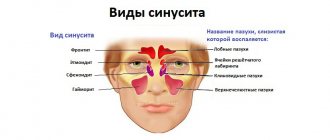
Что такое гайморовы пазухи
Гайморовы пазухи (их также называют верхнечелюстными) — это особые полости по обеим сторонам носа, заполненные воздухом. Каждая полость соединена с носовым проходом маленькими отверстиями — соустьями. Полости покрыты слизистой оболочкой. Функция слизи — задерживать в ней бактерии и вредные частицы, а затем выводить их из организма посредством тех самых соустий. При возникновении отёка выводное отверстие сильно сужается, в результате чего слизь вместе с вредными частицами и бактериями не может выйти наружу и застаивается. В это время больной начинает испытывать распирающие боли в области щек — так начинается воспаление верхнечелюстной пазухи. Лечением верхнечелюстной пазухи нельзя пренебрегать, поскольку бездействие может спровоцировать тяжёлые последствия вплоть до сепсиса и менингита.
Классический гайморит может быть двусторонним, когда поражаются обе пазухи. При одонтогенной форме воспалительный процесс запускается в той пазухе, с какой стороны расположен больной зуб.
Виды одонтогенного воспаления
Болезнь начинается с серозной формы. Для неё характерны отёчность слизистой оболочки, заложенность носа, расширение капилляров, усиленная выработка секрета. Отёчность тканей приводит к сужению соустий, слизистые массы не находят выхода наружу и слизь с патогенным содержимым скапливается в пазухе. Так серозное воспаление переходит в гнойное.
Также выделяют острую форму протекания заболевания и хроническую. Хронический одонтогенный гайморит возникает из-за неправильного лечения острого. Хронический одонтогенный гайморит протекает годами, обостряясь во время снижения иммунитета или при попадании инфекции.
Одонтогенный гайморит диагностируется врачом-оториноларингологом, а лечением занимаются два специалиста: врач-стоматолог и оториноларинголог.
Причины возникновения одонтогенного гайморита
Понять, почему возникает острый одонтогенный гайморит очень легко — достаточно обратиться к анатомии. Если посмотреть на строение черепа, то можно увидеть: 5, 6 и 7 зубы верхней челюсти расположены очень близко к гайморовой пазухе. Бывают случаи, что эти зубы даже заходят в её полость. Инфекция, находящаяся в зубе, легко истончает и без того небольшое расстояние между зубом и стенкой пазухи и беспрепятственно проникает внутрь, таким образом запуская воспалительный процесс.
Развитие в острой форме происходит в силу следующих причин:
• Неправильная гигиена полости рта. Самая частая причина заболевания — это пренебрежение элементарными правилами ухода за ротовой полостью: неправильная и нерегулярная чистка зубов, затягивание визита к стоматологу, когда есть проблемы с зубами. В особой группе риска те пациенты, у кого диагностирована запущенная форма кариеса с развивающимся некрозом зубного нерва. • После удаления зуба. Попадание инфекции после удаления зуба связано с образованием свища — небольшого канала, через который инфекция попадает в гайморову пазуху. Это происходит в случае, когда корни больного зуба входили в гайморову полость. • Неправильно установленная пломба. К сожалению, бывают случаи, когда развитию воспаления способствуют неумелые действия недостаточно квалифицированных стоматологов. Часть пломбы может попасть в пазуху, и она тут же будет воспринята организмом, как инородная частица, и запустится воспалительный процесс. Если после посещения зубного врача у вас начался насморк, нужно проконсультироваться с оториноларингологом. • Заболевания ротовой полости. Кариес, болезни дёсен, пародонтоз, наличие кист — все те болезни, при которых на слизистой оболочке полости рта находится очаг инфекции. • Сниженный иммунитет. Снижение иммунитета приводит к активности бактерий, которые постоянно находятся в ротовой полости.
Симптомы заболевания
Симптоматика болезни схожа с классическим воспалением гайморовых пазух. Только высококвалифицированный оториноларинголог сможет отличить одонтогенный синусит от обычного.
Признаками одонтогенного гайморита являются:
• постоянная заложенность носа; • гнойные выделения из носа с характерным запахом; • возникновение запаха из ротовой полости больного; • болевые ощущения в области щёк под глазами; • острая зубная боль в верхней челюсти; • повышенная температура тела.
Также к симптомам относится общее ухудшение самочувствия, не проходящее чувство усталости, проблемы со сном. Специфическими симптомами одонтогенного гайморита гнойной формы являются болевые ощущения при лёгком надавливании на одну из щёк или при небольшом постукивании по зубам, расположенным в области воспалённой пазухи.
Хронический одонтогенный синусит проявляется дискомфортом в области поражённой пазухи. В целом больной чувствует себя удовлетворительно, пока не наступает период обострения.
Диагностика и лечение
Лечение воспалённой верхнечелюстной пазухи, как и любого другого заболевания, начинается с диагностики и определения причин, приведших к воспалительному процессу. Одонтогенный гайморит — коварное заболевание, которое необходимо лечить под контролем врача — оториноларинголога. Он выявит точную причину болезни и расскажет, как лечить недуг.
Диагностика начинается с осмотра пазух. Для выявления и лечения больного зуба, вызвавшего воспаление, пациента направляют на рентгенологическое исследование, а в особо тяжёлых случаях на компьютерную томографию. Эффективное лечение состоит из нескольких этапов. Традиционно, первый этап лечения заключается в устранении причины нагноения. Если первопричина заболевания — проблемный зуб, то на начальном этапе болезнь лечится удалением зуба. Проводится удаление в стоматологии — прежде чем удалить зуб, нужно со всей ответственностью подойти к выбору клиники, поскольку неопытный врач может только усугубить ситуацию.
Если мы имеем дело с перфорацией гайморовой пазухи и проникновением в неё, например, части материала для пломбирования зуба — в этом случае показано хирургическое лечение. Операция проводится с целью удаления из пазухи инородного тела и последующим устранением места дефекта.
Если гайморит без перфорации, чтобы высвободить из пазухи гнойный массы, проводится пункция (прокол) верхнечелюстной пазухи.
Устрание симптомов заключается в приёме антибактериальных препаратов, промываниях носовой полости, использовании сосудосуживающих капель, а также проведении физиопроцедур.
Высококвалифицированный лор-врач, современное оборудование и гибкая ценовая политика — вот три составляющих успеха нашей клиники.
Если вы столкнулись с проблемой гайморита, не затягивайте с визитом к врачу!
Будьте здоровы!
В чем опасность заболевания
Без должного лечения в пазухе развивается хронический воспалительный процесс с патогенной микрофлорой, разрушающей слизистую пазухи и окружающие костные ткани. Поскольку верхнечелюстные синусы близко расположены к анатомически важным структурам, могут возникнуть тяжелейшие осложнения:
- Глазничные Верхняя стенка пазухи контактирует с нижней стенкой глазной орбиты. Инфекция распространяется в глазницу с образованием абсцесса, флегмоны. Как следствие, развивается неврит глазного нерва, ухудшение или полная потеря зрения.
- Внутричерепные Самые опасные осложнения, связанные с проникновением и воздействием инфекции на головной мозг. Развиваются менингит, энцефалит, абсцесс. При несвоевременном выявлении и лечении возможны необратимые последствия вплоть до летального исхода.
Очаги инфекции, спровоцированные наличием инородного тела, могут вызывать предраковое состояние.
Лечение
Для лечения одонтогенного гайморита требуется комплексный подход. Как правило, в лечении необходимо одновременное участие отоларинолога и стоматолога. Изолированная антибактериальная и консервативная терапия приводят только к временному облегчению состояния и снятию остроты процесса.
Для полного выздоровления требуется устранить очаг инфекции — удалить или лечить причинный зуб с одновременной санацией воспаленной пазухи.
При инородных включениях в пазухе (пломбировочный материал, материал для синус лифтинга, грибковые тела) необходимо их полное удаление. Для этого используют эндоскопические методики. Они позволяют удалить данные образования через полость носа. При наличии сообщения пазухи с полостью рта (ороантральный свищ), необходимо его обязательное закрытие при помощи специальных биоинертных мембран на основе коллагена и лоскутов слизистой оболочки.
Почему стоит доверить лечение ЛОР-отделению стоматологии
ЛОР-стоматология — это симбиоз двух медицинских направлений, мультидисциплинарный подход при лечении воспалений верхнечелюстных синусов одонтогенного происхождения. Только опытный челюстно-лицевой хирург с ЛОР-подготовкой может поставить точный диагноз и составить обоснованный план реабилитации.
Как правило, одонтогенные причины развития гайморита попросту игнорируются в ходе рутинного обследования у отоларинголога. Лечение в условиях городской поликлиники без качественной диагностики или при ее отсутствии вовсе превращается в многосерийный сериал с ежемесячными посещениями ЛОР-врача, затягивается на долгие годы, доставляя неудобства и ухудшая качество жизни.
Назначается унифицированная медикаментозная терапия или травматичные проколы пазухи, которые если и приносят облегчение, то на непродолжительное время. Воспаление из острой стадии переходит в хроническую с периодическими обострениями. Человек безрезультатно бегает от одного врача к другому, но без выявления и устранения причины одонтогенный гайморит вылечить невозможно!
Диагностика
Одонтогенная форма гайморита часто остается невыявленной ЛОР-специалистами из-за отсутствия высокоточной диагностики и банального игнорирования «зубной» причины возникновения заболевания. Такие пробелы приводят к тому, что даже после проведенного медикаментозного и оперативного лечения человек продолжает страдать.
Крайне важна дифференциальная диагностика, которая позволяет определить форму гайморита и подобрать соответствующее лечение.
Только компьютерная томография обеспечивает получение информативных 3D-снимков для визуализации костной и прилегающих мягких тканей, состояния зубов, наличия инородных тел и новообразований в пазухе.
В нашем Центре КТ проводится на дентальном томографе Sirona Gallileos с настройками ЛОР-режима.
В некоторых случаях потребуется исследование микробного состава оболочки пазухи, чтобы исключить злокачественный процесс.
Виды одонтогенного воспаления
Болезнь начинается с серозной формы. Для неё характерны отёчность слизистой оболочки, заложенность носа, расширение капилляров, усиленная выработка секрета. Отёчность тканей приводит к сужению соустий, слизистые массы не находят выхода наружу и слизь с патогенным содержимым скапливается в пазухе. Так серозное воспаление переходит в гнойное.
Также выделяют острую форму протекания заболевания и хроническую. Хронический одонтогенный гайморит возникает из-за неправильного лечения острого. Хронический одонтогенный гайморит протекает годами, обостряясь во время снижения иммунитета или при попадании инфекции.
Одонтогенный гайморит диагностируется врачом-оториноларингологом, а лечением занимаются два специалиста: врач-стоматолог и оториноларинголог.
Этапы лечения
Мы стремимся провести все мероприятия комплексно в один день, чтобы не задерживать пациента
- Санация полости рта Подготовка для соблюдения стерильности во время операции во избежание вторичного инфицирования — перелечивание скомпрометированных зубов, гигиеническая чистка.
- Операция Проводится челюстно-лицевым хирургом в стерильном оперблоке ЛОР-отделения — «во сне», по выбранному протоколу доступа. Обязательна контрольная КТ после операции.
- Протезирование Если протоколом предусмотрено удаление зубов, устанавливаем временные ортопедические конструкции для закрытия эстетического дефекта, чтобы не оставить пациента без зубов.
Восстановление после операции
Без госпитализации
Пребывание в стационаре на 2-3 дня после операции (как это происходит в городских больницах) не требуется.
Щадящие протоколы проведения операций, применение современного функционального оборудования и микроскопа позволяет провести лечение максимально деликатно.
Все операции проводятся в контролируемом медикаментозном сне — это не общий наркоз! Выход из состояния легкий, без головокружения, потери памяти или помутнения сознания. Препараты абсолютно безопасны для организма, выводятся естественным путем через 40 минут после прекращения подачи.
Для пациентов с сосудистыми и кардиологическими проблемами предусмотрен дневной стационар, где можно спокойно прийти в себя и восстановиться под наблюдением нашего анестезиолога-реаниматолога.
Ускоренная реабилитация
Восстановление после вмешательства происходит в течение недели. Для желающих ускорить процесс, в нашем Центре предусмотрен комплекс процедур для снижения болевых ощущений, рассасывания гематом и отеков — проводится в день операции.
Домашний уход
Назначается прием лекарств — антибиотики, обезболивающие и противоотечные средства. Чтобы пациент не бегал по аптекам в послеоперационном состоянии и во избежание приобретения «на стороне» контрафактной продукции, весь пакет препаратов собирается и выдается бесплатно.
В пакете находятся все необходимые препараты для приема и ухода за областью операции
Просим соблюдать рекомендации и не пропускать прием препаратов во избежание осложнений. Инструкция находится в пакете с лекарствами.
В случае подозрений на ухудшение состояния, незамедлительно обращайтесь в клинику. Телефон службы круглосуточной поддержки пациентов указан в памятке.