К заболеваниям зубов относятся не только воспалительные процессы, проходящие непосредственно в зубе, но и поражения тканей, окружающих зуб – кости, надкостницы или связочного аппарата. И в основном все поражения окружающих тканей влекут за собой потерю зубов.
Воспаление надкостницы
Надкостница – это прокладка или соединительная ткань между костной тканью и зубом. Периостит – это воспаление надкостницы, также это заболевание принято называть «флюсом». Периостит очень легко обнаружить – на десне появляется шишка, как правило, заполненная гноем. Флюс – это очень серьезное заболевание, которое требует хирургического вмешательства, но ни в коем случае не самолечения.
Причинами появления флюса могут быть как различные травмы, которые вызвали гематому внутренних тканей, так и запущенный кариес или не доведенное до конца лечение зубов. Например, причиной флюса может стать пульпит, лечение которого пациент забросил на середине пути. Если врач не удалил нерв, а наложил, например, мышьяк или лекарственный препарат, следует обязательно повторно посетить стоматолога для удаления временной пломбы и установки постоянной, в противном случае нерв может начать воспаляться и даже загнивать, что неизменно приведет к воспалению надкостницы или костной ткани.
Не терпите зубную боль! Приходите к нам сегодня!
Комплексное лечение кариеса — 6500 р. за все! Лечение флюса, полный комплекс — 6500 р.!
Периостит: симптомы
- боль в области десны
- появление шишки на десне
- повышение температуры тела
- опухоль щеки
Периостит: лечение
- обязательное удаление кариозной полости
- лечение или удаление воспаленного нерва зуба
- лечение каналов зубов
- удаление гнойного очага воспаления (как правило, хирургическим методом, который подразумевает разрезание десны и выпуск гноя наружу)
- пломбировка и протезирование поврежденного зуба
- одновременно с лечением зубов применяется медикаментозная терапия
При флюсе ни в коем случае нельзя лечиться самостоятельно! Образование гноя говорит о серьезном воспалительном процессе. При самолечении гнойный очаг может увеличиться и распространиться по всему телу. Народные методы применительны лишь для снятия боли и облегчения процесса лечения, но не более того.
Воспаление костной ткани
Следом за надкостницей идет костная ткань, в которой надежно фиксируется корень зуба. Воспаление костной ткани – это всегда очень серьезное заболевание, которое приводит к разрушению твердой кости и, соответственно, потере зуба. Периодонтит – это воспаление костной ткани, окружающей зуб. При периодонтите зуб не живой, поскольку бактерии сначала поражают корень и нерв зуба, а уже потом распространяются на костную ткань.
К основным причинам развития периодонтита относятся травмы зубов, а также острые кариес или пульпит, при которых нерв зуба погибает.
Периодонтит: симптомы
- острая боль
- наличие кариозных полостей на зубе
- неприятный запах изо рта
- подвижность зубов
- свищи на деснах (на самых тяжелых стадиях)
Что такое остит челюсти?
Оститом челюсти называют воспалительный процесс, который протекает в челюстной костной ткани и распространяется за периодонт одного из зубов на губчатое вещество костей. Это стоматологическое заболевание, которое развивается по ходу сосудисто-нервного пучка, а также контактным путем. Оно часто сопровождается периоститом (воспалением надкостницы), реже остеомиелитом (воспалением костного мозга с образованием свищей, абсцессов, флегмоны).
Остит бывает острый и хронический. Острый характеризуется деструкцией зубной костной ткани, а хронический развивается при наличии хронического очага инфекции в периодонте зуба с последующей пролиферацией, когда клетки не могут выполнять защитную функцию, и инфекция распространяется глубоко.
Профилактические меры.
Как вы уже смогли понять, периостит – это серьезное и опасное стоматологическое заболевание. Чтобы не допустить его появление, необходимо придерживаться нескольких правил:
- Соблюдайте гигиену полости рта.
- Проходите комплексное обследование у стоматолога как минимум раз в год, не забывайте о рентгенограмме. Она поможет диагностировать воспаление надкостницы на ранних стадиях.
- Избегайте драк, и берегите свое лицо от травм и ударов.
Основные симптомы воспаления челюсти
Выделяют такие симптомы остита, которые возникают вначале воспаления в костных тканях. Это:
- внезапная боль, которая возникает в пораженном участке челюсти;
- отек (гиперемия) больного места;
- трудности при пережевывании еды;
- распространение боли на всю ротовую полость.
Если источником инфекции является больной зуб, то возникает затруднение при открывании рта. Если болезнь развивается стремительно, то возможно повышение температуры тела.
При дальнейшем развитии остита, воспалительный процесс сопровождается нагноением в пораженном участке. Общее состояние пациента зависит от присоединившихся вторичных повреждений, окружающих костную ткань (периостит, абсцесс, флегмона).
Диагностика
Симптомы остеонекроза челюсти сходны с другими заболеваниями: опухолями, туберкулезом костей, актиномикозом. Поэтому обследование проводят комплексно:
- Сбор анамнеза
Если пациент перенес остеомиелит, принимает большие дозы бисфосфонатов, проходил лучевую терапию или у него была травма челюсти, то врач проведет дополнительное обследование. Оно подтвердит или опровергнет наличие некроза.
- Стоматологический осмотр
Если кость обнажилась, то диагноз поставить легче, но, если болезнь находится на нулевой стадии, нужны дополнительные данные.
- Лабораторные анализы
Положительные пробы на с-реактивный белок, лейкоцитоз, высокий СОЭ – причины заподозрить некротический процесс. Также проверяют мочу на наличие белка, клеток крови. В некоторых случаях, делают анализ гнойных выделений, чтобы определить патоген перед назначением бактериальной терапии.
- Ренгенография
Рентген, а лучше КТ (компьютерная томография) помогает определить площадь патологического процесса, степень поражения, наличие переломов, секвестров (отмерших фрагментов кости, свободно лежащих между здоровых тканей).
Методы лечения остита челюсти
Пациентам, которые страдают воспалением челюсти, необходимо лечение остита в комплексе. Оно включает в себя хирургическое вмешательство, а также прием антибактериальных препаратов и специальных иммуностимулирующих средств. Если зубы, находящийся в области воспаления ткани сильно разрушены и являются постоянным источником инфекции и воспалительных процессов, то они подлежат обязательному удалению.
При наличии общего инфекционного заболевания, что вызвало воспалительный процесс костной ткани (туберкулез, сифилис), лечение начинают с его устранения. В других случаях, врач проводит дренирование очага воспаления челюсти через корневой канал зубов. Также проводится физиотерапевтическое лечение ротовой полости. Иногда прибегают к воздействию лазерного облучения на область, пораженную оститом.
При малейшем подозрении на воспаление костной ткани в ротовой полости, следует немедленно обращаться к стоматологу. Если начать лечение остита на начальной стадии, то он не приведет к серьезным осложнениям и не доставит сильных болевых ощущений. После успешного лечения, следует строго придерживаться назначений врача, тщательно ухаживать за ротовой полостью и зубами, чтобы предотвратить рецидивы заболевания и перехода остита в хроническую форму.
Какие могут быть последствия атрофии?
Потеря зуба чревата не только косметическими, т.е. эстетическими дефектами. Возникают и функциональные нарушения. Ведь здоровым зубам приходится принять на себя излишнюю нагрузку во время пережевывания пищи. А значит они гораздо быстрее разрушаются. Кроме того, все зубы в ряду смещаются, становятся подвижными – ведь у некоторых из них отсутствует боковая опора. В целом нарушается прикус, мимика, появляются морщины. Губы западают внутрь рта, возникают проблемы с произношением различных звуков, ведь у языка исчезает опора в виде зубов, наблюдается уменьшение нижней части лица, развивается дряблость жевательных и мимических мышц2. Кроме того, страдают органы пищеварения, поскольку человек чаще всего переходит на более мягкую пищу, поскольку чрезмерно твердую прожевать слишком сложно.
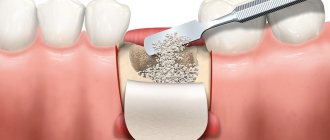
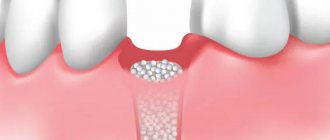
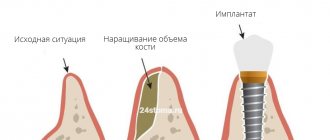
Варианты решения проблемы убыли кости
Основное решение проблемы убыли кости – это, конечно же, ее недопущение, т.е. профилактика. Это означает, что после удаления зуба нужно озаботиться вариантом его оперативного восстановления или защиты костной ткани от усадки. О первом варианте речь пойдет ниже, а вот второй подразумевает установку защитных барьерных мембран. Они устанавливаются в лунку удаленного зуба, при необходимости внутрь добавляется немного искусственной кости. Так удается восполнить недостающий объем кости, благодаря чему получится провести имплантацию зуба без применения процедуры наращивания (но это при условии, что не было возможности установить имплант сразу, т.е. в момент удаления зубного корня).
Итак, когда пациент сталкивается с такой проблемой, как атрофия, то восстановление костной ткани можно выполнить следующими методами:
- синус-лифтинг: проводится исключительно на верхней челюсти и позволяет выполнить поднятие или смещение гайморовой пазухи для того, чтобы высвободить место под новую кость. Данная операция применима только для изменения высоты челюстной кости,
- костная пластика искусственными материалами: в этом случае костная ткань челюсти расщепляется, а высвобожденное пространство заполняется синтетической костью,
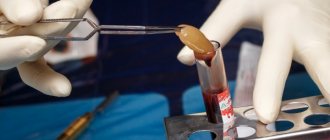
- метод подсадки костных блоков: для данной процедуры используется собственный костный материал пациента, извлекаемый, как правило, из нижней челюсти (из зоны зубов мудрости). Десна разрезается, выпиливается костный блок нужного размера – он пересаживается на новое место и фиксируется при помощи винтов. Вокруг размещаются костные гранулы, крепится мембрана, защищающая ткани от вымывания.
Наращивание кости – процедура хоть и не сложная для опытного хирурга, но весьма специфичная (и для пациента в том числе). При пересадке костного блока делается минимум 2 разреза, а значит пациенту придется следить за состоянием сразу нескольких ранок. Плюс дополнительные материальные траты: особенно дорого стоит наращивание большого участка костной ткани.
«Стоимость проведения костной пластики – от 19-20 тысяч рублей. И это без учета самой имплантации. К тому же операция значительно удлиняет процесс лечения – минимум 3-4 месяца должно пройти, прежде чем можно будет использовать нарощенную кость для установки имплантов. Поэтому в своей практике мы применяем методы имплантации, которые позволяют отказаться от костной пластики. Для пациента это экономия и времени, и средств».
Жиленко Евгений Александрович, Хирург-имплантолог, пародонтолог, ортопед Стаж работы более 18 лет записаться на прием
Причины
Существует несколько причин возникновения недуга:
- Травматическая. Заболевание возникает из-за ушиба, резкого накусывания твердого предмета или удара по одному зубу. Также возможной причиной является получение травмы во время обработки зубных каналом стоматологическими инструментами.
- Инфекционная. Развивается вследствие попадания микроорганизмов в ткани, окружающие корень зуба. Обычно периодонтит возникает из-за золотистого стафилококка, стрептококка.
- Медикаментозный. Возникает по причине воздействия сильнодействующих препаратов на околоверхушечные ткани зуба. Признаки заболевания появляются уже спустя несколько часов после воздействия препарата.
Воспалительный процесс может протекать медленно или же очень быстро. Это не зависит от причины его возникновения.
Репаративная регенерации костной ткани представляет собой восстановление после повреждения. Этот процесс имеет большое значение для практической медицины. Костная ткань уникальна, поскольку кость способна полностью восстанавливать даже значительные дефекты в отличие от всех других тканей, в которых регенерация завершается образованием соединительнотканного рубца или гипертрофией органа.
Единого определения термина «репаративная регенерация» не существует. Одни авторы утверждают, что это разновидность физиологической регенерации, которая происходит в условиях экстремальных воздействий на организм, но отличается большей интенсивностью. Другие характеризуют ее как сложный процесс, который вызван разрушением костных структур, количественно превышающий допустимые пределы физиологической регенерации и направленный на восстановление целостности и обеспечения функции.
Процессы регенерации костной ткани челюстно-лицевой области представляют собой сложное переплетение ряда общих воздействий на системном уровне и локальных изменений тканевого метаболизма, включая изменения на молекулярном уровне. В основе репаративной регенерации лежат дифференцировки клеток, их пролиферация, резорбция поврежденной ткани и новообразования кости в ходе ремоделирования, а также формирования органического внеклеточного матрикса с последующей его минерализацией.
Стадии заживления костной ткани челюстно-лицевой области
При заживлении переломов выделяют следующие четыре стадии: репаративная реакция, формирования сращений костных отломков, сращение костных отломков, функциональная перестройка костной мозоли и отломков с формированием органной структуры.
В настоящее время исследователи выделяют несколько стадий репаративной регенерации:
- Катаболизм тканей, дифференциация и пролиферация клеточных элементов.
- Образование и дифференциация новых тканевых структур.
- Формирование сосудистых образований для питания новой ткани.
- Перестройка первичного регенерата.
В первой стадии, репаративной реакции кости, различают такие фазы, как острое посттравматическое нарушение тканевого кровоснабжения, некроз клеток с дезорганизацией клеточных структур, пролиферацию нежизнеспособных мезенхимальных стволовых клеток и дифференциацию пролиферирующих клеток в направлении образования костного дифферона (мезенхимальная стволовая клетка — преостеобласт — остеобласт — остеоцит).
Острые посттравматические нарушения тканевого кровоснабжения в области перелома сопровождаются разрывом периоста, эндоста, каналов остеонов, а также костного мозга, сосудов и нервов, мышечной и соединительной тканей, окружающих кость. Данные процессы сопровождаются кровоизлияниями, отеком, макрофагальной инфильтрацией и развитием диффузных ишемических дегенеративнонекротичних изменений в тканях. Указанная фаза продолжается порядка 6-18 часов с момента перенесенной травмы.
Вторая фаза, длительностью 10-24 часов после травмы, сопровождается дезорганизацией структур костной ткани, признаками некроза и макрофагальной клеточной инфильтрацией.
В третьей фазе, которая приходится на промежуток 24-72 часа с момента перелома, на фоне восстановленного кровоснабжения наблюдается пролиферация мезенхимальных стволовых клеток, перицитов микроциркуляторного русла, периоста, эндоста с формированием остеогенной ткани. В зависимости от расположения пролиферирующих клеток выделяют периостальные (клетки периоста), эндостальные (клетки костного мозга) и интермедиарные (клетки костного мозга и сосудов центральных каналов) костные образования.
Четвертая фаза репаративной реакции сопровождается пролиферацией и дифференциацией остеогенных клеток в преостеобласты и остеобласты. Они синтезируют остеоид, который после минерализации превращается в грубоволокнистую костную ткань. Наблюдается активация остеокластов, что резорбируют некротизированную костную ткань.
На стадии формирования сращений костных отломков, которая наступает на 3-5 сутки с момента травмы, образуется костный регенерат, или мозоль, который распространяется в проксимальном и дистальном направлениях. Спустя 2-6 недель этот процесс приводит к слиянию и консолидации костных отломков.
Последняя стадия заживления перелома характеризуется образованием костных сращений, которые могут быть нескольких типов. Первичное костное сращение сопровождается прямым сращиванием отломков на уровне кортикального слоя с формированием новых остеонов. Фиброзно-хрящевое сращение характеризуется развитием в зоне перелома некроза костной и мягких тканей, вялой репаративной реакцией, развивающейся на значительном расстоянии от места перелома, и преимущественным развитием фиброзной, реже хрящевой ткани.
Сложившееся фиброзно-хрящевое сращение кости в результате длительной оссификации может замещаться костной тканью, образуя вторичное сращение костных отломков. В четвертой стадии происходит функциональная перестройка костной мозоли и сросшихся отломков с формированием органной структуры кости.
Клетки и вещества, участвующие в репаративной регенерации
костной ткани
Процесс регенерации костной ткани челюстно-лицевой области происходит при участии таких клеток, как остеобласты, остеокласты или остеоциты. Ниже приведена краткая характеристика этих клеточных элементов с указанием особенностей их структуры и функций.
Остеобласты
представляют собой костеобразующие клетки, которые происходят из мезенхимальных стволовых клеток. Они округлой формы, размером 20-30 мкм, с эксцентрично расположенным ядром. Эти клетки располагаются в остеогенном слое надкостницы и в периваскулярных пространствах остеонов.
Выделяют четыре типа остеобластов, участвующих в заживлении костной ткани: преостеобласты, пролиферирующие функционально активные остеобласты, созревающие с гипертрофированной эндоплазматической сетью остеобласты, а также дифференцированные малоактивные остеобласты. Основная часть остеобластов синтезируют костную ткань, пока не наступит остановка их функции с последующим превращением их в неактивные клетки.
Эти клетки выстилают поверхность вновь созданной костной ткани, и при помощи системы канальцев соединяется с остеоцитами. Определенная часть остеобластов инкапсулируется в остеоидный матрикс и дифференцируются в остеоциты.
Остеобласты имеют развитый аппарат Гольджи и митохондрии, благодаря чему синтезируют огромное количество межклеточного вещества, в частности протеины и коллагеновые волокна, которые образуют органический костный матрикс — остеоид. Остеобласты синтезируют коллаген I типа из проколлагена, который состоит из одной α2- и двух α1-полипептидных цепочек, образующих спиральную структуру.
Молекула проколлагена содержит два конечных пептида: амино- и карбокситерминальные пропептиды. После секреции проколлагена остеобластами в экстрацеллюлярное пространство эти два пропептида под влиянием энзимов отщепляются от проколлагена, который трансформирутеся в тропоколлаген.
Свободные конечные пропептиды костной ткани попадают в циркулирующую кровь, где можно определить их концентрацию иммуноферментным методом. Этот анализ очень точно указывает на количество синтезированного коллагена I типа, причем уровень аминотерминального пропептида наиболее точно характеризует его метаболизм.
Также остеобласты синтезируют неколлагеновую фракцию белков костного матрикса, которым принадлежит ведущая роль в его минерализации. Это остеокальцин, остеопонтин, остеонектин, и костный сиалопротеин.
Остеокальцин — основной неколлагеновых белок кости, который участвует в связывании кальция и гидроксиапатитов. Он оказывает хемотаксическое воздействие на остеокласты и принимает участие в резорбции кости.
Остеонектин связывает коллаген I типа и гидроксиапатит, принимает участие в образовании начального кристалла (нуклеации) при минерализации кости. Остеопонтин также связывает костные клетки с гидроксиапатитом внеклеточного пространства, но исследования последних лет указывают на участие этого белка в метастазировании опухолей путем облегчения адгезии опухолевых клеток в процессе инвазии.
Костный сиалопротеин содержит сиаловые кислоты. Он является кальцийсвязывающим гликопротеином, обеспечивающим минерализацию и стабилизации структуры коллагена.
Остеоциты
, или «звездчатые клетки», имеют большое количество длинных и тонких отростков. Они делятся на три типа, характеристики которых кратко перечислены ниже:
- Остеоциты I типа, продуцирующие клетки, синтезируют компоненты костного матрикса.
- Остеоциты II типа, зрелые или резорбирующие клетки, участвуют в процессе остеолиза.
- Остеоциты III типа, дегенерирующие клетки, располагаются на периферии остеона. Вследствие их деструкции высвобождается значительное количество лизосомальных ферментов и происходит остеолизис костной ткани.
Остеоциты имеют рецепторы к паратгормону, синтезируют остеокальцин, матриксные протеины и склеротин, который является ингибитором Wnt-сигнала в остеобластах. Главной их функцией является передача механического и химического сигналинга остеобластам, покровным клеткам и через них — остеокластам. Эта цепочка играет важную роль для запуска процессов ремоделирования кости в физиологических и в патологических условиях.
Остеокласты
представляют собой многоядерные гигантские клетки, которые обеспечивают резорбцию компонентов костного матрикса. Они расположены на поверхности кости в небольших углублениях (эрозионные лакуны или лакуны Хаушипа). В местах контакта с участками резорбции кости цитоплазма остеобластов образует выросты в виде гофрированной каймы, что увеличивает площадь контакта с костью и облегчает поступление в зону резорбции биологически активных клеточных продуктов.
Также остеокласты секретируют в зону резорбции протоны и протеолитические ферменты (катепсин К, цистеинпротеазу, матриксные металлопротеиназы) и удаляют через базолатеральную мембрану продукты распада в окружающее пространство. Для осуществления такого транспорта необходимо присутствие тартратрезистентной кислой фосфатазы (ТРКФ). Существует 5 видов кислых фосфатаз, которые производятся костной тканью, селезенкой, эритроцитами, тромбоцитами и макрофагами. Все виды кислых фосфатаз ингибируются тартратом, кроме пятой изоформы, которая называется ТРКФ-5.
Остеокластогенез,
остеобластогенези ремоделирование кости
Различают следующие функциональные типы остеокластов: молодые, зрелые, функционально активные и неактивные, а также погибающие. Источником происхождения всех остеокластов являются макрофагально-моноцитарные клетки костного мозга.
Важная роль в остеокластогенезе принадлежит системе RANK / RANKL / OPG, которая была открыта в 1997 году. RANKL, экспрессируемый на поверхности остеобластов, связывается с RANK-рецептором, который расположен на мембранах клеток-предшественников остеокластов. Это запускает дифференциацию и активацию остеокластов. Взаимодействие RANKL и RANK происходит в присутствии макрофагального колониестимулирующего фактора (M-CSF), который при помощи высокоафинных трансмембранных рецепторов (c-fms) активирует внутриклеточную тирозинкиназу и стимулирует пролиферацию и дифференциацию предшественников остеокластов, мононуклеаров.
Было доказано, что активность M-CSF значительно повышается при воздействии на остеобласты паратиреоидного гормона, витамина Д3 и фактора некроза опухолей (TNF), однако снижается при воздействии OPG и эстрогенов.
Остеопротегерин синтезируется остеобластами, клетками стромы эндотелия сосудов и В-лимфоцитамы. Это растворимый рецептор-ловушка для RANKL, который препятствует взаимодействию RANKL и RANK, что нарушает остеокластогенез и тормозит резорбцию костной ткани. Вместе с тем, интерлейкины (ИЛ) -1,3,6,11, фактор некроза опухолей-α (ФНО-α), гранулоцитарно- макрофагальный колониестимулирующий фактор (GM-CSF) и простагландины Е2 (PG2) через рецептор ЕР4 способны усиливать продукцию RANKL клетками стромы костного окружения, в частности остеобластами, что стимулирует остеокластогенез.
Обнаружено, что продукцию остеокластов стимулирует паратиреоидный гормон. Он синтезируется паращитовидными железами. Гормон поддерживает гомеостаз кальция путем вымывания из кости во внеклеточную жидкость и усиление реабсорбции в канальцах почек. Этот гормон активирует синтез кислой фосфатазы, лактата и цитрата, и подавляет синтез коллагена и щелочной фосфатазы.
При резком повышении уровня паратгормона в крови наблюдается активация зрелых остеоцитов и резорбция кости (остеоцитарный остеолиз). При длительной гиперсекреции паратгормона усиливается остеокластогенез и снижается активность остеобластов, что также подавляет синтез коллагена. Доказано, что длительное введение малых доз паратгормона вызывает анаболический эффект, а это, наоборот, способствует созреванию хрящевой ткани. Он способствует синтезу в почках 1,25-(ОН)-2D3 под влиянием циклического АМФ из 25-(ОН)-2D3.
В отличие от паратгормона, кальцитонин, который секретируется в межфолликулярных клетках щитовидной железы, уменьшает количество и активность остеокластов в костной ткани, подавляет остеоцитарный остеолиз и уменьшает уровень кальция в крови. Кальцитонин стимулирует созревание хондроцитов в эпифизарном хряще.
Согласно зарубежным исследованиям последних лет, ведущая роль в регуляции остеобластогенеза принадлежит костным морфогенетических белкам (BMP, bone morphogenetic protein). Это группа сигнальных факторов роста (цитокины), которыеактивно стимулируют формирование энхондральной костной ткани и регулируют различные клеточные процессы (пролиферацию, дифференцировку, апоптоз, хемотаксис, ангиогенез или продукцию внеклеточного матрикса в тканях).
BMP запускают процесс образования костной ткани за счет экспрессии генов, регулирующих процессы дифференциации мезенхимальных стволовых клеток с последующим образованием клеток-остеобластов. Нарушение регуляции сигнальной системы BMP очень часто обнаруживаются при онкологических заболеваниях.
В настоящее время были описаны 47 белков подсемейства BMP, взаимодействующих со специфическими BMP-рецепторами (BMPs). В процессе межклеточных взаимодействий в костной ткани челюстно-лицевой области особенно важны следующие:
- BMP2: стимулируют дифференцировку остеобластов.
- BMP3: способствуют образованию новой костной ткани.
- BMP7: активируют дифференцировку остеобластов и продукцию SMAD1.
- BMP8a: принимают непосредственное участие в развитии кости и хряща.
В практической медицине BMP используют для стимуляции процессов заживления кости. Их вводят в костный имплантат, откуда они попадают в места перелома для улучшения остеогенеза.
Костные клетки интенсивно выделяют в межкостный матрикс трансформирующий фактор роста β1 (ТGFβ1), который активирует дифференциацию мезенхимальных стволовых клеток по остеобластическому и хондральному типу, стимулируют процессы репаративной регенерации костей, усиливают пролиферацию и синтез коллагена.
Процессы, связанные с морфогенезом клеток, регулирует также Wnt-сингалинг. Этот процесс включает белки, открытые в начале 1980-х годов как маркеры некоторых видов онкологических заболеваний. Они являются также ключевыми регуляторами процессов ремоделирования и регенерации костной ткани, дифференцировки мезенхимальных стволовых клеток.
В основе канонического пути Wnt-сигналинга в костной ткани лежит стабилизация белка цитоплазмы β-катенина. При отсутствии сигнала он неактивен и быстро разрушается. При активации β-катенина через Wnt, сам Wnt связывается с поверхностными рецепторами клеток, в качестве которых выступает трансмембранный белок Фрайзленда. В результате этого тормозится разрушения β-катенина, он накапливается в цитоплазме и после проникает в ядро. Там он взаимодействует с белками TCF / LEF, которые избирательно связываются с определенными белками-активаторами и последовательностями ДНК.
Таким путем происходит активация определенных генов, отвечающих за регенерацию костной ткани. Другой, или неканонический (β-катениннезависимый) путь Wnt-сигналинга регулирует полярность клеток, стимулирует метаболизм кальция и реорганизацию цитоскелета. Передача Wnt-сигналов стимулирует продукцию OPG. Доказано, что у человека в активации Wnt-сигналинга привлечено как минимум 22 Wnt-лигандов.
Антагонистом Wnt / β-катенинсигнального пути является склеротингликопротеид, который производится остеоцитами неповрежденной кости. Он препятствует дифференцировке MSC. При возникновении повреждений костной ткани челюстно-лицевой области остеоциты передают сигнал покровным клеткам, которые выстилают поверхность трабекулы. Под влиянием простагландинов и факторов роста, которые при этом выделяются, покровные клетки отслаиваются от поверхности кости, образуя специфический навес. Клетки навеса сочетаются с остеоцитами, с капилляром и образуют компартмент костного ремоделирования.
Недавно были открыты такие регуляторы межклеточных взаимодействий между остеобластами и остеокластами, как семафорины и их рецепторы плексины. Cемафорины образуют семейство молекул из 8 основных классов секреторных и трансмембранных белков, которые отвечают за передачу сигналов по аксонам. Они регулируют рост, развитие и функционирование клеток нервной, сердечно-сосудистой, иммунной, дыхательной, а также опорно-двигательной систем.
В частности, Semaphorin 4D (Sema4D), который является производным остеокластов, действует на мембранный рецептор Plexin-B1 на поверхности остеобластов, подавляя функцию последних. В результате наблюдается активация резорбции костной ткани. Семафорин 3В способствует активации остеокластов, а семафорин 3А, наоборот, стимулирует остеогенез. Исходя из этого, для лечения остеопении важное значение имеет ингибирование семафоринов 4D и 3В.
Важным секреторным производным остеокластов является белок SLIT3. Он стимулирует пролиферацию клеток-остеобластов благодаря активации β-катенинового пути. Аутокринная сигнализация SLIT3 ингибирует резорбцию костной ткани путем подавления дифференцировки преостеокластов. В экспериментальных исследованиях было показано, что модифицированные животные с отсутствием SLIT3 или его рецептора Robo 1 имеют низкие показатели образования костной ткани и высокую скорость ее резорбции.
Практическая оценка процессов регенерации костной ткани
Процессы ремоделирования костной ткани можно наглядно оценить на основании сравнительного анализа двух групп показателей костного метаболизма — маркеров костной резорбции (гидроксипролин, оксипролин, кальций, продукты распада коллагена I типа, пиридинолин и дезоксипиридинолин , костный сиалопротеин (BSP), тартратрезистентна кислая фосфатаза) и маркеров синтеза кости (остеокальцин, костная щелочная фосфатаза, амино и карбокситерминальные фрагменты проколлагена I типа, АКФ, ККФ).
Маркеры синтеза костной ткани косвенно характеризует активность остеобластов. Эти клетки принимают активное участие в формировании костной ткани, производят коллаген I типа плюс другие компоненты остеоида, участвуют в минерализации остеоида гидроксиапатитом.
Первым биохимическим маркером костного ремоделирования является фермент щелочная фосфатаза, который в 1929 году был введен в клиническую практику и сегодня применяется. Существует 4 изоформы этого фермента: костная, печеночная, кишечная и плацентарная.
Лабораторным показателем активности остеобластов является костная щелочная фосфатаза. Это гликопротеин, который принимает участие в минерализации костного матрикса. Одновременное повышение КЩФ и паратгормона может указывать на развитие остеодистрофии с высоким уровнем костного ремоделирования, а снижение этих показателей может свидетельствовать об адинамическом состоянии костной ткани челюстно-лицевой области.
Наиболее информативным маркером формирования кости является остеокальцин. Этот неколлагеновый белок костного матрикса, содержащий гидроксиапатит, может считаться специфическим для костной ткани и дентина. Он синтезируется преимущественно остеобластами и формирует внеклеточный матрикс кости.
Фракция вновь синтезированных остеокластов высвобождается в кровоток, поэтому именно этот маркер указывает на скорость ремоделирования костной ткани. Повышенный уровень паратгормона в крови подавляет активность остеобластов, продуцирующих остеокластов, и снижает концентрацию остеокластов в крови и костной ткани.
В процессе синтеза коллагена I типа остеобластами с проколлагена I типа от него в результате действия специфических ферментов отделяются амино- и карбокситерминальные фрагменты. Соотношение между количеством зрелого коллагена, откладывающегося в костный матрикс, и количеством терминальных молекул, которые поступают в кровеносное русло, должно быть равно единице. Благодаря этому по показателям АКФ, ККФ в сыворотке крови можно судить о синтетической активности остеобластов по синтезу коллагена I типа.
Следующая группа показателей костного ремоделирования — это маркеры резорбции костной ткани. Следует отметить, что они в течение суток меняют свой уровень, поэтому определять их необходимо в одно и то же время суток, лучше утром. К маркерам резорбции костной ткани относятся ферменты, участвующие в разрушении костного матрикса под влиянием остеобластов, и продукты разрушения коллагена I типа.
Это, например, тартратрезистентная кислая фосфатаза (TRAP) — металлосодержащий энзим, один из 6 изоферментов кислой фосфатазы. Он секретируется остеобластами в внеклеточную среду во время резорбции. Существуют формы TRAP-5а и 5в, но TRAP-5в синтезируется остеобластами, а TRAP-5а имеет макрофагальное происхождение. Активность TRAP-5в в плазме крови является показателем процессов резорбции кости.
Гидроксипролин является основной аминокислотой в составе коллагена. Он не считается аутоспецифичным маркером костной ткани, ведь только 50% этой аминокислоты находится в костях, а остальные 50% являются компонентом других белков, в частности эластина, ацетилхолинэстеразы и фактора комплемента С1q.
Большая часть его после разрушения коллагена окисляется в печени и только 15% выводится с мочой. Содержание гидроксипролина зависит от характера питания, возраста человека, наличия опухоли с распадом и демонстрирует циркадный ритм с пиком между 0.00 и 8.00 утра.
14% аминокислотного состава коллагена составляет оксипролин. Он синтезируется остеобластами и также является маркером костной резорбции. В наше время используют более специфические маркеры костной резорбции, такие как продукты распада коллагена I типа. К ним относятся пиридинолин (ПИД) и дезоксипиридинолин (ДПИД). Они находятся в тканях, содержащих коллаген I, II, III типа. ПИД является важным химическим соединением, но ДПИД встречается только в коллагене, поэтому его оценивают как селективный костный маркер.
Также широко применяют в медицинской практике определение показателей пептидов коллагена I типа, NTX и СTX. Уникальность этих показателей заключается в быстром росте их уровня при заболеваниях, сопровождающихся высокой резорбцией костной ткани (например, при остеопорозе, метастазах в кости), а также быстрому их снижению (в течение нескольких недель) на фоне антирезорбтивной терапии.
Следующий маркер резорбции костной ткани — это костный сиалопротеин (BSP). В процессе остеолиза (физиологического или патологического) происходит разрушение костного матрикса ферментами остеобластов с выделением в кровь сиалопротеина с соответствующим ростом лабораторных показателей BSP. Костный сиалопротеин присутствует только в зрелых остеобластах и не обнаруживается в их предшественниках, поэтому BSP может служить маркером поздней дифференцировки клеток кости.
Заключение
Репаративная регенерация костной ткани челюстно-лицевой области связана с деятельностью остеогенных клеток. В основе локальной регуляции репаративной регенерации лежат несколько сигнальных путей, такие как молекулярная система RANK / RANKL / OPG, костные морфогенетические белки, Wnt-сигналинг и другие.
Остеобластогенез и остеокластогенез характеризует биохимические маркеры костного ремоделирования, определение которых позволяет установить скорость обменных процессов в костной ткани, выявлять пациентов с повышенным риском и проводить раннюю оценку эффективности назначенного лечения, прогнозировать риск возникновения осложнений, диагностировать на ранних сроках появление костных метастазов и др.
Содержание:
- Что такое периост
- Признаки заболевания
- Диагностические мероприятия
- Классификация
- Лечение болезни
- Профилактика
Некоторые стоматологические заболевания по причине несвоевременного лечения приводят к сильному воспалению. В результате в патологический процесс включаются ткани надкостницы. Если и на этой стадии болезни не будет получена квалифицированная стоматологическая помощь, может развиться остеомиелит или другие опасные патологии.
Нельзя допускать воспаления надкостницы зуба. Оно плохо поддается лечению, и может потребоваться хирургическое вмешательство.
Как снять воспаление зуба
Если воспаление корня не дает покоя, то лучше всего не затягивать с визитом к врачу. Народная медицина в домашних условиях не предназначена для лечения такого сложного заболевания — можно с уверенностью сказать, что самолечение не принесет ожидаемых результатов. Снятие болезненных спазмов и отеков настоями из трав, лишь на некоторое время принесут успокоение больному, а воспалительный процесс будет развиваться, и через время вернется с более тяжелыми последствиями.
На некоторое время укротить боль помогут:
- Обезболивающие препараты. Они помогут перенести острую боль, которую не желательно терпеть, но пить их лучше всего за 12 часов до похода к врачу, чтобы он смог правильно поставить диагноз;
- Для снятия боли можно несколько раз прополоскать рот специальных раствором, смешав на стакан воды по чайной ложке соли и соды, добавив четыре капли йода;
- Используя настойку календулы можно снять воспаление, смешать столовую ложку настойки со стаканом воды, полоскать рот до 5 раз;
- Один из современных рецептов снятия зубной боли: две капли настойки прополиса капнуть на вату и приложить к больному зубу, боль должна утихнуть в течение часа;
- По одной чайной ложке ромашки и коры дуба прокипятить в литре воды, настоять 20 минут, немного остудить, полоскать при воспалении;
Важно помнить, что прикладывание к больному месту согревающих компрессов категорически запрещено! Полоскания и прием обезболивающих препаратов не может считаться лечением, ведь даже если вам удалось снять боль, то воспалительный процесс не остановлен, он будет протекать незаметно и возобновится с новой силой, последствия которого могут быть непредсказуемы.
Воспаление зуба мудрости
Расположение этого зуба в ротовой полости порой бывает трудно доступным для врача и поэтому считается самым сложным в лечении. Зуб мудрости прорезаться начинает ближе к восемнадцатилетнему возрасту, за что и получил название – “приходит с мудростью”. При его прорезывании ощущается болезненный дискомфорт, причиной является отсутствие ранее в этом месте молочных зубов, поэтому резец, прорастая, рассекает десну. Начинается отек щеки и воспаление десны, которое охватывает область зуба мудрости, также могут проявляться различные симптомы, воспаляться лимфоузлы, затрудняется глотание, повышаться температура.
Небольшой отек может считаться нормой, а причиной воспалительного процесса может быть несколько факторов:
- Зуб мудрости для выхода ищет место, не найдя его создает воспаление в десне и нерве;
- При выходе из десны, мало свободного места для нормального роста, начинает давить на зубы по соседству, чем вызывает воспаление;
- Расположение роста зуба мудрости зависит от особенности строения ротовой полости, при неправильной форме часто бывает воспаление и образовываются кисты.
Чтобы определить наличие воспалительного процесса зуба мудрости, потребуется рентгеновский снимок, при воспалении существует характерные признаки:
- Ощущение неприятного привкуса;
- Опухание десны вокруг зуба;
- Образовавшийся гной распространяется в ротовой полости, образуя резкий запах;
- При росте зуба мудрости боль отдается в височную часть или в ухо.
Обращение к врачу в этом случае является обязательным. Не начатое вовремя правильное лечение грозит сильными болями и множеством осложнений, образованию гнойных абсцессов, флегмон, которые решаются впоследствии операционным путем.
На сегодняшний день все больше стоматологов придерживаются мнения, что зуб мудрости не нужно лечить, а следует просто удалять, т.к. от него больше проблем, чем пользы. Сложность лечения его корней определяется расположением и врач в каждом индивидуальном случае будет принимать решение: лечить или удалять зуб мудрости.
Виды периодонтита зубов
По локализации заболевание подразделяется на такие виды:
- Краевой периодонтит. В этом случае поражение тканей происходит возле края десен. Зачастую возникает из-за травм.
- Апикальный периодонтит. Ткани поражены возле верхушечной части корня или же у основания. В некоторых случаях ошибочно диагностируется как пульпит.
По стадии болезнь подразделяется на:
- острую форму;
- хроническую форму.
Острый периодонтит
Может быть гнойного или серозного типа. Особенно опасной является первая разновидность, так как она может привести к разрушению тканей периодонта. В итоге зубы становятся подвижными.
Хронический периодонтит
Хроническую форму подразделяют на гранулематозный, гранулирующий и фиброзный периодонтит. Наиболее опасны первые два типа, так как они сопровождаются выраженной резорбцией костной ткани.
Осложнения
Неправильно поставленный диагноз или несвоевременно начатая терапия остеомиелита приводят к развитию тяжелейших осложнений, которые имеют высокий процент летальности и нередко становятся причиной инвалидности.
Наиболее часто остеомиелит челюсти осложняется:
- Абсцессами мягких тканей, околочелюстными флегмонами и гнойными затеками, которые имеют тенденцию к быстрому распространению в шейную область и в средостение. Такая патология чрезвычайно опасна, поскольку имеющийся при ней сепсис (в немедицинской лексике используется термин «заражение крови») быстро приводит к поражению жизненно важных органов с развитием септического шока и гибелью.
- Тромбофлебитами лицевых вен, медиастинитами, перикардитами или тяжелыми пневмониями.
- Гнойным поражением оболочек мозга с развитием менингитов.
- При локализации гнойного очага в верхней челюсти возможно распространение инфекции в орбитальную область с поражением глазного яблока, атрофией зрительного нерва, что приводит к необратимой утрате зрения.